目次 [∧]
スーパーNIPTジーンプラス(単一遺伝疾患NIPT)
NIPTは従前は染色体異常を検出するものでした。東京のミネルバCLでは世界特許を保有する会社と日本独占契約を結び、第3世代NIPTで遺伝子そのものの変異による常染色体劣性・X染色体性疾患を検査可能にしました。正確性格段にup。偽陰性の報告は今までゼロとなっています。今可能な一番の安心を皆様にご提供いたします。
当院では、すべてのNIPT検査を9週0日からお受けいたします。(イルミナを除く)
スーパーNIPTとは?
スーパーNIPTは、これまでのNIPTとは全く違う測定方法の第三世代NIPTです。
後述するDNAのメチル化の差異により母子のDNAを区別することで、より胎児のDNAを多く抽出(エンリッチメント)する手法を加え、なおかつシークエンス回数(読み取り深度)を第1世代の10倍以上にすることにより、ダブルで正確性を増しています。
第3世代NIPTは世界で1社しか行っていません。イルミナVeriseq2を提供する約2.5倍の設備投資と高い技術力が必要、かつ世界特許をこの会社がもっているため追随できないからです。日本で第3世代NIPTはミネルバクリニックの独占契約となっています。美容外科・皮膚科などでNIPTが行われる日本の現状に世界は眉をひそめているため、遺伝専門医が責任をもって運営しているミネルバクリニックと独占契約の運びとなりました。
何が今までと違うのか?
NIPTの測定方法は
- ターゲットゲノム法:ゲノムの断片の中から一部を選び出して測定する方法
- ワイドゲノム法:ゲノムの断片を全部の領域にわたって測定する方法
- SNP法:ゲノム解析に一塩基多型を組み合わせて測定する方法
の3つがありました。
NIPTの精度に関係する因子としては
- シークエンスの回数(デプス、深度)
- 胎児分画(胎児DNA比率)
があります。どちらも多ければ多いほど精度が上がります。つまり正確性が増します。
第3世代NIPTは、DNAのメチル化の違いからその由来が胎児なのか母体なのかをより区別して、胎児分画を上げるという世界特許の技術を使用し、さらに読み取り深度(シークエンス回数)も第一世代が50回に対して500回以上にして、NIPTの精度に関わる因子を両方上げることに成功したアッセイ(検査手法)です。
DNAのメチル化とは?
DNAはヒストンというタンパク複合体に2.75回転してまた隣のヒストンに巻き付く、という真珠のネックレスのように連なる構造をしています。そして、DNAはさらにメチル基、アセチル基などがくっついています。こうした分子がくっつくことを修飾と言います。こうした修飾基が何であるかにより、読み取られる部分、サイレントになり読み込まれなくなる部分、が決まっています。このDNAの外側で遺伝子の発現をコントロールする部分をエピジェネティクスと言います。エピは外側と言う意味です。エピジェネティクスはいわばDNAの発現を外側からコントロールする仕組みです。
胚になる段階でエピジェネティクスは一旦全部外れるため、以前はエピジェネティクスは遺伝しないと考えられていました。ところが、段々とエピジェネティクスもまた遺伝することがわかってきて、その仕組みはいまだにわからないことだらけです。
そして、受精胚から胎児となって行く過程で胎児側で新たにDNAにメチル化などの修飾がなされます。このメチル化は胎児固有で、母胎のDNAのメチル化とは、メチル化のされる部位に差異があります。このメチル化の違いを利用してより赤ちゃんのDNAの断片を濃縮する(エンリッチメント)技術を使用しているのがスーパーNIPTです。
スーパーNIPTの検査項目
| コース名 | 基本検査(13・18・21トリソミー) | 微小欠失症候群4か所 | 100種類2000か所の遺伝子変異の検出 |
|---|---|---|---|
| スーパーNIPT | 〇 | × | × |
| スーパーNIPTプラス | 〇 | 〇 | × |
| スーパーNIPTジーンプラス | 〇 | 〇 | 〇 |
注意:
スーパーNIPTとスーパーNIPTプラスは測定方法は同じですが、スーパーNIPTプラスでは双子は検査できません。
スーパーNIPTジーンプラスは測定方法が別になりますので双生児も可能です。
スーパーNIPTジーンプラスをご希望の場合はご夫婦でお越しください。ご夫婦で来院できない場合はご相談ください。(事前に旦那様に口腔粘膜をお取りいただくことで、奥様のみのご来院が可能です)
スーパーNIPTジーンプラスの特徴
測定方法が全く異なるのでできることが違います。
ミネルバクリニックでは遺伝性疾患を持つお子さんが生まれる可能性があるご夫婦なのかどうかをあらかじめ調べる遺伝子検査(キャリア検査)を提供しています。327種類の遺伝子について病的変異の有無を検査するパネルです。
詳しくはこちらをご覧ください
4万人に一人の確率の常染色体劣性疾患だと保因者(キャリア)は100人に一人。(1/100)×(1/100)×(1/4)=1/4万 です。
10万人に一人だと保因者は158人に一人です。
そのご夫婦の組み合わせでお子さんに遺伝性疾患が起こる可能性があるかどうかを検討する検査です。
こちらは、327種類の遺伝子検査なのですが、スーパーNIPTでは100種類の遺伝子の病的変異についてご両親を検査し、なおかつご両親になくても赤ちゃんだけで起こる新生突然変異について調べることができ、NIPT基本検査と4種類の微細欠失検査と100種類の遺伝子検査でお値段がそれまでの基本検査+微細欠失の18万円に3万5千円追加するだけとなっています。
要するに、3万5千円の追加でキャリア検査の1/3に相当するものをできるのですが、キャリア検査(保因者検査)との違いは、赤ちゃんに異常がない場合は保因者であっても結果が開示されない点です。
また、この100の遺伝子の病的変異を持っていて発症しないキャリア(保因者)の累積率は1/50人と結構多いです。
測定方法の違いについての詳細はこちらをクリックしてご覧ください。
端的に言うと
第1世代のWGS法は、母子のDNAを区別して測定することはできなかったのですが、第3世代だとより正確に区別することができるようになりました。
なので、正確性が格段に増しているんです。
今のところ、基本検査(13トリソミー・18トリソミー・21トリソミー)や微細欠失症候群の偽陰性はゼロとなっています。
実は先日、一卵性双生児なのに、胎児の数を「一人」って間違えて書いてしまったんです
イルミナの子会社ベリナタからは同じ検体で何も言われなかったのですが、第3世代の会社のほうからは「双子でしょ?」ってばれちゃいました!同じDNA型なのに、なぜばれてしまったのかな?と思いつつ、感動いたしました。それくらい違うんです。難しいと思いますが、ちょっと聞いてください。
DNAはそのままでは微量なので測定できません。
しかし、PCR(遺伝子を増幅させる過程)というやり方で劇的に増やして測定することができるようになります。このPCRのときに 増えやすい部分 増えにくい部分 が出てくるんです。
PCRでは あたためて加熱する → 2本鎖のDNAが変性して1本になる → 冷却する → 培養液の中の相補的な塩基(アデニンとチミン、グアニンとシトシン)がくっつく(アニーリングといいます) → 2本鎖ができる という感じで進めていくのですが
DNAの塩基配列により、アニレーションに最適な環境が微妙に異なりますので、それを全ゲノム同じ条件で行うわけですから、どうしても増えやすい部分と増えにくい部分が出てくるんです。たとえばある部分Aは倍に増えて、Bは1.2倍にしか増えない、とか。そういうばらつきが塩基配列により起こります。
第1世代のWGSによるNIPTでは、そいうばらつきに対して増えやすい、増えにくいにたいして均等にする係数をかけることで演算して結果を出している、とお考えいただいたらいいと思います。
第2世代は、犯罪捜査などにも使われる、「個々人の微妙な違い」である一塩基多型(SNP)を利用してその断片の場所を特定し、増えやすさのばらつきを平らにしていますが、こちらはもともとのオリジナルの胎児断片はなくなってしまい、人工的に増やしたコピーだけを検査しています。読み取り深度は第1世代より多いです。
深度、というのは何回読んだか?ということです。
50なら全体を50回みる、ということです。
多ければ多いほど良いのですが、多ければ多いほどコストがかかるのと、多ければ多いほど意味のないものをたくさん「意味があるように」拾ってしまう、という難点があります。第3世代では、読み取り深度をさらに上げました。そして、あかちゃんに由来するDNAを「正確に」分けるために、あかちゃんのDNA断片はおかあさんのDNA断片よりも「短い」ため、得られた断片のサイズ(大きさ、塩基配列の数)を測定することでしっかりと赤ちゃんのDNAだけを選別して測定ができるようになりました。
DNAはヒストンといわれるタンパクに2重らせんで1.75回転まきついて、隣のヒストンに行くまでに平らな部分があり、また隣のヒストンに巻き付く、というかたちで存在しています。それがぎゅーっと縮まって染色体になるのです。
細胞が壊れるときにDNAも断片化されるのですが、あかちゃんのDNAは、このヒストンとヒストンの間のむき出しの部分が弱いため、146塩基対くらいしかないんです。お母さんのセルフリーDNAは、これに対して180-200くらいはあります。
このサイズの違いは昔からわかっていたのですが、第1世代では技術的に定性(あるかないかという性質だけをはかることを定性的な検査といいます)しかできなかったんです。
第三世代は赤ちゃんとお母さんのDNAのメチル化の違いにより赤ちゃんのDNAを濃縮して(エンリッチメントして)取り出すことができるようになったため、母体の血液の中に含まれる胎児のDNAの比率が増し、正確さが増しました。
さらに、読み取りの回数を第一世代50に対して500以上にあげることで正確性を高めています。
今までの第1世代(WGS法:イルミナなど)、第2世代(ナテラなど)と比べる表を作りましたのでご覧ください。
ちなみに、わが国で行われているNIPTは、認可施設のほとんどは第1世代(主にシーケノム、少ないがイルミナ)で、第2世代のナテラはほとんど採用されていません。無認可(認可外)施設もほとんどが第1世代のWGS法です。横にスクロールしてご覧ください※胎児分画は多ければ多いほど正確に測れます。
関連記事: 赤ちゃんのDNAが少ないとどうなるの? 遺伝子とは PCRとは セルフリーDNAとは 常染色体とは SNP一塩基多型について トリソミー DNAの構造新生突然変異 微細欠失 遺伝子検査とは 遺伝性疾患とは他社のNIPT検査との違い
改良版なので精度が上がっています。。
第1世代(WGS法:イルミナなど)の改良版である第2世代(ナテラ、アリオサ)との違いが2019年のヨーロッパの人類遺伝学会ESHGで発表されたものから表を作りましたのでご覧ください。
P01.69A Half decade experience: karyotyping, aCGH or NIPT – changes in prenatal testing strategy
E. E.
Kuznetsova, V. Gnetetskaya, M. Ermakova, M. Kurtser, Y. Tarasova Kuznetsova, V. Gnetetskaya, M. Ermakova, M. Kurtser, Y. Tarasova
Mother and Child, Moscow, Russian Federation横にスクロールしてご覧くださいこれは、基本の3つのトリソミーに関するデータです。
第2世代は第1世代の弱点を克服すべく改良したものですが、その第2世代と比べても偽陽性ゼロ、偽陰性ゼロと圧倒的に勝っているのがわかりますね。また、第2世代はSNPを使う検査ですが、ハーモニー(アリオサ)はターゲットアレイといってマイクロアレイを使ってする検査、パノラマ(ナテラ)はターゲットシークエンスという次世代シークエンサーを使う方式です。
改良版なので精度が上がっています2
1万人程度の基本検査と性染色体検査の論文報告です。
偽陰性はゼロ、T21,T18に関しては偽陽性ゼロ、陽性的中率100%となっています。横にスクロールしてご覧ください
当院では遺伝子検査を含むものをスーパーNIPTジーンプラスと呼んでいますが、遺伝子検査を含まない基本検査を受ける場合でも、第1世代か第3世代かをお選びいただけるようにしています。
関連記事:トリソミーとは SNP 一塩基多型について マイクロアレイとは 陽性的中率
遺伝子の変化により起こる赤ちゃんの疾患を検出できる
スーパーNIPTジーンプラスは新型出生前診断を従来の13・18・21トリソミーに加えて、
4つの微細欠失(微小欠失)症候群の検出に加えて、100種類の遺伝子の2000の病的変異に拡大しました。
*全染色体検査は含まれておりません。
*費用は税別21万5千円となります。
*妊娠9週から受けられます。
今までのNIPTは、あかちゃんの染色体の数の異常だけをみるものでした。
トリソミーは染色体が通常2本なところ、3本になることにより起こるものでした。
一番有名なのはダウン症候群(21トリソミー)でこれは21番染色体が3本あることにより発症します。
スーパーNIPTジーンプラスは、
・性染色体の数の異常(異数性)により起こる疾患
【 基本的な13/18/21の3つのトリソミー 】
トリソミー21(ダウン症候群(21トリソミー))
トリソミー18(エドワーズ症候群(18トリソミー))
トリソミー13(パトウ症候群)
【 性染色体の数の異常(異数性)により起こる疾患 】
ターナー症候群(モノソミーX) (Monosomy X)
トリプル X症候群 (Trisomy X)
クラインフェルター症候群 (XXY)
XYY症候群
XXYY 症候群
・染色体の構造異常により起こる疾患
【 微細欠失症候群(微小欠失症候群) 】
DiGeorge syndrome (22q11.2)
1p36 deletion syndrome
Smith-Magenis syndrome (17p11.2)
Wolf-Hirschhorn syndrome (4p16.3)
に加えて
・単一遺伝子疾患(遺伝子の病的バリアントがもたらす疾患)
・100遺伝子の2000の病的バリアンにより起こる疾患
を調べることができるのが特徴です。
赤ちゃんの先天異常を復習しよう
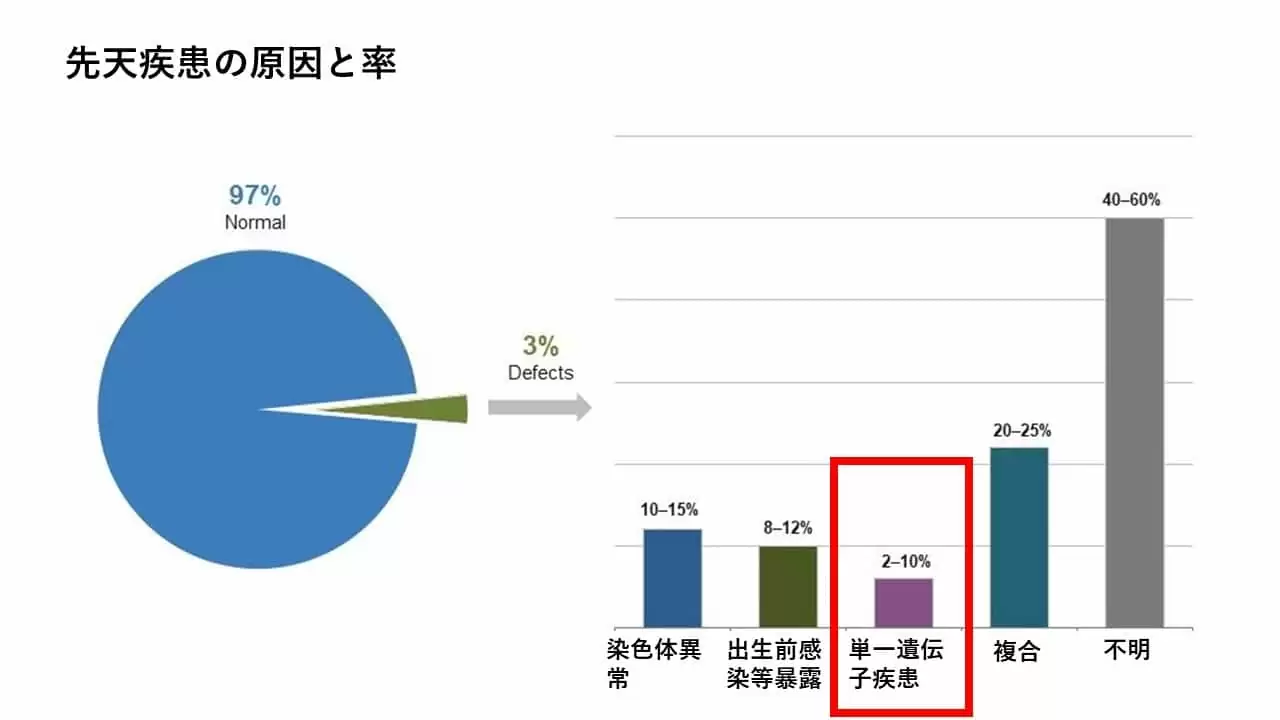
下の図は、生まれながらに障害をもつ赤ちゃんの
障害の原因を調査したものです。
出典:Adapted from Stevenson, RE and Hall, J. Human Malformations and Related Anomalies, 2nd ed. Oxford University Press, Oxford, 2006
これをみると、全体で3%の赤ちゃんが何らかの障害をもって生まれ
そのうちの10-15%が染色体の異常によるもの
8-12%が出生前の感染などの外因性
2-10%が単一遺伝子疾患
20-25%が複合性
40-60%が不明
となっています。
NIPTは母体血の中の胎児由来のcell-free DNAを検査して
赤ちゃんの染色体の数の異常を診断する技術ですが。(上のグラフの染色体異常のところ)
その先には、赤ちゃんの遺伝子がセルフリーDNAで全部読めるようになる時代が到来します。
*通常のNIPTは、NIPTのトップページに書いてある通り、断片の一部(36塩基)を読み取って、染色体のどの部分に該当するのかを分析しています。
おそらく将来的にはもっとたくさんの遺伝子の異常による疾患がわかるようになることでしょう。
ですので、スーパー>NIPT100と名付けました。
第3世代NIPTとも申します。
本当はmonogenic NIPD 単一遺伝子疾患無侵襲母体血胎児診断 というのが正しい呼称です。
いわゆる 遺伝病 といわれる疾患群を対象とする遺伝子検査です。
スーパーNIPTジーンプラスはこの、今までの13トリソミー・18トリソミー・21トリソミーに加えて4つの微細欠失と「単一遺伝子疾患」をNIPTで判別するスクリーニング検査です。
スクリーニングされる疾患は、中等度から重度の表現型(この遺伝子にこの異常があるとこの病気が中等度から重度で発症するという風に遺伝子の変化が体の特徴として表現されること)と関連しており、 生活の質に大きな影響を及ぼします。
異数性(染色体の数の異常。トリソミー、モノソミー)および微小欠失(微細欠失)の検出と
単一遺伝子疾患のスクリーニングを組み合わせることにより、
スーパーNIPTジーンプラスは将来の両親のための妊娠中の包括的なソリューションを提供します。
☛ここで、『染色体』と『遺伝子』の違いについて学習しよう!
染色体は、高校の生物などで出てきましたね?細胞分裂するときに倍に増えて分けるってあの、縞々もようのやつです。
染色体をほぐすと、アデニン、シトシン、グアニン、チミンっていう4種類の塩基がついた核酸(デオキリリボ核酸)が並んだDNAの糸になります。
このDNAのセットをゲノムといいます。
そして、ゲノムの中のタンパクに翻訳されて実際に体の設計図として機能する部分が遺伝子です。
遺伝子はゲノムのたった2%しかないのです!!人体には約28000の遺伝子があります。
今までのトリソミーの検査は染色体1本という大きな単位が増えているかどうかを見るものでした。
第2世代のスーパーNIPTジーンプラスは、遺伝子の塩基配列が変わってしまったり、一部なくなったりしていることにより生じる疾患をみることができます。
☛なぜ塩基配列が変わると病気になるの?
一つの遺伝子の塩基の並び方が変わってしまうことによって、遺伝暗号が変わってしまうからです。
☛遺伝暗号ってなあに?
アデニン、シトシン、グアニン、チミンという4種の塩基がDNAにはあるのですが、この塩基が3つセットになってアミノ酸と対応しています。
トリプレット・コードと呼ばれ、これを「遺伝暗号」といいます。
塩基がかわってしまっても、偶然同じアミノ酸と対応しているとかで影響がない場合もあるし、
塩基が変わってしまってアミノ酸がかわってしまい、それがタンパクの重要な部分だと正常に機能しなくなってしまうこともあります。
コドンは3つの塩基配列の単位のことをいいますが、ストップ・コドンといってアミノ酸をつなげるのをここでやめなさい、という指令を出すコドンもありますが
そういうコドンができてしまうとそこから先は作られない異常なたんぱくができて機能喪失してしまいます。
こういうことにより起こる赤ちゃんの疾患たちを検査できるようになったということです。関連記事:胎児分画 単一遺伝子疾患無侵襲母体血胎児診断
どういう風に検査するの?
スーパーNIPTジーンプラスには
母体の血液サンプルと、
生物学的父親からの口腔粘膜スワブサンプルが必要となります。
母体の血液には、母親と胎児の両方からのセルフリーDNAが含まれています。
このセルフリーDNAを、遺伝的変異の可能性がないか父親のDNAサンプルとともに分離および次世代シークエンサーで分析します。
次に、洗練されたバイオインフォマティクスアルゴリズムを使用して、胎児が単一遺伝子疾患を持つリスクを計算します。
遺伝子解析の特長
独自の遺伝的および分析ツールを使用して、ターゲットを絞った濃縮と次世代シーケンス(NGS)を使用して、 選択したゲノム領域からセルフリーDNAフラグメントをキャプチャ、カウント、分析します。 主な機能は次のとおりです。
1.テストパフォーマンスに影響を与える複雑なアーキテクチャを持つゲノム領域を回避するために特別に設計された独自技術を使用しています。 これにより、他のNIPTに関連する問題が克服され、精度と精度が向上します。
2.高い読み取り深度
シークエンサーで読み取る回数のことを深度といいます。
読み取る回数が多ければ多いほど時間もコストもかかりますが正確性は増します。
これらのフラグメントは、NGSを使用して数百回カウントされ、非常に高い統計精度と精度を実現します。
3.正確な胎児分画
ゲノムからの母体および胎児のDNAカウントの高い読み取り深度を使用して、 セルフリーDNAへの胎児の寄与を正確に測定します。
正確な胎児分画測定は、誤った結果にならないように導きます。
4.独自のバイオインフォマティクスパイプライン
各テストから生成されたシーケンス・データを分析します。
マルチエンジン分析により、異数性、微小欠失、胎児の性別検出の感度と特異度が向上します。
スーパーNIPTジーンプラスの信頼性はどうなの?
第3世代NIPTでは、まず、基本ノトリソミーと微細欠失から始めましたので、1万人を超えるそれらのパフォーマンスについてはページ上部で述べました。
この表は、あたらしく遺伝子疾患を対象に検査を拡大したあとに2000人規模のパフォーマンスを見たものです。
| 試料 | cell free DNAと父のDNA | 侵襲的に得られた出生前検査の試料 | サンガー法で確定 | 的中率% |
| 合計 | 2033 | |||
| トリソミー21 | 22 | 22/22 | 100 | |
| 18トリソミー | 4 | 4/4 | 100 | |
| 13トリソミー | 1 | 1/1 | 100 | |
| 性染色体異数性 | 2 | 2/2 | 100 | |
| 微細欠失 | 5 | 5/5 | 100 | |
| 遺伝子変異なし | 1497 | |||
| 変異あり | 536 | 496/496 | ||
| 変異数 | 613 | |||
| 新生突然変異 | 87 | 87/87 | 100 |
遺伝子変異はどういう疾患が検査できるの?
100遺伝子の2000の変異(病的バリアント)が検査可能です。
ご両親が病的遺伝子を保因していないか?という検査と、赤ちゃんだけが新生突然変異で異常を持っていないかどうかを調べることができます。
1.3-メチルクロトニルCoAカルボキシラーゼ欠損症 MCCC1
2.3-メチルクロトニルCoAカルボキシラーゼ欠損症 MCCC2
3.無β-リポタンパク血症
4.自閉症スペクトラム・関節拘縮・てんかん
5.常染色体劣性型多発性嚢胞腎
6.バルデ・ビードル症候群12型
7.ベータサラセミア
8.カナバン病
9.有棘赤血球舞踏病
10.クリグラー・ナジャー(Crigler-Najjar)症候群
11.嚢胞性線維症
12.第XI因子欠乏症
13.家族性自律神経失調症
14.家族性地中海熱
15.FANCG関連ファンコニ貧血
16.グリシン脳症
17.糖原病Ⅲ型(コーリー(Cori)病)
18.糖原病Ⅶ型(Tarui病)
19.GRACILE 症候群
20.NONAKA筋症
21.イソ吉草酸血症
22.ジュベール症候群2型
23.接合部型表皮水疱症 Herlitz 型
24.レーベル先天黒内障1型
25.ライディッヒ細胞形成不全
26.筋ジストロフィー、肢帯、常染色体劣性4
27.メープルシロップ尿症3型
28.家族性LPL欠損症長鎖
29.3-ヒドロキシアシル CoA 脱水素酵素欠損症
30.メープルシロップ尿症(type Ib)
31.メープルシロップ尿症(MMAA関連)
32.マルチプルスルファターゼ欠損症
33.MPV17関連肝脳型ミトコンドリアDNA枯渇症候群
34.神経性セロイドリポフスチン症
35.ナイミーヘン症候群
36.高オルニチン血症
37.新生児副腎白質ジストロフィー
38.乳児レフサム病
39.フェニルケトン尿症
40.橋小脳低形成
41.リソソーム-システインプロテアーゼ異常疾患(濃化異骨症)
42.ピルビン酸脱水素酵素複合体欠損症
43.網膜色素変性症RLBP1
44.網膜色素変性症DHDDS
45.ムコ多糖症III型(サンフィリッポ症候群)
46.鎌状赤血球症
47.シェーグレン・ラルソン(Sjögren-Larsson)症候群
48.テイ・サックス病
49.アッシャー症候群1F型
50.3-ヒドロキシ-3-メチルグルタル酸血症
51.ペルオキシソームβ酸化系酵素欠損症(アシル‐CoA オキシダーゼ (AOX) 欠損症)
52.エカルディ‐グティエール症候群 (Aicardi-Goutières syndrome; AGS)
53.アルポート症候群(X染色体連鎖型)
54.Alström 症候群
55.アンダーマン症候群
56.アロマターゼ欠損症
57.アスパラギン合成酵素欠損症
58.アスパルチルグルコサミン尿症
59.バルデー・ビードル(Bardet-Biedl)症候群(BBS1連関)
60.先天性ビオチン代謝異常(ビオチニダーゼ欠損症)
61.カーペンター症候群(症候性頭蓋縫合早期癒合症 )
62.コロイデレミア(網膜黄斑ジストロフィー)
63.シトリン欠損症
64.ミトコンドリア心筋症.Combined Oxidative Phosphorylation Deficiency 3
65.先天性N結合型糖鎖合成異常症I型
66.重症先天性好中球減少症(SCN)3型 Kostmann病
67.ファンコニ貧血
68.ゴーシェ病
69.グルタル酸血症2型
70.糖原病I型 G6PC
71.糖原病IB型 SLC37A4
72.遺伝性フルクトース不耐症
73.ホモシスチン尿症cblE型
74.Hydrolethalus 症候群
75.先天性魚鱗癬1型
76.ミトコンドリア脳筋症 Leigh(リー)症候群 French-Canadian type
77.遺伝性白質脳症 vanishing white matter(VWM)with leukoencephalopathy
78.肢帯型筋ジストロフィー2E型
79.リジン尿性タンパク不耐症
80.メチルマロン酸血症 cbIC型
81.メチルマロン酸血症 cbID型
82.メチルマロン酸血症 Mut型
83.ムコ多糖症Ⅱ型(ハンター症候群)
84.ムコ多糖症IIIc型
85.先天性ミオパチー (ミオチュブラーミオパチー)
86.神経セロイドリポフスチン症(CLIN8連関)
87.神経セロイドリポフスチン症(TPP連関)
88.オーメン症候群(RAG2連関)
89.オルニチンアミノトランスフェラーゼ欠損症
90.ペンドレッド症候群
91.橋小脳低形成1A型
92.橋小脳低形成2D型
93.原発性線毛機能不全症候群(DNAH5連関)
94.原発性線毛機能不全症候群(DNAI1連関)
95.原発性高シュウ酸尿症3型
96.網膜色素変性症25
97.T-B- 重症複合免疫不全症(DCLRE1CCLRE1C遺伝子)
98.T-B- 重症複合免疫不全症(IL2RG遺伝子)
99.フィンランド型先天性ネフローゼ症候群
100.Stuve-Wiedemann 症候群
101.乳児期発症型ライソゾーム酸性リパーゼ(lysosomal acid lipase, LAL)欠損症(ウォルマン病)
- 以上の疾患100遺伝子の2000の変異(病的バリアント)を検査可能です。この中には、新生児マススクリーニングが実施されているものもあります。
染色体や遺伝子の異常はなぜ起こるの?
染色体の異常がなぜ起こるのか
細胞分裂の時、生殖細胞(精子・卵子)を作るのは通常の分裂とは違い減数分裂と言って、
22本の常染色体と1本の性染色体のセットからなる2セットの染色体が
1セットずつに分かれるというという特殊な分裂方法を取ります。このとき交叉したり分離したりするのですが、
それがうまくいかないと疾患を引き起こします。
これらは大きく二つに分類されます。一つは染色体の部分的な異常(構造異常)で、通常交叉の失敗によって引き起こされることが多いです。
部分トリソミー(重複)・部分モノソミー(欠失)・転座などが挙げられます。二つ目は異数体(数的異常)と呼ばれる染色体1本単位の不足あるいは過剰による異常です。
不完全な染色体の分離によって引き起こされることが多いとされています。通常染色体は2本で対をなしている(ダイソミーといいます)が、
これが1本になるのが「モノソミー」、3本になるのが「トリソミー」です。染色体にはくびれがあって、そこを境に短腕(p)と長腕(q)にわけられます。
例えば5番染色体の片方の短腕が欠失することを5pモノソミーといい、
5p-(ごピーマイナス)と表記いたします。染色体の数や形態の異常を伴わない遺伝子の異常による病気は遺伝子疾患に、
原因の明らかでない先天奇形症候群は奇形症候群に分類されます。常染色体トリソミーとは?
トリソミーはほとんどの場合一方的に女性の年齢の高さと正の相関をします。
卵子は女性が胎生期から存在し細胞分裂もせず、生まれ変わったりもしない大変特殊な細胞です。われわれの細胞は一つ当たり一日5万から50万か所のDNA損傷を受けておりますが、
DNA修復酵素があるため、たいていは問題になりません。しかし、DNA修復酵素が100万回に一回程度でエラーを起こします。
このため、DNA損傷はどの細胞でも蓄積されていくのですが、
通常の細胞は時間経過とともに死んで生まれ変わる為、これが大きく問題になる事はありません。しかし、卵子はDNAの損傷が積み重なっていく一方である為、
女性の年齢とだけ正の相関をすると言われています。ある常染色体がトリソミーとなると、その染色体にある遺伝子が1.5倍になるため、
読み込まれるタンパク量も通常の1.5倍になって様々な影響を及ぼすと考えられます。理論的にはどの常染色体にもトリソミーは起こるのですが、
常染色体の完全なトリソミーは、
13番染色体・18番染色体・21番染色体の3種類以外はごくまれにしか存在しません。この理由は、他の常染色体には遺伝情報が多いため、
トリソミーによる変化が致死的となり着床しないまたは、早期に流産するためとされています。常染色体のトリソミーは染色体に含まれる遺伝子が多ければ多いほど、
また重要な遺伝子が含まれる数が多いほど重症になる傾向にあります。染色体の番号は基本的には、
染色体のサイズが大きい方から順番に振られているのですが(21番と22番は大きさと番号が逆転しています)、
染色体のサイズと遺伝子の量、重要性は正確に連動せず、
常染色体で一番遺伝子の数が少ないのは一番小さい21番染色体の337個ですが、
2番目に少ないのは18番の400個・3番目が13番の496個となっているのです。これに対して21番と染色体のサイズの近い22番は、
遺伝子数701個、また20番は710個となっています。このように遺伝子数が少ない、
13・18・21の3種類の染色体は完全なトリソミーでも、
生存への悪影響が比較的小さく出生時まで生存できる可能性はある程度あるのですが、
これ以外の出生例が稀なのは生存への悪影響が大きすぎるからと考えられています。1から6という大きい染色体では部分トリソミー除いて
モザイクも含めて致死で1トリソミーに至っては着床できません。出生可能な常染色体トリソミーものでも、
流産・死産で出生前に淘汰されることも多く、一番軽い21トリソミーでも
7~8割は出生前に淘汰されるとされています。1トリソミー 致死(出生報告なし) 2トリソミー 致死(出生報告なし) 3トリソミー 致死(出生報告なし) 4トリソミー 致死(出生報告なし) 5トリソミー 致死(出生報告なし) 6トリソミー 致死(出生報告なし) 7トリソミー モザイクでのみごく稀に出生例あり(完全型は致死) 8トリソミー ごく稀に出生例あり 9トリソミー ごく稀に出生例あり 10トリソミー モザイクでのみごく稀に出生例あり(完全型は致死) 11トリソミー 致死(出生報告なし) 12トリソミー モザイクでのみごく稀に出生例あり(完全型は致死) 13トリソミー パトウ症候群 14トリソミー モザイクでのみごく稀に出生例あり(完全型は致死) 15トリソミー 致死(出生報告なし) 16トリソミー モザイクでのみごく稀に出生例あり(完全型は致死) 17トリソミー 致死(出生報告なし) 18トリソミー エドワーズ症候群(18トリソミー) 19トリソミー 致死(出生報告なし) 20トリソミー モザイクでのみごく稀に出生例あり(完全型は致死) 21トリソミー ダウン症候群(21トリソミー) 22トリソミー ごく稀に出生例あり Trisomy 21 (Down syndrome)
21番染色体のコピー数が多いことで起こり、ダウン症候群(21トリソミー)とも呼ばれます。
遺伝子の問題で起こる知的障害としては最も多いのがダウン症(21トリソミー)です。
ダウン症候群(21トリソミー)の患者さんはさまざまな程度の知的障害を抱え、平均IQは50です。また、ダウン症候群(21トリソミー)の中には先天性心疾患などの臓器障害を抱えるお子さんもいて、
外科的または医学的に治療が必要となったりします。また、なかには視覚障害・聴覚障害が見られることもあり、
大きくなってから認知機能障害が認められることもあります。Trisomy 18 (Edwards syndrome)
18番染色体のコピー数が多いことで起こり、エドワーズ症候群(18トリソミー)と呼ばれます。
ほとんどが脳・心臓、その他に先天的欠損を複数抱えています。
子宮内での発育不全も一般的で、多くは流産や死産となります。生きて生まれても1歳未満で亡くなることが多かったのですが、最近では寿命は平均6歳くらいにのびています。
生存している子供たちは、知的障害・発育障害という問題に直面します。trisomy 13 (Patau syndrome)
13番目の染色体のコピー数が多いことで起こり、パトウ症候群とも呼ばれます。
ほとんどの子供たちは脳やその他の臓器に先天的欠損を抱えます。
多くは流産や死産となり生きて生まれても1年未満で亡くなることが多いです。基本検査と性染色体の異数性検査の精度は?
感度% 特異度% 陽性的中率% 陰性的中率% 常染色体正常 99.98% 99.98 100 T21 100 100 T18 100 100 T13 100 71 性染色体正常 99.99 100 45,X 100 57 47,XXY -- -- -- 47,XYY -- -- -- 48,XXYY -- -- -- 微細欠失(微小欠失)症候群について
スーパーNIPTジーンプラスで検査可能な4種類の微細欠失(微小欠失)症候群の頻度を合計すると、
この4つのいずれかの微細欠失(微小欠失)症候群の出生確率は約2千人に一人となります。二千人に一人。
これを低いととらえるか、
高いと捉えるのかは個々人により異なるのでしょう。しかし、該当する個体にとっては当たる当たらないは、0か1の世界。
確率の世界と現実との間には埋められない溝があります。
現実は何もかもを凌駕するのです。だから「実際に当たるかどうか教えてほしい」
というご意見はあってしかるべきであって、それを受けて自己決定したいという要求を
間違っていると決めつけることは出来ないと思います。微細欠失(微小欠失)症候群とは?
微細欠失(微小欠失)症候群は染色体の一部の小さな断片がなくなることが原因で起こる疾患群です。
通常の染色体検査では検出できません。ある一定の染色体に特異的かつ一般的に起こり、よく知られた遺伝性症候群に関連しています。
ほとんどは両親からの遺伝ではなく、新生突然変異
(祖先から受け継いだものではなく精子や卵子ができるときにおこる突然変異のことです)で起こり、
危険因子や家族歴がありません。検査の利益はなあに?
多くの微細欠失(微小欠失)症候群は、身体的精神的双方に障害をもたらし、
深刻な健康問題を起こします。ダウン症(21トリソミー)は約1/500。
これに対してスーパーNIPTジーンプラスでわかる4か所の微細欠失(微小欠失)は合算すると約1/2000。
これを多いとみるか少ないとみるかは個人差がありますが
前から言っている通り、少ないと当たらないは同一ではありません。
統計学的に少ない数字でも、当たるか当たらないかはその人それぞれゼロか1の世界なのです。これらは血清マーカーテストや超音波検査では検出できません。
スーパーNIPTジーンプラスでは、絨毛検査や羊水検査といった侵襲的な検査に比較して、
非侵襲的な検査オプションとして微細欠失(微小欠失)症候群と100遺伝子の2000種類の病的バリアント(変異)を提供いたします。なぜスーパーNIPTジーンプラス?
スーパーNIPTジーンプラスは新型出生前診断を従来の13・18・21トリソミーに加えて、
4つの微細欠失(微小欠失)症候群の検出と、100種類の遺伝子の2000の病的変異に拡大しました。
*全染色体検査は含まれておりません妊娠期のマネージメントや新生児を迎えるにあたり準備をすることができることを意図しています。
*イルミナ社の提供する5つとは異なっていますのでご注意ください。 ベリファイ・プラスも引き続き扱います。1p36欠失症候群
1p36の欠失、発生頻度は 1/4,000-10,000.
成長障害・重度精神発達遅滞・難治性てんかんなどの症状を来たします。
落ちくぼんだ眼、尖った顎などの特徴的な顔貌もほぼ全例に認められます。
乳児期には筋緊張低下、哺乳不良が認められることもあります。
合併症として、先天性心疾患・難聴・斜視・白内障・肥満、稀に神経芽細胞腫を生じることがあります。4p16.3欠失症候群
Wolf-Hirschhorn症候群 頻度は1/9,6000.
4番染色体短腕に位置する遺伝子群の欠失により引き起こされる疾患で、
重度の精神発達の遅れ、成長障害・難治性てんかん・多発形態異常を主徴といたします。特徴的顔貌・成長障害・重度の精神発達の遅れ・筋緊張低下・難治性てんかん・摂食障害などが認められます。
Smith-Magenis症候群 (17p11.2)
患者数は全国2000人。
17p11.2の欠失による先天異常症候群。
特徴的な顔貌、短い指、中度から重度の知的障害、特徴的な行動特性、睡眠障害を示す。
乳児期に筋緊張低下を示し、特徴的な顔貌や合併奇形に気づかれる。
顔貌は短頭、前額突出、眉毛癒合、耳介低位、内眼角開離、斜視、顔面正中低形成、下顎突出が特徴。
幅広く短い指を伴う。発達の遅れ、中度から重度知的障害を示す。
行動の障害が主要な問題であり、多動、衝動性、気分の変化、自傷他害などを示す。
重度の睡眠障害、特に睡眠リズム障害を示す。22q11.2欠失症候群
DiGeorge症候群 出生1/4,000.
患者の80%は先天性心疾患を合併し、胸腺発達遅延・無形成による免疫低下、特徴的顔貌・口蓋裂・軟口蓋閉鎖不全・低カルシウム血症などを主徴とする。
心疾患は、ファロー四徴症・肺動脈弁欠損・肺動脈閉鎖・主要体肺側副動脈の合併などがある。
さらに合併する免疫低下、血小板減少・肺高血圧などによる手術死亡の報告もあり、
未だ効果的な治療方法は未確立、予後不良の疾患である。
患者はたとえ生存しても、発達遅延や精神疾患・統合失調症などによる生活面の長期にわたる支障を来す。発達遅延・特徴的顔貌・先天性心血管疾患・口蓋裂・胸腺低形成・低カルシウム血症など、多様な臨床症状を伴う。
重症な心奇形に加え、低身長・血小板減少・汎血球減少・痙攣・斜視・気管支軟化症・脳萎縮・白内障・尖足・側弯症・腎奇形・尿道下裂・鎖肛・鼠径ヘルニアなど、180以上の臨床症状が報告されている。微細欠失症候群の精度は?
まだNが少ないのですが。論文化しているなかでは、5例みつかって5例正診でした。
スーパーNIPTジーンプラスの費用は?
よくあるご質問
Q.双子やvanishing twinでも検査可能ですか?
はい。単胎、双胎、vanishing twinで13トリソミー・18トリソミー・21トリソミーの基本検査と4種の微細欠失と単一遺伝子疾患の検査がすべて可能です。Q.スーパーNIPTジーンプラスで検出できるのはなんですか?
①常染色体の異数性としては、13/18/21の3つの染色体のトリソミーです。
②性染色体の異数性は単胎の場合のみですが、
45, X Turner syndrome
47, XXX Triple X syndrome
47, XXY Klinefelter syndrome
47, XYY Jacob syndrome
48, XXYY
が検出可能です。
③微細欠失症候群は
22q11.2 DiGeorge syndrome
1p36 1p36 deletion syndrome
17p11.2 Smith-Magenis syndrome
4p16.3 Wolf-Hirschhorn syndrome
の4つを対象としています。
⑤あかちゃんの性別(単胎のみ)
その他、100遺伝子の2000の変異による単一遺伝子疾患については、該当の部分を見てください。Q.夫婦で行けない場合はどうしたらいいですか?
はい。この検査は、母体の腕から採取した血液サンプルと生物学的な父親のほほ粘膜の擦過細胞(スワブ)でいたします。このため、お父様が来られない場合は、事前に口腔粘膜をお取りいただくためのキットを取りに来る、または実費にて郵送の上、ご自宅で当院記載のマニュアルに沿って口腔粘膜をお取りいただいてお持ちいただく、というかたちで可能です。事前に郵送などが必要なので必ずお申し出ください。Q.妊娠何週から受けられますか?
9週から検査可能です。Q.イルミナの検査との違いはなんですか?
わかりやすく表にまとめてみました。基本検査全染色体内容微細欠失 単一遺伝子疾患 単胎 双胎 vanishing twin 単胎 双胎 vanishing twin イルミナ 〇 〇 1p36
4p16.3
5p-
15q12
22q11.2〇 × 〇(イルミナの検査にはvanishing twinのチェック項目がありませんので、単胎扱いとなります) × × × スーパーNIPTジーンプラス 〇 × 1p36
4p16.3
17p11.2
22q11.2〇 〇 〇 〇 〇 〇 Q.第一世代と第三世代の測定方法の違いはなんですか?
ワイドゲノム法であることは同じですが。
NIPTではもともと断片化されているDNAを集めて測定するのですが、あかちゃんの断片は母体の断片より短いことを利用して二人の区別をしています。
赤ちゃんの分は150塩基対くらいなんです。
また、現在では一塩基多型SNPと呼ばれる個人的な並び方の特徴を組み合わせて測定しています。
第一世代では、この断片の両端の36塩基を決定して、どこの断片なのかを決定していました。
イメージとしては積み木を積み上げていく、って感じかなと思ってください。
塩基が4種類ありますから、4の36乗という組み合わせが理論的にあり、また、SNPという特徴的な配列を見ることにより
精度を上げてきました。
第2世代ではこの両端の75塩基を決定しています。
つまり、断片の端から端までの塩基を決定しているのです。
これが今までとは全く異なる点であり、だからこそ、一つの塩基が変わってしまって疾患を起こす、という変化を検出できるようになりました。
要するに、今までは断片の半分くらいしか塩基配列を決定していなくて、配列そのものの異常ではなく
該当するブロックが多いか少ないか、という検査だったわけです。遺伝子の塩基配列が一つ変わってしまったこと、それも赤ちゃんだけで起こってしまっている新生突然変異を検出するための技術的なことをまとめた論文では、85%の検出率で陽性的中率は74%となっています。
しかし、今までのものでは検出率96%でも陽性的中率が0.1%未満とか、全然臨床応用できなかったのす。
技術は日進月歩しますので、はかり方(深さ)やはかる断片の長さを工夫することで、それらを順番に改善し
やっと臨床応用できるレベルになってきたということです。
まだまだ一部の遺伝子と一部の病的バリアントと一部の疾患ですが、傾向としては対象が拡大していくと思われます。Q.頻度と保因者頻度の違いを教えてください
頻度がたとえば一万分の一で、常染色体劣性遺伝性疾患だとすると、ご両親が病的遺伝子を保因していたら
お子さんは1/4の確率で疾患を発症しますよね?
そうすると、保因している頻度は (1万/4)の平方根となり、50人に一人となります。Q.自閉症がわかるってことですか?
自閉症スペクトラムはいろんな原因でおこる多因子疾患です。そのなかの該当する遺伝子の異常で起こるものだけが検査可能です。
したがって、自閉症スペクトラムの全体を検査するものではありません。
当院では自閉症スペクトラムの遺伝子検査も行っておりますのでそちらも併せてごらんください。
minerva-clinic.or.jp/genetictesting/autismpanel/keyword: 染色体異常 微細欠失(微小欠失) ダウン症(21トリソミー)候群 新生児 スミス・マギニス症候群
障害 全染色体 NIPT 新型出生前診断 非侵襲的出生前診断