目次
ダウン症(ダウン症候群)とは、22本の染色体が1本多いことによって起きる先天性異常疾患です。21トリソミーともいわれており、知的障害や身体的な異常が見られます。1866年にダウン症の特徴を正確に述べる論文を発表したジョン・ラングドン・ダウンの名にちなんでつけられました。
この記事では、ダウン症の新生児にみられる特徴や原因、治療法についてご紹介します。
赤ちゃんが誕生する前に出生前診断を受けていなくて不安だという方、出産した赤ちゃんがダウン症候群なのでは?と心配している方はぜひ参考にしてみてください。
ダウン症(21トリソミー)の特徴
ダウン症候群は、一般的にも広く知られている遺伝子疾患です。広く知られているということは、その分発症率も多いということで、約700人に1人はダウン症候群を発症すると言われています。
以前は、ダウン症の方は成人を迎えるのが難しいといわれていました。しかし現在の平均寿命は約60歳です。
寿命が伸びた理由は、合併症に起きる疾患が医療技術の進歩によって治療できるようになったからです。最高年齢は83歳で、日本でも過半数の人が成人を迎えています。では、まずはダウン症候群の新生児にみられる特徴をご紹介します。
顔の特徴
ダウン症候群の特徴的な顔は、新生児のうちから現れはじめます。以下はダウン症候群の顔の特徴です。
●頭…やや小さめで絶壁
●目…少し離れていて、ややつりあがっている
●鼻…小さめ
●舌…大き目
●耳…少し低めの位置
ダウン症候群の顔に現れる特徴は、顔の中心部と周囲の骨の成長の速度が違うことから起こると言われています。顔に特徴がありつつも、実はよく見ると両親に似ていることも多く、症状が軽い場合などは顔の特徴だけでは判断できないこともあります。
身体的な特徴
筋肉の緊張が低く筋力が弱いという特徴があります。そのため、母乳やミルクを飲む際にうまく飲めないケースがあります。加えて筋力が弱いことが原因で手がしっかり発達せずに、物を握る力が弱いとされています。
また、体が柔らかいことも身体的な特徴として挙げられます。筋力が弱いのでまっすぐした姿勢を保つことが難しく、赤ちゃんのうちは関節や筋肉の緊張が弱いことが原因で、抱っこしたときに柔らかい抱き心地だと感じる方が多いです。
発達はゆっくり
新生児のうちはわかりにくいこともありますが、ダウン症候群の赤ちゃんの成長はゆっくりです。正常児なら成長するにつれてできるようになっているはずの、首座りや寝返りなどが遅いと感じることがあります。
しかし、成長がゆっくりだからといって、一生できないわけではありません。ご両親は赤ちゃんの成長をゆっくりサポートしながら見守りましょう。
ダウン症候群の赤ちゃんは首の構造が弱いとされているので、無理に訓練などをせずに、医師の指示に従いながら赤ちゃんに合わせてサポートを行う必要があります。
よく寝る
ダウン症の赤ちゃんは、筋力が弱いため疲れやすい傾向にあり、その分よく寝ると言われています。赤ちゃんがあまりにも長時間寝たままで不安なときは、少し触ってみたり、抱き上げたりしてみましょう。
また、ダウン症候群の赤ちゃんは睡眠時無呼吸症候群になることが多いとされています。赤ちゃんが気持ちよさそうに寝ていても、様子を見られる距離から離れないようにしましょう。
ダウン症が発生する3つの原因

ダウン症は、細胞核内の染色体が本来あるべき数よりも1本多くなることで発生します。細胞ひとつひとつに存在する染色体は2本1対を成して、合計で46本23対という数で構成されています。ダウン症は21番目にあたる染色体が余分なコピーによって発生するため、21トリソミーとも呼ばれています。ダウン症が発生する主な原因は3つに分類されています。
トリソミー|不分離
3(トリ)という数字が由来とされているトリソミーは、細胞分裂のエラーによって特定の染色体が3本になってしまった状態を指し、ダウン症の95%を占めています。
受精前・受精時には精子、または卵子が1本ずつ分離しますが、この過程でエラーが起こることで1本ずつに分離せず2本になってしまうことがトリソミーの原因とされています。トリソミーはダウン症における基本型とされています。
モザイク型|21トリソミー
モザイク型と呼ばれるダウン症は、46本の染色体で構成された正常な細胞と、47本の染色体で構成された異常な細胞が混合してしまった状態を指します。この形はダウン症の中でも1%という非常に低い確率で発生しますが、他の形と比べてダウン症特有の特徴が少ない可能性があるといわれています。
しかし、モザイクが発生した細胞によって症状の程度も変わるため、全てが軽い症状でおさまるとは言い切れません。
転座型|21トリソミー
転座型と呼ばれるダウン症は、21番染色体の一部、または全体が他の染色体にくっついてしまった状態を指し、ダウン症の全体の4%を占めています。主に14番染色体とくっついてしまうケースが多く、余分な21染色体があることからダウン症の発生原因となってしまいます。
ダウン症の子どもが生まれる原因になり得るもの
どんなカップルも、子どもが健康で生まれてくることを願っていることに変わりはありませんよね。では、ダウン症の子どもが生まれるリスクを上げてしまう行動はあるのでしょうか?
父親・母親が原因になる可能性は?

「父親、母親に何らかの原因があってダウン症の発生頻度を高めているのでは?」という疑問もあがりますが、母親(妊婦)の年齢と共にダウン症の発生頻度が高まることが分かっています。日本産婦人科医会によると、年齢別のダウン症の発生頻度は、20歳の妊婦さんの場合は1,450人に1人、30歳の場合は940人に1人、40歳の場合は85人に1人という確率であると報告されています。
| 出産時のママの年齢 | ダウン症の確率 |
| 20歳 | 1/1450 |
| 30歳 | 1/940 |
| 32歳 | 1/750 |
| 33歳 | 1/570 |
| 35歳 | 1/350 |
| 37歳 | 1/200 |
| 38歳 | 1/150 |
| 40歳 | 1/85 |
| 42歳 | 1/55 |
| 44歳 | 1/40 |
| 45歳 | 1/35 |
| 47歳 | 1/30 |
| 49歳 | 1/25 |
気になるのが父親の年齢ですが、父親に関しては加齢と共にダウン症発生頻度が高まることがほとんどないとされています。
喫煙が原因になる可能性は?
有害物質・発がん物質を含むタバコの喫煙は妊婦さんにとってリスクしかありません。喫煙がダウン症の原因になるとはいわれていませんが、血流を悪化させるニコチンと血液中の酸素を不足させる一酸化炭素は子宮の収縮や胎盤機能の低下に繋がります。
結果的に流産や早産のリスクを高めるため、妊娠中は絶対に喫煙しないようにしましょう。
遺伝が原因になる可能性は?
父親、母親の遺伝子が子どもに受け継がれることでダウン症が発生する可能性は、全体の1%と過ぎないといわれています。その1%は転座型のダウン症が発生した際の3人に1人に起こるものとされています。遺伝性のあるダウン症はあるものの稀なケースであり、ダウン症のほとんどは予想できない突然変異によって発生します。
ダウン症予防を予防することはできるのか
妊娠中は葉酸を摂ると赤血球をつくる働きが促進され、神経管閉鎖障害などのリスクを低下させることができます。疾患予防として葉酸アプリを摂っている妊婦さんは多くみられますが、ダウン症は先天的疾患であるため予防にはなりません。
現在の医学ではダウン症を予防する方法はないとされていますが、ダウン症を早い段階から検査できるNIPTを始めとした出生前診断が医療機関で実施されています。
ダウン症児への社会的サポート

日本ではダウン症への社会的サポートはまだまだ足りないと思われます。しかし以前と比べて、支援される制度や手当が増えてきました。教育や就職支援もあるのでご覧ください。
利用できる支援サービス
ダウン症の子どもにはさまざまな行政によるサポートが受けられます。主なサポートは以下の通りです。
・療育手帳
療育手帳は、知的障がいや精神疾患があると発行される手帳です。ダウン症の場合、症状が重いと知的障がいが起きる可能性があるので、診断されたら申請をする必要があります。障害の程度で4段階に分けられており、段階ごとに受けられるサービスが決められています。
ただし、知的障がいの程度が軽いと認定されない場合があります。
・身体障害者手帳
身体障害者手帳は、視覚や聴覚、四肢の障害、心臓や消化器、じん臓の病気などがある人に発行される手帳です。合併症による聴覚障がい、視覚障がいが起きると行政による支援が受けられます。
・特別児童扶養手当
特別児童扶養手当は、知的障がいや身体障がいのある20歳未満の児童を育てている親や、親の代わりに育てている方などに対して支給される手当です。障害の程度によって支給額が異なり、障害が重いほど支給額が多くなります。
ただし、保護者の所得によって制限がありますのでご注意ください。
・障害児福祉手当
身体または精神に重度の障がいを有する児童に対して支給される手当です。身体手帳、療育手帳の等級や、問題行動の有無などによって判定されます。
・小児慢性特定疾病医療費助成制度
治療期間が長く、医療費負担が高額となる特定の慢性疾患、疾病に対する治療費用の助成制度です。
合併症によって心疾患や消化器系の疾患、呼吸器系の疾患を発症した場合に利用できます。
受けられる教育

地域療育センターが療育に関する相談や指導、診療などをサポートしてくれます。症状は一人ひとり異なるため、子どもの成長に合わせた療育プログラムを作成してくれます。また、ダウン症の子どもを持つと心配や不安を感じる保護者のためにお互いに情報共有する機会をセッティングしてくれます。
支援制度は住んでいる地域ごとに違うことがあるので、お住まいの地域の役所に問い合わせをするか、「地域名」「ダウン症」で検索をしてみてください。
・特別支援学校
聾(ろう)学校・盲学校・養護学校が統合されたものです。視覚障がいや聴覚障がい、身体障がいを持つ人が通う学校で、学習上または生活上の困難を克服するために必要な教育を行っています。
・特別支援学級
以前は特殊学級と呼ばれていた知的障害や肢体不自由者など、教育上特別な支援を必要とする児童・生徒のために作られている学級のことです。2013年に法改正され、通学先を決めることができるようになりました。
ダウン症の子どもは症状が軽かったり、幼い頃からの療育プログラムによって知的障がいが改善する場合があります。一般の子と同じ学校に通学できる場合もあるので、ダウン症の子ども全員が特別支援学校へ通うわけではありません。
・就職
企業の中には、一定の枠を設けてダウン症を抱えている人を雇用するケースもあり、中には独立して一人で生活している人もいます。主な職業は製造業、卸売・小売業、医療・福祉、サービス業です。平均賃金は1か月あたり約11万7,000円で、雇用状況ですが無期契約の正社員が18.4%、有期契約の正社員が1.4%、無期契約の正社員以外が40.9%、有期契約の正社員以外が39.1%となっています。
・就労移行支援
一般企業への就職を目指すため、必要なスキルなどを習得する支援サービスです。働き続けるため必要な知識や、コミュニケーションスキルを身につけるための研修が受けられます。また、ハローワークや厚生労働省の許可を得た事業所の中から、働きやすい職場を見つけてくれるサービスもあります。
・就労継続支援
一般企業への就職が困難な方へ、働く機会を提供するサービスです。
A型、B型と2種類があり、A型は雇用契約に基づいた勤務が可能である人が対象です。B型はA型の仕事が難しい人が対象で、訓練を積んでA型を目指します。
・就労定着支援
2018年4月から始まった制度です。障害のある人が長く就労できるためにサポートをしてくれます。同僚・上司とのコミュニケーション、体調管理、金銭管理など生活面での悩みにもアドバイスをしてくれます。ただ、対応している事業所が少ないためまだまだ支援が行き届いていないのが難点です。
産まれてくる前にダウン症を調べられる検査とは

ここまでで、ダウン症について詳しく解説してきました。
ダウン症の原因や、ダウン症の方を取り巻く環境もイメージしていただけたのではないでしょうか。ご両親が産まれてくる子をダウン症かどうか調べたいと思うのはおかしなことではありません。生まれた子どもを育てるのは、他の誰でもなく親です。お腹にいる間に知っておけば、さまざまな準備をすることができます。現在、ダウン症を調べられる検査にはいくつか検査があり、多くの妊婦さんが検査を受けています。
出生前診断とは
出生前診断は非確定的検査と確定検査の2種類があります。
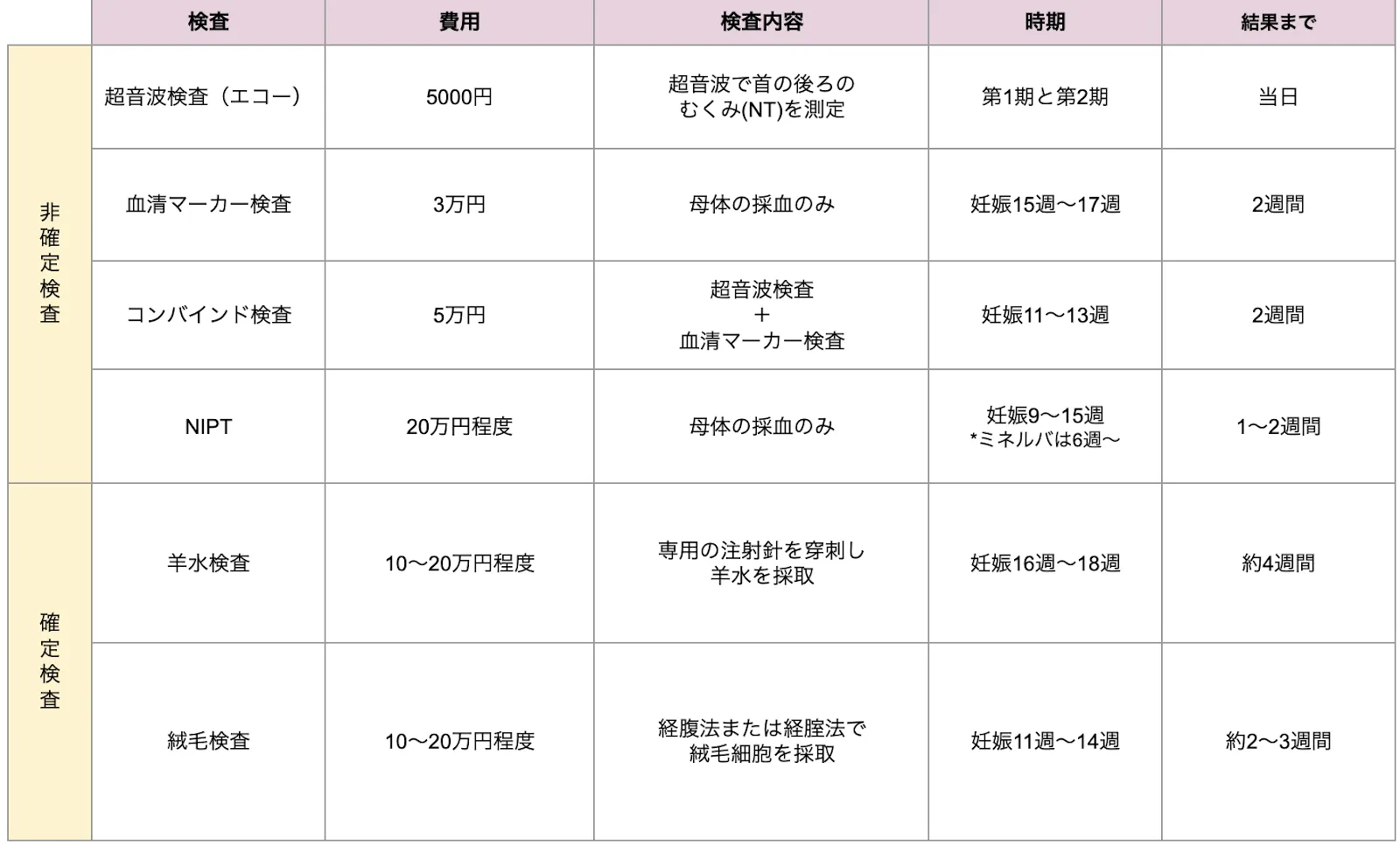
非確定検査は妊娠初期の段階からお腹の赤ちゃんの染色体異常を調べることができます。しかし検査結果で陽性だったとしても、それは確定ではありません。あくまでもスクリーニング検査としての位置づけなので、確定検査を受ける必要があります。
そもそも出生前診断は、生まれる前に胎児の病気や障害について調べるものです。
陽性反応が出たら出産後の生活や子どもが成人したときにどうなるのかを考えて、中絶も視野に入れながらご夫婦でよく話し合って決断をするためにあります。
中絶を選ぶと命の選別と批判をされますが、ご夫婦の生活環境や経済面などを含めて総合的に泣く泣く判断しています。周囲の人は無責任に責めないでほしいものです。
ちなみに、出生前診断は陽性と結果が出ても症状の軽減はわかりません。重い症状なのか軽い症状なのかは、生まれてきてから判明します。
新型出生前診断「NIPT」とは
妊娠10週目以降(ミネルバクリニックでは妊娠6週以降)の妊婦さんの血液を20cc採血して、染色体異常症を調べる検査です。母体血漿中で浮遊するセルフリーDNA (cell-free DNA)というDNAの断片を集めて何番染色体にあたるのかを解析することで、特定の染色体の本数が正常と同じか、それとも差異があるのかを調べることができます。
これによってダウン症の原因となる21番染色体の余分なコピーが発見された場合、ダウン症を持っている可能性が非常に高いと示唆されます。
妊婦さんにとっては血液採取のみの安全な検査となり、なおかつ非常に高い精度を誇る検査のため注目を浴び、NIPTを実施する医療施設も年々増えてきています。
NIPTは、従来の出生前診断よりも大きな進歩を遂げた染色体異常検査であり、ダウン症を持っていると疑われる赤ちゃんに対して99%の確率で陽性反応が出ます。100%に近い非常に高い検査精度であり、ダウン症以外にも18トリソミー・13トリソミーといった染色体異常症を同時に検査することができます。
また、NIPTを取り扱っている非認証施設には赤ちゃんの性別判定をしている施設もあります。
NIPTを実施する施設の種類
NIPTの実施施設は、主に日本産科婦人科学会が認定した認証施設とそれ以外の非認証施設に分かれます。
認証施設は、臨床遺伝専門医・認定遺伝カウンセラー複数名が在籍しており、一定水準以上の環境でNIPTを受けられるメリットがあります。
しかし、施設によっては妊婦さんの年齢が35歳以上であること、夫婦ともに来院すること、そして超音波検査や母体血清マーカー検査で染色体異常が示唆されたなどの条件を満たす必要があります。
非認証施設は、臨床遺伝専門医・認定遺伝カウンセラーの在籍が義務ではないため、施設によって医療環境にかなりの差があります。
しかし制限なしでNIPTを受けられるというメリットがあるため、認証施設でNIPTを受けられない妊婦さんの受け皿になる役割も果たしています。
NIPTを受ける医療施設を選ぶ際は、その施設に臨床遺伝専門医・認定遺伝カウンセラーがいるかどうかや、過去の実績などを調べてから決めることをおすすめします。
まとめ
ダウン症になる原因や、ダウン症の方が受けられる社会的なサポート、妊娠中に受けておきたいNIPTについてご紹介しました。ダウン症は21番染色体の余分なコピーが生まれてしまうことが原因とされており、妊婦さんの年齢が高くなるほどダウン症になる確率も高まります。
1,000人に1人がダウン症の赤ちゃんを妊娠するといわれていますが、妊娠初期の段階でお腹にいる赤ちゃんがダウン症かどうかを調べることができます。
東京の「ミネルバクリニック」は非認証施設ですが、ダウン症の有無を100%に近い確率で検査できるNIPTをどこよりも早い妊娠6週目から実施しております。
また、院長は臨床遺伝専門医なので、大学病院レベルの遺伝カウンセリングを提供できる体制もしっかり整っております。NIPTを検査する医療施設をお探しの方は、このミネルバクリニックまでご相談ください。

ミネルバクリニックでは、以下のNIPT検査を提供しています。少子化の時代、より健康なお子さんを持ちたいという思いが高まるのは当然のことと考えています。そのため、当院では世界の先進的特許技術に支えられた高精度な検査を提供してくれる検査会社を遺伝専門医の目で選りすぐりご提供しています。