目次
NIPTを受けるとダウン症がどのくらいの確率でわかるのか疑問をお持ちの方もいらっしゃるのではないでしょうか。もしくは、すでにNIPTを受検されて偽陰性について気になっている方もいらっしゃるかもしれません。
今回の記事では、ダウン症とはどんな病気か、NIPTにおける偽陰性について解説します。ダウン症に対する偽陰性の報告がゼロのスーパーNIPTもご紹介しているので、ぜひ最後までお読みください。
NIPTの結果、ダウン症の子どもが生まれる確率【年齢別】
年齢別に見たダウン症が生まれる確率は、NIPT Japanの以下の表をご覧ください。
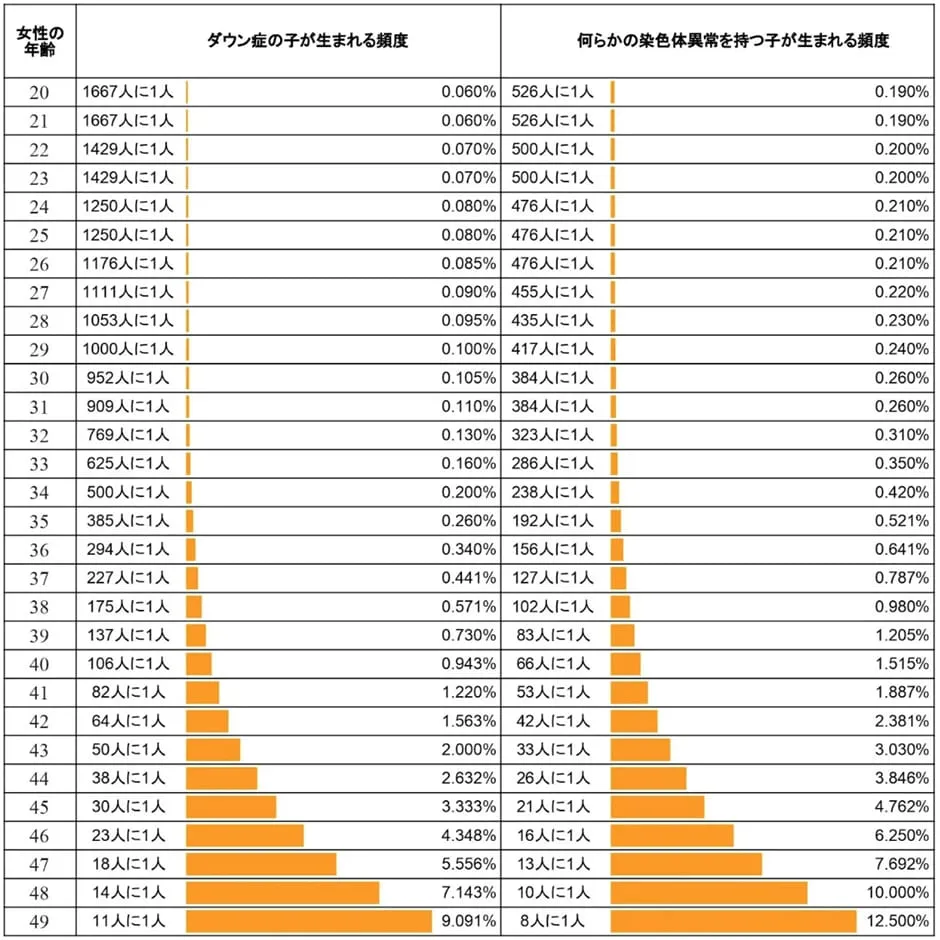
(NIPT Japan/新型出生前診断より画像引用)
表からも分かる通り、年齢とともにダウン症の確率が高まることが分かります。特に35歳以上の高齢出産になると確率が格段に上がります。
- ・20代:1,667〜1,000人に1人
- ・30代:952〜137人に1人
- ・40代:106〜11人に1人
つまり、若いうちに妊娠する方がダウン症になる確率を減らせるということです。
では、次の章でダウン症の基礎知識について学んでいきましょう。
※参考資料:NIPT Japan/新型出生前診断
NIPTでダウン症がわかる確率
NIPTでダウン症がわかる確率は極めて高いです。
NIPTの精度をあらわす指標に感度と特異度があります。感度とは、染色体異常を持っている赤ちゃんが正しく陽性と判定される確率、特異度とは、染色体異常がない赤ちゃんが正しく陰性と判定される確率です。
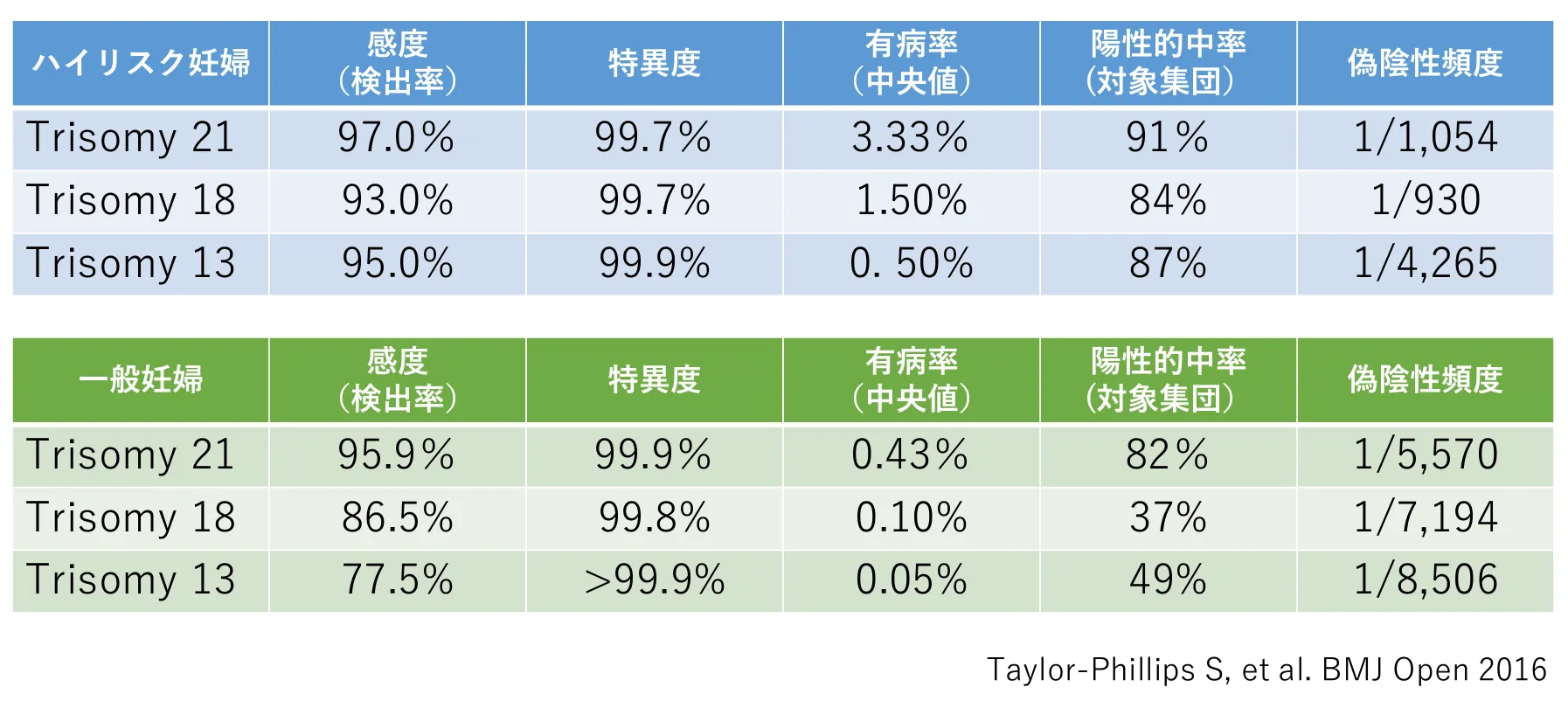
参照:NIPT: noninvasive prenatal testing
厚生労働省の調査によると、上記の図の通り一般妊婦におけるNIPTのダウン症に対する感度は95.9%、特異度99.9%との報告があります。これはダウン症の赤ちゃんを妊娠した場合、95.9%は陽性と判定、またダウン症でなければ99.9%は陰性と判断されることを示しています。NIPTは確定検査ではないため、偽陽性、偽陰性となる可能性も完全には否定できませんが、極めて確率は低いと言えるでしょう。
また、精度をあらわす指標に陽性的中率があり、これは陽性と判定された結果をあとから確認して真の陽性であった確率を示しています。母親の年齢が上がると疾患頻度も高くなるため、陽性的中率も高くなることが知られています。イギリスの論文でも、ダウン症の陽性的中率は一般妊婦で82%、ハイリスク妊婦で91%と、ハイリスク妊婦で明らかに高くなっていました。
ダウン症の症状、特徴
少し離れていてつりあがっている目、低い位置の短い耳、小さい鼻など、顔の見た目が特徴的です。筋肉が柔らかく、通常の子よりも運動発達が遅いです。
精神的な発達の遅れもあらわれますが、その程度は個人差が大きく、自分で生活したり、大学を卒業したりする人もいます。
心内膜欠損症や心室中隔欠損症などの先天性心疾患はダウン症の約50%の人で合併し、早期に治療が必要なことがあります。その他の合併症として、十二指腸閉鎖や鎖肛などの消化器疾患、難聴、近視や遠視、乱視などの眼疾患、甲状腺疾患などがあげられます。
※参考資料:NIPT Japan/ダウン症のある赤ちゃんの成長
ダウン症の3つの種類
ダウン症の種類は、以下の3つです。
- ・21トリソミー型
- ・モザイク型
- ・転座型
「21トリソミー型」はダウン症全体の「約95%」を占めます。通常22対(44本)の常染色体のうち(性染色体も含めて23対)、21番目の常染色体が3本に変異するトリソミーが原因で発症するダウン症のことです。
受精時に偶発的に起こるため、誰にも予測できない特徴があります。
「モザイク型」は全体「約1〜3%」を占め、他の種類よりも珍しいとされています。正常な細胞と21トリソミーの細胞が同じぐらいの割合で含まれるダウン症のことです。21トリソミーと同じように偶発的な発症であるため、予防はできません。
「転座型」は全体の「4〜5%」を占めます。21番目の染色体が別の染色体にひっつく(転座)することで発症するダウン症のことです。上の2つのダウン症と違い、半数が親の転座染色体が遺伝するのが原因と考えられています。
※参考資料:JDS 日本ダウン症協会/ダウン症のお子さんを授かったご家族へ
出生前後のダウン症の症状
出生前の特徴は以下の通りです。
- ・頸部浮腫:NT
- ・舌が大きい
- ・心奇形
- ・消化管閉鎖
- ・軽度水腎症
- ・大腿骨が短い
妊娠中は赤ちゃんを取り出して観察するわけにはいかないので、エコー検査(超音波検査)でダウン症かどうかを評価します。
出生後の特徴は、以下の通りです。
- ・頭が小さい
- ・吊り目
- ・耳の位置が低い
- ・乱視や難聴
- ・知的・精神発達が遅い
- ・筋肉が柔らかい
- ・合併症が多い…etc
出産直後は視診や精密検査でダウン症状や合併症の観察をします。
例えば、特徴的な顔つきによりダウン症を疑った場合、レントゲンやCT検査で心臓や消化器などの内臓に合併症がないか確認します。特に心奇形は、ダウン症の「約50%」に合併しており、早期治療を始めないと予後(その後の寿命)に悪影響を及ぼします。
また、心奇形がなくてもダウン症の「約50%」で何かしらの合併症があると言われています。
※参考資料:NIPT Japan/ダウン症のある赤ちゃんの成長
ダウン症を産む人の特徴
ダウン症は偶発的な発症であるため、誰にも予測できません。ただし、高齢出産でダウン症の確率が高くなることはわかっています。
なぜなら、高齢になるにつれて生殖機能が低下するからです。生殖機能が低下すると性染色体が細胞分裂する過程で異常を起こしやすくなります。その結果、奇形のある卵子・精子の数が増え、ダウン症の確率が高まると考えられています。
ただし、現段階ではここまでしか解明されておらず、高齢出産とダウン症の発症に絶対的な因果関係が証明されているわけではありません。
ダウン症の合併症
ダウン症の赤ちゃんの主な合併症は、以下の3つです。
- ・心疾患
- ・消化器疾患
- ・精神疾患
心疾患とは心臓に奇形があったり、心臓機能自体が弱かったりする合併症のことです。
具体的な心疾患として、以下の症状が有名です。
- ・心室中隔欠損症
- ・心内膜欠損
- ・共動脈管開存
手術適応だった場合、長期入院が強いられます。そのため、家族のライフスタイルや働き方などを見直さなければいけません。
消化器疾患とは、口からお尻まで伸びる一本の管(消化管)が繋がっていなかったり、塞がっていたりする合併症のことです。消化管が機能しないと赤ちゃんは母乳やミルクの栄養を吸収できず、成長できません。
そのため、出生後は時期を見て消化管形成術などの手術を行うのが一般的です。
最後に精神疾患とは、知的障害や精神遅滞のことです。通常の子どもよりも学習能力や精神面での発達が遅い特徴があります。ただし、成長速度が遅いというだけで、ゆっくりでも確実に成長できるため、安心してください。
ダウン症の平均寿命
厚生労働省のデータによると、ダウン症の平均寿命は「約60歳」と言われています。
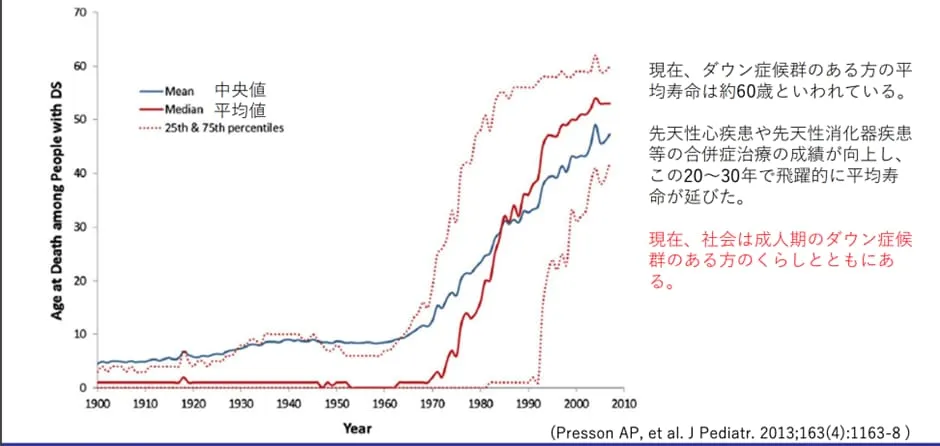
(厚生労働省/21トリソミーのある方のくらし P3より画像引用)
ダウン症の平均寿命が延びた背景には、ここ20〜30年の医療技術の進歩が影響しています。医療技術の進歩によりダウン症状や合併症に対する治療成績が向上して、従来では救えなかった命まで救うことができるようになりました。
また、死亡時年齢についても「約72%」が40歳以上であり、「ダウン症だから短命」という時代ではありません。
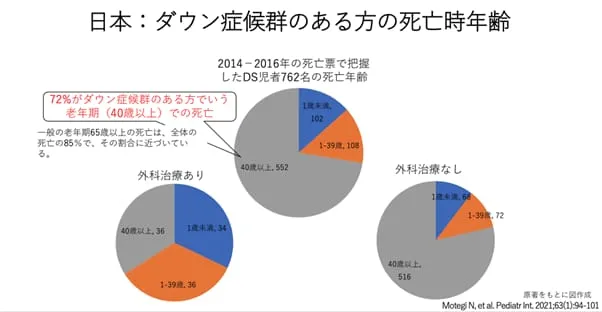
(厚生労働省/21トリソミーのある方のくらし P3より画像引用)
今後の医療技術の進歩により、今後もダウン症の平均寿命は伸びることが予測されます。
※参考資料:厚生労働省/21トリソミーのある方のくらし P3
妊娠中にダウン症は分かる?5つの出生前検査とその費用
ダウン症の可能性について妊娠中に探る検査は、以下の5つです。
- ・非確定的検査①:エコー(超音波)検査
- ・非確定的検査②:母体血清マーカー検査
- ・非確定的検査③:NIPT
- ・確定的検査①:羊水検査
- ・確定的検査②:絨毛検査
確定診断できる検査、できない検査とそれぞれあります。そのため、希望される方はご自身の目的や予算感にあった検査が選べるように、この章で解説することを学んでおきましょう。
非確定的検査①:エコー(超音波)検査
妊婦検診でも受けられるエコー(超音波)検査でダウン症を発見することもあります。
エコー検査とは超音波を使ってお腹の赤ちゃんを映し出す検査で、体や臓器の形を探る時に行われます。通常、妊婦健診で赤ちゃんの身長や体重を予測するのに行われます。
しかし、観察中に以下の所見があればダウン症の可能性も考慮して、精査が進められるでしょう。
- ・頸部浮腫:NT
- ・大腿骨が短い
- ・心奇形…etc
▶︎ただしエコー検査では確認できることが限られているため、確定診断にはなりません。希望があれば、確定診断やその他より精度の高い検査を勧められるでしょう。
非確定的検査②:母体血清マーカー検査
母体血清マーカー検査とは、お母さんの血液の成分を調べることで「染色体異常」や「神経管障害」などの可能性を探る検査です。
具体的には、3つ(トリプルマーカー検査)もしくは4つ(クアトロマーカー検査)で血液成分の分析を行います。検査精度は非常に高い一方で、非確定的検査であるため検査結果が陽性だとしても確定診断にはなりません。その後、確定的検査(羊水・絨毛検査)を受ける判断に役立てるイメージです。
検査可能時期は、妊娠15〜18週(トリプルマーカー検査は14週〜)であり、診断できる染色体異常症は以下の通りです。
- ・21トリソミー(ダウン症候群)
- ・18トリソミー(エドワーズ症候群)
- ・神経管閉鎖不全症
検査結果は2週間で分かり、費用は受検施設にもよりますが「約3万円」です。
※参考資料:NIPT Japan/母体血清マーカーとは?NIPTとはどう違う?
非確定的検査③:NIPT
NIPTとは「新型出生前診断」のことで、母体血清マーカー検査と同じようにお母さんの血液成分を分析して染色体異常がないかを確認する検査のことです。
そして、母体血清マーカー検査と同じように非確定的検査です。では、NIPTと母体血清マーカー検査の違いは何でしょうか?
これら2つの検査の違いについては、NIPT Japanの比較表が参考になります。
◯母体血清マーカー検査と新型出生前診断(NIPT)の違い
| 母体血清マーカー検査 | NIPT | |
|---|---|---|
| 受けられる期間 | 妊娠15~18週 | 妊娠10週~ |
| 検査方法 | 母体からの採血 | 母体からの採血 |
| 対象となる疾患 | ・21トリソミー (ダウン症候群) ・18トリソミー (エドワーズ症候群) ・神経管閉鎖不全症 |
・21トリソミー (ダウン症候群) ・18トリソミー (エドワーズ症候群) ・13トリソミー (パト―症候群) ・性染色体※ ・全染色体検査※ ・微小欠失検査※ |
| 検査精度 | 83% | 99.1% |
※いわゆるNIPTの認可施設では、21トリソミー、18トリソミー、13トリソミーの3種類のみ対象となります。それ以外の項目は医療施設により異なる場合があります。
NIPT検査の方が早い時期から検査できる上に、調べられる疾患が増えます。検査方法も母体血清マーカー検査と同じように採血のみででき、検査精度についても「99.1%」と圧倒的に高いことも分かります。
ただし、検査を受ける施設にもよりますが、一般的に「約20万円」と費用が高額なデメリットもあります。
少しでも早い時期から胎児に関する情報を知り、妊娠期間や出産に備えた準備がしたいという方におすすめです。
※参考資料:NIPT Japan /母体血清マーカー検査と新型出生前診断(NIPT)の違い
確定的検査①:羊水検査
羊水検査とは、妊娠15〜18週の期間で受けられる染色体・遺伝子異常症があるかどうかを判定する検査です。これまで紹介した非確定的検査と違い、確定診断に用いられる検査であることから、先天性疾患の最終確認に用いられるのが特徴です。
羊水検査の実施方法は、以下のイラストがわかりやすいので、ご覧ください。
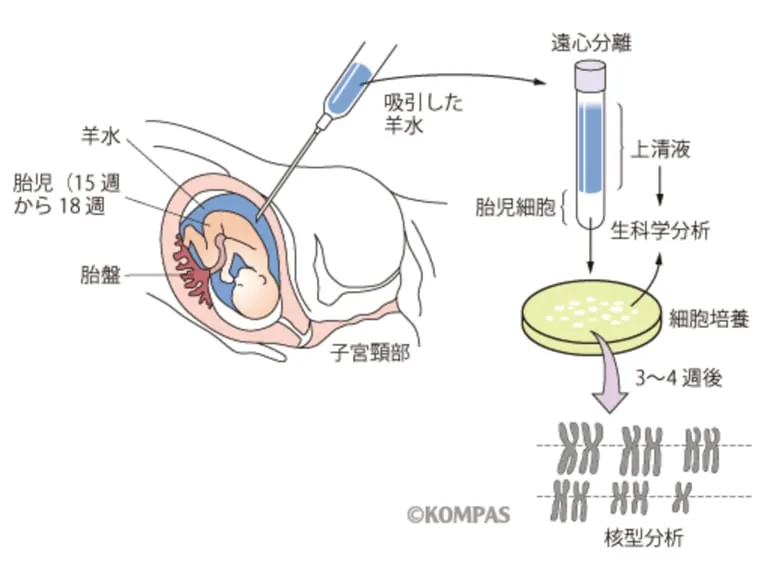
(慶應義塾大学病院 医療・健康情報サイト/羊水検査慶應義塾大学病院 医療・健康情報サイト/羊水検査より画像引用)
胎児はお腹の中で羊水というプールに浮いています。そのため、羊水の中には胎児の細胞が混じっており、これらを採取して染色体や遺伝子の分析を行うことで先天性異常の評価ができるのです。
検査の実際では、エコー画像にて胎児や胎盤の位置を確認して、お母さんのお腹へ針を刺して羊水を採取します。ほとんどの方は痛みを感じませんが、針を刺す以上無痛である保証はありません。
また、検査には以下の合併症があることも知っておきましょう。
- ・流産
- ・出血
- ・子宮収縮の誘発
- ・破水
- ・感染
検査結果は「約2週間」で分かります。費用は「約10〜20万円」と決して安いものではありませんので、経済的な負担も考えつつ受けましょう。
※参考資料
慶應義塾大学病院 医療・健康情報サイト/羊水検査
確定的検査②:絨毛検査
絨毛検査は胎盤の一部である「絨毛」を採取して、染色体・遺伝子異常を分析する検査のことです。検査方法は「経腹法」・「経膣法」の2種類があります。検査による合併症は羊水検査と同様です。
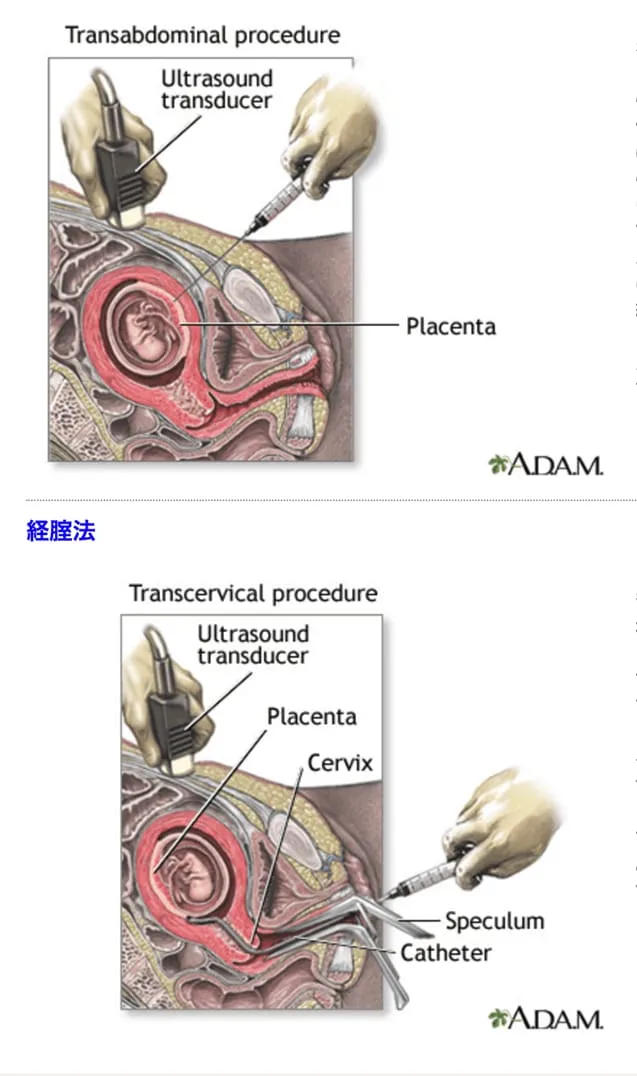
(兵庫医科大学病院 産婦人科/絨毛検査とはより画像引用)
胎盤とは、お母さんから酸素や栄養素を受け取る場所で、着床後に子宮に作られる器官です。
検査が受けられる時期は「妊娠10〜13週」で、非確定的検査の直後から受けられるため、スムーズに進められるメリットがあります。費用は羊水検査と同じように「約10〜20万円」で受けられます。
※参考資料
兵庫医科大学病院 産婦人科/出生前診断のご案内
出生前検査のリスクと受ける前に考えておくこと
出生前検査は胎児の異常を早い時期から調べられるメリットがあります。しかし、良いことばかりではありません。
例えば「検査によるリスク」など様々なことを考えた上で受けないと後悔します。特に検査結果が陰性であることを前提に受けるのは、非常に危険な考え方です。
なぜなら、出生前検査は「命に優劣をつけるものではなく、早い時期から赤ちゃんの情報を知り、心身の準備をするために行う検査」だからです。検査後に後悔しないためにも、ぜひ最後までご覧ください。
出生前検査のリスク
出生前検査のリスクには、以下の2種類があります。
- ・検査による合併症
- ・予期せぬ結果を受ける可能性があること
「予期せぬ結果を受ける可能性があること」については、この章の後半で詳しく解説します。
検査による重篤な合併症は、以下の通りです。
- ・流産や死産
- ・子宮収縮の誘発による早産
- ・検査手技による感染症
非確定的検査はエコーや採血のみで合併症はほぼありません。リスクが伴うのは羊水・絨毛検査などの確定的検査です。これらの検査は、お腹もしくは膣から針を刺して体内の清潔な部分の検体を採取します。
その際に誤って「お母さんの臓器」や「胎児」を傷つけると、死産や流産の原因になります。また、検査手技によっては感染症のリスクもあり、胎児が感染した場合は命の危険に晒されることも知っておきましょう。
これらのリスクと検査結果の必要性を天秤にかけて、検査に臨まなければいけません。
出生前検査を受ける前に考えておくこと
出生前検査を希望するなら、検査前に以下の3つを必ず考えておきましょう。
- ・夫婦ともに納得して検査を受けているか?
- ・陽性判定だった場合に妊娠継続をするか?
- ・検査を受ける経済的な負担
はじめに夫婦ともに納得して検査を受けることが大切です。どちらかの思いだけで検査を受けようとすると、結果によっては関係性が崩れてしまいかねないからです。
つまり、陽性判定(先天性疾患が認められる)になった場合、「妊娠継続 oo 人工妊娠中絶」のように夫婦で意見が分かれる可能性があるということです。その際に最も可哀想なのは、お腹にいる赤ちゃんだということも知っておきましょう。
そのため、検査前に陽性判定だった時のことも考えておきましょう。
特に羊水検査は妊娠15〜18週目と受けられる時期が遅く、検査結果も2週間かかります。一方で中絶ができる時期は、妊娠21週6日目までなので、妊娠継続についてゆっくり考えている暇はありません。
そして、最後に経済的な負担についても考えておきましょう。出生前検査は病気に対する検査や治療ではないため、保険適応外です。つまり、全額自費ということになります。NIPTや羊水・絨毛検査などは、施設にもよりますが「約10〜20万円」かかり、決して安いものではありません。
出産後、必要になる費用も考えると、出費は最小限に抑えたいものです。
これらについて検査前に夫婦で十分話し合い、納得した上で受けることが重要なのです。
【体験談あり】ダウン症に関するよくある3つの質問
この章では、ダウン症に関する以下の3つのよくある質問にお答えします。
- 質問①:次回以降の妊娠でのダウン症の再発率は?
- 質問②:ダウン症の発症を予防する方法はありませんか?
- 質問③:出生前検査を受けるための申請方法は?
ダウン症に関する予備知識として知っておいて損はありませんので、ぜひご活用ください。
質問①:次回以降の妊娠でのダウン症の再発率は?
ダウン症の再発率については、不明です。一部の研究によると、ダウン症の妊娠経験がない母親よりも、一度経験があるお母さんの方が、発症率が高いとの考えもあります。
しかしながら本記事でも解説した通りで「約95%」のダウン症は偶発的な発症であり、誰にも予測できません。つまり妊娠する以上、誰にでも可能性があるということです。
再発を恐れて妊娠に踏み切れないという方は、妊活前に産婦人科や生殖医療に強い病院へ相談してみると良いでしょう。重要なのは、ダウン症に対する正しい知識を持った上で妊活に臨むことです。
質問②:ダウン症の発症を予防する方法はありませんか?
ダウン症が発症する明らかな原因は未だに解明されていません。つまり、原因がわからない以上、予防法も確立されていないということです。
しかし、若いうちに妊娠することで確率を下げられます。
というのも、20代では「1,667〜1,000人に1人」がダウン症を出産するのに対して、30代では「952〜137人に1人」、40代では「106〜11人に1人」と年齢が高くなるにつれて確率も高くなるからです。
ただし、年齢が若いからといって胎児にダウン症が発症しないというわけではありませんので、ご注意ください。
少しでもダウン症の確率を下げるなら、早めに妊活を始めるのも一つの手です。
質問③:出生前検査を受けるための申請方法は?
出生前検査をご希望であれば、産婦人科医に相談しましょう。
なぜなら、出生前検査を受けられる施設は限られており、お住まいの近くにある保証はないからです。また検査による合併症が少なく、安心して受けられる施設を探すなら産婦人科医などの専門家の力を借りるのに越したことはありません。
出生前検査は近年普及した検査です。施設によっては経験や知識が少ないことも考えられます。
あなたに負担が少ない方法で、必要な検査が受けられる施設が見つけられると良いですね。
NIPTで陰性だったのにダウン症だったケースについて
NIPTで陰性と判定されても、実際にダウン症だった確率は極めて低いのがおわかりいただけたでしょうか。一方、偽陰性のケースも少ないながら存在します。具体的な症例について、リンク先で紹介しているのでご覧ください。
偽陰性とは
偽陰性は、本当は異常があるのにもかかわらず、検査で陰性が出てしまうことです。NIPTの場合、検査で陰性と判定されたのに実際にはダウン症だったケースがこれに当たります。
NIPTの精度の指標として特異度があり、これは染色体異常がない赤ちゃんが正しく陰性と判定される確率です。NIPTの追跡調査における2013年4月~2019年3月の集計結果では、NIPTのダウン症の特異度は99.9%以上と高く、ダウン症でない赤ちゃん100人中99.9人以上が陰性と判定され、それ以外のごくわずかだけ偽陰性であったことを意味します。このように、ダウン症で偽陰性となる確率は極めて低いですが、まったくないとは言えないことがお分かりいただけるでしょう。
偽陰性の要因
偽陰性の要因として多いのが21q;21q再構成です。これは、21番染色体の長腕どうしがくっついてできた同腕染色体で、これが原因で発症したダウン症は偽陰性結果になることがあります。
また、母体血液中のDNA断片には胎児由来のものと母体のものの2種類が存在しており、胎児由来のDNAが少ないと正しい判定ができず偽陰性になることがあります。特に妊娠10週以前の早期の段階では胎児分画がかなり低くなるため、NIPT受検可能時期を妊娠10週以降としている施設が多いです。また、母親の体重が増加するにつれて胎児分画は減少するため、母の肥満も影響します。その他、体外受精による妊娠や双胎妊娠も、胎児DNAが少なくなる原因となります。
偽陰性の報告ゼロ「スーパーNIPT」とは
NIPTの技術は進んでおり、現在は第3世代に当たるスーパーNIPTが登場しています。スーパーNIPTは非常に高精度で、妊娠早期からの検査も可能です。スーパーNIPTとはどのような検査か解説していきます。
現時点で最高精度のNIPT
スーパーNIPTは第3世代の新しいNIPTで、高精度を実現しています。
NIPTの精度に関する因子として、胎児DNA比率と読み取り深度を示すシークエンス回数があげられます。スーパーNIPTは両方の因子をアップさせることで精度を高めています。
第1世代や第2世代では母子のDNAをサイズでしか区別して測定できません。一方、第3世代のスーパーNIPTはDNAのメチル化を指標することで、胎児と母体のDNAを区別して胎児DNAの比率を上げる「DMRエンリッチメント法」という世界特許の技術が使わており、より正確に胎児DNAを区別して測定できます。また、第1世代NIPTではシークエンス回数50回のところ、第3世代は500回と桁違いに多いです。これらのことから、高精度を保てるのです。
偽陰性の報告ゼロで早期受験にも対応
スーパーNIPTは高精度であり、21トリソミー、18トリソミー、13トリソミーといった基本検査と、微細欠失症候群の偽陰性報告はゼロです。また、21トリソミー、18トリソミーに関しては偽陽性もゼロで陽性的中率100%と、非常に精度が高いです。
先にお伝えしたとおり、スーパーNIPTはDNAのメチル化の違いにより胎児と母体のDNAを区別して胎児DNAの比率を上げる世界特許の技術が使われており、高精度を実現しています。この高度な技術により胎児DNAが少ない妊娠早期から検査可能で、ご希望の方は妊娠6週から受けることができます。
まとめ
ダウン症とはどのような病気か、NIPTでダウン症が分かる確率、偽陰性、スーパーNIPTについて解説しました。NIPTは高精度であるものの確定検査ではないため、まれに偽陰性となることがありますが確率は極めて低いです。
第3世代にあたるスーパーNIPTは、世界特許の技術により21トリソミー、18トリソミー、13トリソミーといった基本検査の偽陰性報告はゼロを誇ります。偽陰性が心配な方、より高精度なNIPTを受けたい方は、スーパーNIPTの受検を検討してみてはいかがでしょうか。国内でスーパーNIPTを受検できるのはミネルバクリニックのみです。オンライン診療に対応しているので、住んでいる場所に関わらず受診できます。遺伝カウンセリングなど充実の患者サポートを用意しており、安心してNIPTを受検できるミネルバクリニックをぜひご検討ください。