目次
パトウ症候群とは、染色体または遺伝子に通常とは異なる変化を伴う先天異常の1つです。46本ある染色体のうち、2本あるべき13番染色体が1本重複して3本になってしまったり、一部が重複してしまったりする染色体異常によって引き起こされます。
症状には知的障害や、口唇裂・口蓋裂・頭皮部分欠損・多指などの重度な奇形、心臓の心房中隔、心室中隔、中枢神経等に重篤な先天性疾患や病気を合併症として患っている場合があります。
今回はパトウ症候群の特徴、検査方法や治療法をご紹介します。
パトウ症候群について
まずはパトウ症候群とはどういった染色体異常なのか見ていきましょう。また次回妊娠への影響の可能性はあるのか確認します。
パトウ症候群とは
パトウ症候群(Patau syndrome)は別名13トリソミーとも呼ばれています。赤ちゃんの細胞の一部、または全部の13番染色体の数が、2本あるべきところ3本になってしまう、あるいは一部が重複してしまう常染色体異数系の染色体異常です。
パトウ症候群は染色体数の異常により、発達が阻害されてしまいます。多くの場合、流産・死産を引き起こし、生まれてくることができても生後間もなく亡くなってしまったり、重度の奇形や、心臓の重大な病気等、深刻な合併症がみられたりします。身体的にも多指や口唇裂といった特徴がみられます。
パトウ症候群の原因
パトウ症候群は通常2本あるべき13番染色体に余分な1本が存在している、または一部が重複している染色体異常です。染色体が過剰になってしまう染色体異常の原因は、卵子形成の減数分裂時の過程で染色体がうまく分離できなかったためで、母親由来のものです。
この卵子の染色体の不分離は、一般的に母体の年齢が上がることで生じやすいといわれています。
このように発生の原因はわかっていますが、残念ながら予防法はありません。
パトウ症候群は遺伝する?次回妊娠への影響
パトウ症候群は受精過程での染色体不分離が原因のため、通常は遺伝性のものではありません。一般的に見て、再度同じ染色体疾患になる確率は低いため、心配は無用です。
しかし、パトウ症候群患者の10人に1人は13番染色体と別の染色体の間で染色体が部分的に入れ替わっています。これを染色体転座といいます。この染色体転座が原因で発症した転座型パトウ症候群は、遺伝する可能性があります。13トリソミー児の20%が転座型トリソミーだといわれています。
また、両親のいずれかが転座保因者(異なる2本の染色体に切断が起こり、その切断された断片が交換され、他方に結合する状態)だと次の子にも起きる可能性があります。その場合、転座型のダウン症候群と同じように両親の染色体の正確な核型分析が必要です。ただし、この不均衡転座型パトウ症候群は妊娠初期に流産する頻度が高いため、再発する可能性は低いといわれています。
パトウ症候群の原因は母親なのか?
パトウ症候群の赤ちゃんが生まれてくる確率(リスク)は、母親の年齢とともに上がっていきます。21トリソミー(ダウン症候群)、18トリソミー(エドワーズ症候群)と同様、年齢を重ねると卵子の質が劣化していくためです。35歳を過ぎると確率はますます高くなります。詳細は下の表でご確認ください。
| 出産時のママの年齢 | 診断がついた検査とパトウ症候群(13トリソミー)の確率 | ||
| 絨毛検査(12~15週) | 羊水検査(16週~) | 満期産(生まれてから染色体検査) | |
| 30歳 | 1/5500 | 1/6200 | 1/10700 |
| 35歳 | 1/2600 | 1/3000 | 1/5100 |
| 36歳 | 1/2100 | 1/2300 | 1/4000 |
| 37歳 | 1/1600 | 1/1800 | 1/3100 |
| 38歳 | 1/1200 | 1/1400 | 1/2400 |
| 39歳 | 1/900 | 1/1100 | 1/1800 |
| 40歳 | 1/700 | 1/800 | 1/1400 |
| 43歳 | 1/400 | 1/500 | 1/800 |
| 45歳 | 1/350 | 1/400 | 1/680 |
| 49歳 | 1/290 | 1/330 | 1/570 |
近年は35歳以上での出産も当たり前になっているので、事前に検査を受けて赤ちゃんに先天性異常がないかを調べる方が急増しています。
パトウ症候群の顔貌
パトウ症候群の赤ちゃんは顔にさまざまな特徴が見られます。産まれてくる赤ちゃんがどういった顔貌なのか確認しておきましょう。また、この特徴は、エコー検査でパトウ症候群の可能性を判定できるものでもあります。
目の発達遅延:小眼球症、無眼球症
目の発達が遅れて正常よりも小さい小眼球症、片目のない単眼、目の間が離れ過ぎているといった症状があります。小眼球症とは先天的に眼球が小さい状態です。眼球全体の小さいもの、角膜・水晶体・網膜・硝子体等の発生異常に伴い眼球の発達が阻害されて起こるものがあります。無眼球症は小眼球症の最重症例となります。
低い耳:小耳症
耳が小さい小耳症は、さまざまな奇形症候群に合併しますが、特に13トリソミー、18トリソミー、21トリソミーなどの染色体異常(数的異常)では、小耳症を合併する頻度が高いという報告が数多くなされています。耳が低い位置についていたり(耳介低位)、奇形といった症状がみられます。
裂けた唇:口唇裂・口蓋裂・口唇口蓋裂
唇や口の中が正常に形成されない口唇裂・口蓋裂も13トリソミーの顕著な症状の1つです。口唇裂があると、およそ1/3で口蓋裂を合併するといわれています。13トリソミー、18トリソミー(エドワーズ症候群)、21トリソミー(ダウン症候群)といった染色体異常に口唇裂・口蓋裂が合併することが多いです。
その他の奇形
他にも、頭皮の一部が形成されていない、手指の屈曲拘縮、手や足の指の本数が多い、踵が突出した揺り椅子のような踵(かかと)、腎臓に分泌物が袋状に貯まる嚢胞(のうほう)状になっている、出生時の腹部の成長が不十分なため腸が膜だけで覆われて体外に出ている、男児の場合は陰茎が小さかったり、停留精巣が、女児の場合はクリトリスが異常に膨れたり、子宮の形態的な異常といった生殖器の異常もあげられます。
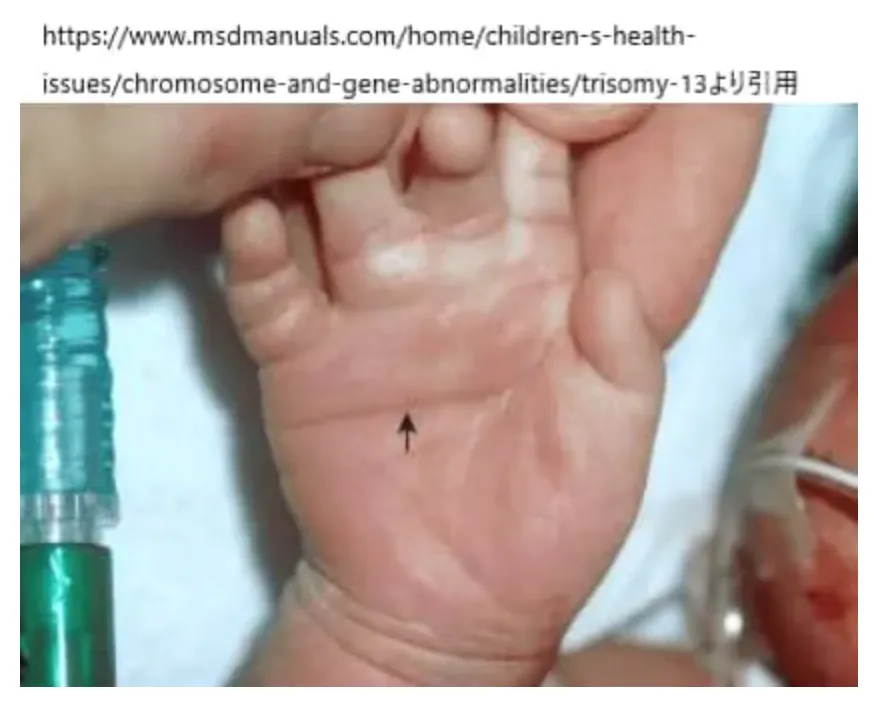
単一手掌屈曲線
この写真は単一手掌屈曲線(Palmar Crease, Single Transverse)と呼ばれるもので、普通は大きく2本ある手のひらの線が2本になっていることをさします。以前は猿線(simian crease)と呼ばれていましたが、差別的として現座は単一手掌屈曲線という用語になっています。画像は13トリソミーのお子さんに見られた単一手掌屈曲線です。
パトウ症候群の合併症
パトウ症候群は外見的な特徴以外にも、先天性疾患から引き起こされる合併症、脳の異常に伴った合併症が発生します。パトウ症候群の赤ちゃんはどのような合併症を引き起こす可能性があるのか、見ていきましょう。
先天性疾患
13トリソミー児の80~90%は心臓に構造異常があったり、病気を持ったりした状態で生まれてきます。心房中隔心や心室中隔欠損、動脈管開存の合併症が多く、疾患の程度は13トリソミー児の生存率を大きく左右しています。
生後間もないうちから心臓血管手術などの大きな治療が必要になりますが、手術の成功によって、その後の心臓の病気による死亡リスクを大幅に減少させることができます。
脳の異常
全前脳胞症という、脳が正常に分離しない症状がみられることがあります。脳が分離していないことで、頭蓋骨や顔面に重篤な奇形がみられ、胎内や生後間もなくの死亡につながります。
また脳が正常に成長しない、小頭症を患っている場合があります。小頭症は成長するにつれ、学習障害やけいれんなどの症状を引き起こします
。
その他の疾患
消化管にみられる症状の血液学的異常、中枢神経疾患、精神運動発達地帯、痙攣や、内分泌合併症(甲状腺機能低下症、遷延性低血糖)、血液学的異常(好中球の核突出)、胆汁うっ滞、胃食道逆流症、総胆管拡張症、臍帯ヘルニア、鼠径ヘルニアといった症状や、呼吸器にまつわる無呼吸発作、喉頭・気管軟化症といったさまざまな合併症の症例が報告されています。
耳介の形態異常のため難聴を患うこともありますが、知的障害も併発していると確認することが困難な場合があります。また、目の奇形もみられるため虹彩コロボーマや網膜異形成の症状があげられます。
パトウ症候群の治療法
パトウ症候群に対する根本的な治療方法はありません。口蓋裂、心奇形といった症状に合わせて外科的手術が施され、必要に応じて薬物治療といった対症療法が行われています。心疾患に関しては、手術をしても長く生きられないケースが多かったため積極的な治療を行わない疾患とみなされていましたが、現在は13トリソミーを取り巻く環境が少しずつ変化しています。
かつて米国心臓協会(American Heart Association: AHA)のガイドラインで蘇生を施さない状況として記述されていた13トリソミーの疾患名は、2015年以降に除外されました。
これは、新生児集中治療室(NICU)の増加や、心奇形に対する外科手術などの積極的治療を受けた13トリソミーの子どもたちの生命予後に関するエビデンスや研究が積み重なっていっているからです。医療の進歩とともに、パトウ症候群の赤ちゃんの生存、成長を助ける体制が整えられている段階だといえます。
パトウ症候群の寿命について
パトウ症候群のお子さんの1年生存率は約10~20%で、80%は生後1か月前に亡くなってしまいます。10年生存率は約13%で、6か月まで生存できたお子さんたちの10年生存率は約50%となっています。
パトウ症候群は非常に生存率の低い病気ですが、心臓手術や人工呼吸器の進歩によって、短期的な予後だけではなく、長期的予後も改善しています。実際に、退院できた13トリソミー患児の生存期間中央値は約15年と非常に期待の持てる報告もされています。
このようなデータを踏まえて、パトウ症候群に対する積極的治療も行われるように医療現場も変化しているのですが、医療機関によっては根本的な治療法が存在しないことから今でも「なにもしない」と言い切ってしまっているところもあるようです。
また、パトウ症候群には20人に1人の割合で、一部の細胞だけが13番染色体の余分なコピーを持っている場合(13トリソミーモザイク症)と、1本の13番染色体の一部だけが余分になる場合(部分的13トリソミー)が存在します。
このモザイク症と部分トリソミーの場合は、症状が完全型13トリソミーよりも軽度な傾向にあるため、比較的長生きしやすくなります。
パトウ症候群の検査方法
ここでは、パトウ症候群の可能性を調べることのできる非確定的検査の「エコー検査」「NIPT検査」、確定的検査の「羊水検査」「絨毛検査」をご紹介します。非確定的検査は検査結果が100%確定の診断結果となるわけではなく、非確定的検査で検査項目の陽性が出た場合には、確定的検査に進む流れになっています。
超音波検査(エコー検査)
超音波とは、一般的に20kHz以上の「人の耳には聞くことのできない高い音」のことです。超音波エコーはこの音を体に照射して超音波が反射し、反射した超音波を解析・画像化します。
超音波を使用して生成した子宮内の胎児の画像は、赤ちゃんの成長と発達を評価したり、妊娠を管理したりするのに役立てられます。パトウ症候群(13トリソミー)の可能性もこの画像から、赤ちゃんの身体的な特徴などをもとに判定します。
エコー検査で見るポイントは以下のとおりです。
・子宮内発育不良、成長障害:パトウ症候群の赤ちゃんは一般的に体格が小さい
・心奇形
: 1/1万の頻度で出生。大脳半球(前脳)が左右に分離することに失敗してしま うことでおこる。大脳皮質・基底核・視床はくっついてしまっている。
・口唇裂・口蓋裂
・単眼症
|
これらのエコー所見が見られた場合には、羊水検査などの確定的検査で正確な判定を受けるようにしましょう。
NIPT(新型出生前診断)>
NIPTは、母体の採血のみで胎児の染色体異常を高い精度で見つけることができます。先天異常は高齢出産と関連する場合もあり、近年は受検する妊婦さんが増えてきている検査です。
日本でNIPTが導入されたのは2013年。日本医学会と日本産婦人科学会により3つの染色体異常を調べられるようになりました。
NIPTの特徴は、検査対象が胎児ではなく母体であるという点です。母体の血液を採取して胎児の異常を判定できれば、確定検査(羊毛検査や絨毛検査)のためにお腹に針を刺す必要がありません。
非確定的検査の中で最も精度が高く、検査を原因とした流産などのリスクを避けられる点がNIPTの魅力です。
羊水検査
超音波検査(エコー検査)やNIPTで染色体異常の可能性を指摘された際に受ける確定的検査の1つが羊水検査です。お腹に針を刺し、羊水を採取(羊水穿刺)し、採取した羊水から赤ちゃんの染色体を調べます。検査精度は100%といわれていますが、モザイク型13トリソミーの場合は、羊水検査をしても検出することができません。
また、羊水検査は母親の子宮に針を刺して羊水を取るため、0.2〜0.3%と少ないですが流産のリスクがあります。
絨毛検査
絨毛検査も羊水検査と同じく、超音波検査(エコー検査)や新型出生前診断(NIPT)で指摘された染色体異常の診断を確定させる確定的検査です。絨毛採取によって赤ちゃんの染色体を調べます。羊水検査と同じく、流産のリスクが約1%あります。
パトウ症候群の早期検査はNIPTで
NIPTをつかってパトウ症候群症の有無を判定できるのは、NIPTの認証施設で一般的に10週目以降です。それよりも先に、パトウ症候群の可能性を知っておきたいという方にはミネルバクリニックでのNIPTがおすすめです。
ここからはパトウ症候群(13トリソミー)の可能性を判定するためのNIPTをミネルバクリニックで受けていただきたい理由をご紹介していきます。
ミネルバクリニックでは6週から受けられる
ミネルバクリニックでは、妊娠6週からNIPT検査を実施しています。妊娠6週で検査できるメリットとしては、妊娠して非常に早い段階でお子さんの染色体異常がわかることです。
赤ちゃんを出産するのかどうかの判断、また出産してからの環境を十分に整えるまでの時間を有することができます。
デメリットは胎児のDNA比率が低くて再検査になる可能性があることですが、胎児のDNA比率さえクリアしていれば、正確性は担保されます。
そのため、妊娠6週からのNIPT検査に不安な方も安心してお受けいただけます。胎児のDNA比率(胎児分画)が足りない場合の再検査は無料で行っておりますので、ご安心ください。
国内最高の精度であるスーパーNIPTを提供
第3世代スーパーNIPTは、これまでのNIPTとは異なり、胎児と母体のDNAを区別して検査できる世界特許技術の「DMRエンリッチメント法」を使用しています。その結果、高い精度を実現し、現在のところ最も正確性の高いNIPTです。
偽陰性(染色体異常があるのに検査では陰性であること)の報告は、13トリソミー、18トリソミー、21トリソミーといった基本検査だけでなく、微細欠失症候群に関してもゼロです。また、偽陽性の報告も18トリソミー、21トリソミーでゼロです。
ミネルバクリニックのスーパーNIPTはいくつかのメニューがあり、それぞれのメニューに特徴があります。どのメニューを受けるかは、遺伝カウンセリングで相談しながら決めることもできます。
まとめ
パトウ症候群は生存率の非常に低い遺伝子異常による疾患です。赤ちゃんと少しでも長い時間を過ごせるように、赤ちゃんが産まれた後に合併症の治療はどのように対応するのか、治療のできる合併症の種類などを把握しておくことが求められます。赤ちゃんの未来を十分に考えるためにも、パトウ症候群(13トリソミー)の可能性は早めに確認しておくとよいでしょう。
NIPTでは、他の出生前診断に比べて、認証施設では10週から、ミネルバクリニックでは6週からと早期に検査することが可能です。また、NIPTは精度も高く、流産リスクはほとんどありません。出産後に慌ててしまうケースを避けるために、NIPTで早期に赤ちゃんのパトウ症候群の可能性を調べることがおすすめです。
ミネルバクリニックでは、遺伝カウンセリングを行っていますので、NIPT検査や遺伝子疾患で気になることがあればぜひご相談ください。
この記事の著者:仲田洋美(医師)

ミネルバクリニックでは、以下のNIPT検査を提供しています。少子化の時代、より健康なお子さんを持ちたいという思いが高まるのは当然のことと考えています。そのため、当院では世界の先進的特許技術に支えられた高精度な検査を提供してくれる検査会社を遺伝専門医の目で選りすぐりご提供しています。