目次
18トリソミー エコーでわかる17の特徴|
いつから検出できる?【臨床遺伝専門医解説】
Q. 18トリソミーはエコーでいつからわかりますか?
A. 早いものでは妊娠10〜11週から、多くの所見は妊娠中期(18週以降)から検出可能です。
18トリソミー(エドワーズ症候群)は染色体異常の中でもエコーで特徴が見つかりやすい疾患ですが、NIPTなら妊娠9〜10週から検出率99%以上で検査可能です。
-
➤
17の特徴的なエコー所見 → 脈絡叢嚢胞、心奇形、後頭部突出など部位別に網羅的に解説 -
➤
検出可能な時期 → 妊娠週数別にいつから何が見えるかを明確に解説 -
➤
心奇形 → 18トリソミーでは100%に心奇形を合併(心室中隔欠損、ファロー四徴症など) -
➤
脈絡叢嚢胞 → 18トリソミーの可能性が約14倍に上昇(ただし正常胎児でも1%に認められる) -
➤
NIPTとの比較 → エコーより早い妊娠9〜10週から検査可能、検出率99%以上
18トリソミー(エドワーズ症候群)とは正常では2本1組しかないはずの第18番染色体が3本増えてしまうことにより身体に様々な症状がでるトリソミー症候群をいいます。歴史的に産婦人科の妊婦健診では超音波検査と母体血清マーカー検査を組み合わせたコンバインド検査などを開発して出生前検査をしてきました。トリソミーなどの染色体異常は奇形(外から見てわかる形態異常)を伴うため、妊婦検診のエコーや胎児ドック(より精密な胎児超音波検査)で発見することも場合によっては可能で、出生前診断の最もよい対象となります。この記事では18トリソミーがエコーでわかるにはどういう特徴があるのか、またその特徴は妊娠何週ごろから現れるのかについて記載していきます。
1. 頭部・脳の特徴(4つの所見)
【結論】 18トリソミーでは頭部・脳に特徴的な所見が見られます。後頭部突出、脈絡叢嚢胞は比較的発見されやすい所見です。特に脈絡叢嚢胞があると18トリソミーの可能性が約14倍に上昇しますが、正常胎児でも1%程度にみられることを理解しておく必要があります。
【1】後頭部突出(後頭部隆起)
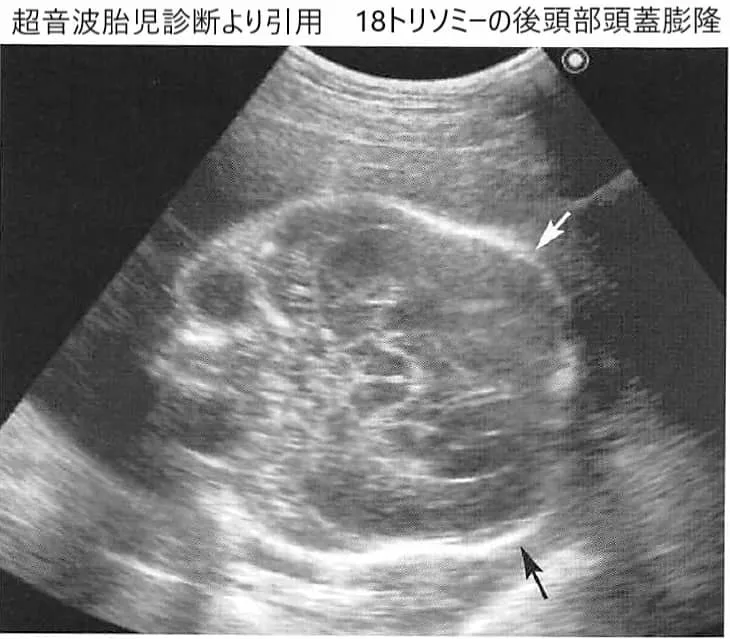
このエコー写真は妊娠28週の妊婦さんのものです。赤ちゃんの脳には異常は見られないのですが、頭の後ろの方の(後頭部)骨が盛り上がっているのがわかると思います。医学的にはこれを後頭部突出、または後頭部隆起といいますが、18トリソミーで特徴的な外表奇形の一つです。
【2】脳梁欠損
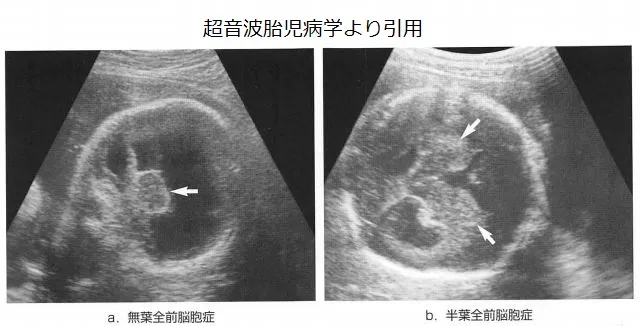
脳梁とは大脳の左右の半球をつなぐいちばん大きな神経の束のことをいいます。この脳梁が部分的または全く無くなっている状態を脳梁欠損といいます。大体は胎児前脳に全前脳胞症(ぜんぜんのうほうしょう)のようなおおきな奇形が発生するのに合併して、結果的に頭蓋骨の内部構造がいびつになります。側脳室など脳室は大体はおおきくなり(拡張し)、左右の両半球の間に嚢胞(なにがしかの袋をこういいます)を形成することが多くなっています。
【3】Dandy-Walker複合奇形
4脳室拡大、小脳虫部欠損・無形成などの頭蓋の後方部の内部構造の一連の異常をDandy-Walker複合奇形といいます。脳内構造の異常として一番注目すべきは小脳虫部と呼ばれる部分の欠損なのですが、Dandy-Walker複合奇形の胎児をより早期に見つけるためには、まず後頭部の頭蓋内嚢胞または小脳の後側のスペースである大槽の拡大を発見することだとされています。早いと妊娠11週から見つかることがあります。大槽の大きさが異常かどうかを決めるための基準がしっかりしたものがないのですが、大体は前後の長さで10mm以上を異常値としています。しかし、正常な赤ちゃんでも妊娠末期ではこの程度の値を示すことはあることからなかなかこれと言った明確な基準が決められないのが現状です。また、大槽をエコーで検出するときに角度を強くつけすぎる(斜め切りしてしまう)と大きく測定されてしまい、なおかつ小脳虫部も見えにくくなり、異常所見となってしまうため注意が必要です。しかし、大槽が大きく見えるときにはやはり18トリソミーをまずもって疑いのある疾患として考えなければなりません。
【4】脈絡叢嚢胞
脈絡叢(みゃくらくそう)は左右の側脳室、第三脳室、第四脳室にある血管が豊富な組織のことで、脳やせき髄を保護する脳脊髄液を産生しています。幅が2mm以上ある明らかな嚢胞が脈絡叢にあると、脈絡叢嚢胞といいますが、実は妊娠中期では多い報告だと3%くらいでみられるものです。自然に消失することもあり、脈絡叢嚢胞がどうしてできるのかという原因については明らかになっていません。
-
•
脈絡叢嚢胞があると18トリソミーの可能性が約14倍に上昇
-
•
ただし脈絡叢嚢胞自体は正常胎児でも1%程度で認められる所見
-
•
他の異常所見の有無と合わせて総合的に判断することが重要
2. 顔貌の特徴(4つの所見)
【結論】 18トリソミーでは顔貌にも特徴的な所見が見られます。眼間狭小、口唇裂・口蓋裂、鼻の異常、小耳症などが認められることがあります。これらの所見は妊娠中期以降に評価しやすくなります。
【5】眼間狭小
眼間狭小というと、左右の瞳孔の間の距離が広いことを意味するというイメージでしょうが、医学的には眼窩(眼球の入っているくぼみ)の左右の大きさを意味する場合があります。
この場合は眼窩自体の左右径が頭部の一番大きな径(大横径)と比べて小さいことをさしています。
眼間狭小は全前脳胞症、とりわけ無葉全前脳胞症などで認められることが多くなっています。眼間狭小のできるメカニズムと頭部・頭蓋の中心線上の形成が阻害されることが密接に関係しているためです。眼間狭小を認める疾患としては、さまざまな染色体異常(とくに13トリソミー)、小頭症など多数あります。出生前診断された眼間狭小の症例では口唇裂の合併が多いという報告もあります。
【6】口唇裂・口蓋裂・口唇口蓋裂
口唇裂・口蓋裂・口唇口蓋裂は顔面裂の一つで、奇形の中でも発生率が高く、日本では500人に一人と報告されています。白人では1000人に一人なのに日本人では倍になっていることも注目される点です。
口唇裂があると1/3で口蓋裂を合併するといわれています。口蓋裂の頻度は意外に高いのですが、口唇裂の口唇裂・口蓋裂に合併する奇形としては小顎症、心奇形、耳奇形に注意が必要で、13トリソミー(パトウ症候群)、18トリソミー(エドワーズ症候群)、21トリソミー(ダウン症候群)といった染色体異常に口唇裂・口蓋裂が合併することが多いことから羊水穿刺(羊水検査)の上、染色体検査を行う必要があります。
【7】鼻の異常
鼻の異常はいつから見つかりやすくなるのかというと、横顔を描出しやすくなるのが大体は妊娠中期になるため、妊娠中期以降となります。特に横顔を見ることが必要になるような赤ちゃんでは羊水過多を伴っていることが多く、見つけるのに苦労するということはあまりないでしょう。
鼻骨の長さを調べて異常を検出する研究は白人でよく行われているため、そういうデータをもともと鼻が低い日本人にそのまま適応するのは困難だと考えます。
鼻の奇形は18トリソミー、21トリソミー、三倍体(23本の染色体セットが3つある)などの染色体異常に合併しやすいと報告されています。
【8】小耳症
胎児の耳の大きさ(耳介長)は妊娠週数とともに大きくなることは想像に難くないと思いますが、耳介の長さは妊娠週数とは無関係に頭の最大横径(大横径)の約1/3だと報告されています。耳が小さい小耳症は、さまざまな奇形症候群に合併するのですが、特に13トリソミー、18トリソミー、21トリソミーなどの染色体異常(数的異常)では小耳症を合併する頻度が高いという報告が数多くなされています。
3. 首・胸部の特徴(3つの所見)
【結論】 首・胸部では嚢胞性ヒグローマ、NT(項部透過像)肥厚、肺低形成などが18トリソミーの特徴として認められます。特に嚢胞性ヒグローマの約13%が18トリソミーです。妊娠12週頃から検出可能になります。
【9】嚢胞性ヒグローマ
嚢胞性ヒグローマはリンパ管系に発生する奇形で、とくに頚部に多いものです。妊娠のいつから見られるようになるのかというと、大体早ければ妊娠12週頃から赤ちゃんの首のうしろ(項部、うなじ)に認められるようになります。一番おおいのはTurner症候群ですが、他の染色体異常である13トリソミー、18トリソミー、21トリソミーなどのトリソミーに合併して見られることが多いのも特徴です。嚢胞性ヒグローマの約13%が18トリソミーです。
【10】項部透過像(NT)
項部透過像(NT)とは妊娠初期に見られる赤ちゃんの首のうしろのむくみ(浮腫)で、NTそのものは正常所見の一つです。通常を大きく上回る肥厚が見られたときは、ダウン症候群、18トリソミーをはじめとする染色体異常などが疑われます。
【11】肺低形成
肺の形成が悪い、という症状は13トリソミー、18トリソミー、21トリソミーなどの奇形症候群で認められます。

🩺 院長コラム【エコー所見に一喜一憂しないために】
私の診察室には、「エコーで頭の形が気になると言われた」「心臓に影があると言われた」と、不安を抱えた妊婦さんが駆け込んでこられます。18トリソミーはエコーで特徴(ソフトマーカー)が見つかりやすい疾患ですが、一つの所見だけでパニックになる必要はありません。
たとえば脈絡叢嚢胞は、正常な赤ちゃんにも1%程度で見られます。重要なのは「複数の所見を総合的に評価すること」です。一つの所見だけで染色体異常と決めつけることはできませんし、逆にエコーで何も見つからなくても染色体異常の可能性がゼロになるわけではありません。
だからこそ、NIPTのような客観的なスクリーニング検査を組み合わせることが大切なのです。エコー所見で心配な方は、まずは臨床遺伝専門医にご相談ください。
4. 心臓の奇形(心奇形)
【結論】 18トリソミーでは100%に心奇形を合併すると言われています。心室中隔欠損、ファロー四徴症、両大血管右室起始症、左心低形成症候群、心内膜床欠損などが代表的です。胎児心エコーで詳細な評価が可能です。
【12】心奇形
胎児に心奇形を認めた場合には、染色体異常の可能性が高まります。特に18トリソミーでは100%に心奇形を合併すると言われています。18トリソミーに合併する心奇形としては心室中隔欠損、ファロー四徴症(心室中隔欠損+肺動脈狭窄+大動脈騎乗+右室肥大)、両大血管右室起始症、左心低形成症候群、心内膜床欠損などがあります。
心内膜床欠損症
心内膜床という心臓の内部を形成するのに欠かせない組織が不完全に発達することにより左右の心房を隔てる心房中隔、左右の心室を隔てる心室中隔がきちんと形成されないという先天奇形です。心内膜床欠損症の約50%は染色体異常と関連があり、とりわけその染色体異常の半数以上が21トリソミー、1/4が18トリソミーです。
左心低形成症候群
大動脈弁および僧帽弁はあるのですが、それらの低形成のため、動脈管が開存したままになっていないと体に血液を送ることが維持できない状態をいいます。左心低形成症候群は男児に多く、女児ではTurner症候群の可能性が高まります。18トリソミーで多い心疾奇形の一つです。
ファロー四徴症
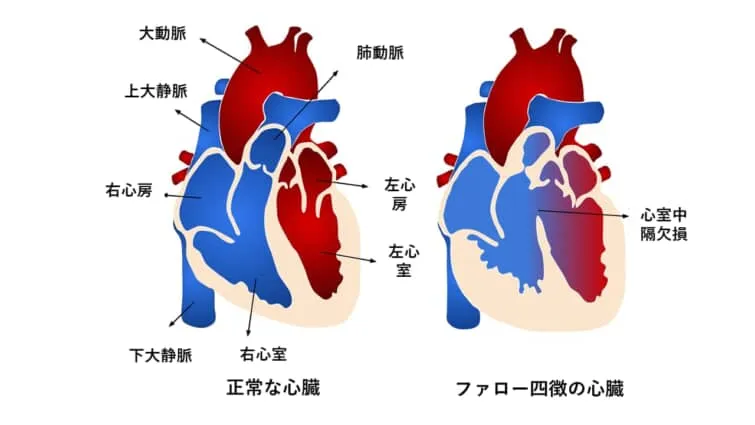
ファロー四徴症とは心室中隔欠損、肺動脈狭窄、大動脈騎乗、右室肥大を合併した奇形です。18トリソミーや21トリソミーに多い心奇形です。
両大血管右室起始症
大動脈、肺動脈という両大血管が右心室から出ている、というファロー四徴症と同じく心臓の発生の段階での動脈のらせん中隔のねじれの異常によりおこります。18トリソミーの疑いが高くなる心奇形です。
心奇形を指摘されて不安を感じていませんか?
ネットで調べるほど不安になることも。
臨床遺伝専門医と直接お話しすることで、正確な情報と安心を得られます。
※オンライン診療も対応可能です
5. 腹部・泌尿器の特徴(5つの所見)
【結論】 腹部・泌尿器では食道閉鎖、臍帯ヘルニア、膀胱出口部閉塞、停留精巣、単一臍帯動脈などが18トリソミーの特徴として認められます。特に臍帯ヘルニアの約40%が染色体異常を合併し、その中で18トリソミーが最も多いです。
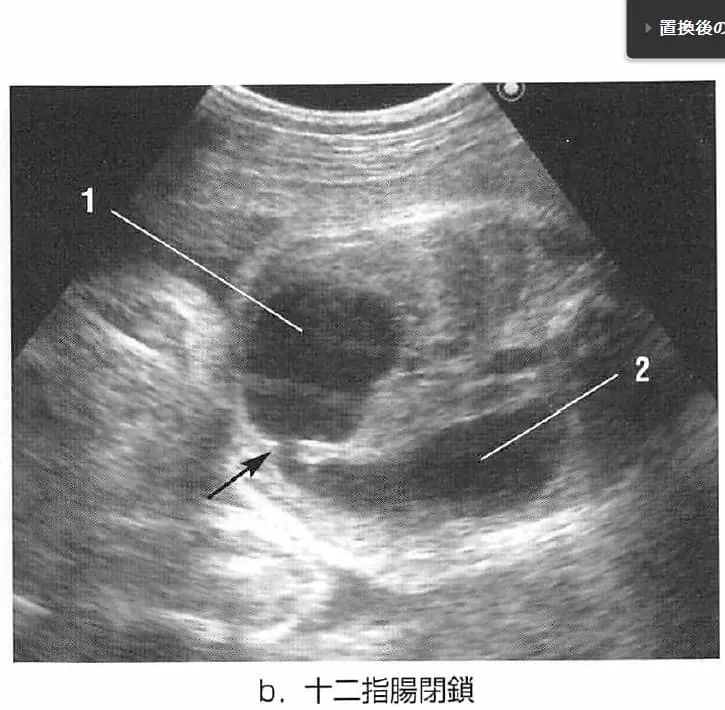
【13】食道閉鎖
食道閉鎖がいつから赤ちゃんのエコーで評価できるようになるのかというと、妊娠18週以降です。このころになると赤ちゃんが飲み込む羊水が食道を通って胃や十二指腸に到達し、胃の内容物ができるため、胃が膨らんだり、胃の内容物が十二指腸に押し出されて胃が小さくなったりするのが見えるようになってきます。
食道閉鎖もまた染色体異常の合併が多いエコーの異常所見で、染色体異常の種類としては18トリソミーと21トリソミーがあります。食道閉鎖も合併する場合は21トリソミーの可能性が高くなります。
【14】臍帯ヘルニア
臍帯ヘルニアは実は最初は赤ちゃん全員が持っています。妊娠第1三半期(初期)では生理的臍帯ヘルニアと呼ばれる現象があるからです。妊娠7週末から8週、中腸(腸をつくるもとになります)が急速に発育してループを形成し、臍帯の付着部位から臍帯内へと脱出してヘルニアを必ず生じます。この時点では肝臓と腎臓が赤ちゃんのお腹のほとんどの部分を占めているため、腸が入るスペースがないからわざとヘルニアという形で外に出しているのです。それではいつから腸が腹腔内に収まっていくのかというと、妊娠12週ころになります。したがって、異常な臍帯ヘルニアをエコーで評価できるのは少なくとも13週以降となります。
しかし、生理的ヘルニアは径7mmより大きくなることはないので、妊娠8~12週でも病的な臍帯ヘルニアの診断は可能です。
-
•
臍帯ヘルニアの約40%が染色体異常を合併
-
•
合併する染色体異常は18トリソミーが最も多い
-
•
次いで13トリソミーが多い
【15】膀胱出口部閉塞
膀胱出口の閉塞は男児におこりやすく、とくに後部尿道弁があることで起こります。後部尿道弁とは本来、アポトーシスをおこしてなくなるべき泌尿生殖膜がうまくなくなることができないまま残ってしまうことで後部尿道内に残存して発生すると考えられています。尿道閉鎖などでも膀胱出口の閉塞と同じような症状がおこるのですが、これは女児にも発症します。尿路の腎臓の下流の閉塞は腎臓からの尿の出口がふさがってしまって水腎症とよばれる腎臓が腫れる状態をおこします。膀胱の出口がふさがると、膀胱が大きくなり、巨大膀胱と言われる状態になります。いつからこのエコー所見がみえてくるのかというと、早ければ妊娠10~14週で気付かれることもあります。巨大膀胱では13トリソミーや18トリソミーなどの染色体異常のリスクがおよそ25%あります。
【16】停留精巣
停留精巣はエコーで見える陰嚢の中に精巣が描出されないことで明らかになります。精巣は妊娠末期にならないと下降しないこともあります。殆どの停留精巣は単独、つまり停留精巣だけが赤ちゃんに存在する、という状態ですが、停留精巣を合併する症候群には、prune-belly症候群、Noonan症候群、13トリソミー、18トリソミー、21トリソミーなどがあります。
【17】単一臍帯動脈
単一臍帯動脈とは胎子期に通常なら2本ある臍動脈のうち1本がないという先天性の奇形をいいます。ヒトでは約1.0%の確率で発生し、ほかの奇形を併発することもあります。単一臍帯動脈は染色体異常も合併しやすいことがわかっていて、18トリソミーでは半数以上が単一臍帯動脈を合併しています。13トリソミーでも10%以上で単一臍帯動脈が見られます。
6. エコー所見の検出時期まとめ
【結論】 18トリソミーのエコー所見は妊娠週数によって検出できるものが異なります。早いものは妊娠10〜11週から、多くの所見は妊娠中期(18週以降)から検出可能になります。
| 検出時期 | エコー所見 | 備考 |
|---|---|---|
| 妊娠10〜11週〜 | Dandy-Walker複合奇形の兆候 巨大膀胱(膀胱出口部閉塞) |
最も早期に検出可能な所見 |
| 妊娠12週〜 | 嚢胞性ヒグローマ NT(項部透過像)肥厚 |
妊娠初期に検出可能 |
| 妊娠13週〜 | 臍帯ヘルニア(病的なもの) | 生理的ヘルニアとの鑑別が必要 |
| 妊娠中期(18週〜) | 脈絡叢嚢胞 心奇形(心室中隔欠損など) 食道閉鎖 顔貌の異常(鼻、耳など) 後頭部突出 |
多くの所見が検出可能になる時期 |
| 妊娠末期 | 停留精巣 | 精巣下降が遅い場合に疑う |
⚠️ 重要:エコーで所見が見つからなくても、染色体異常がないことを保証するものではありません。NIPTは妊娠9〜10週から検査可能で、エコーで所見が現れる前に高精度(検出率99%以上)で18トリソミーを検出できます。
7. NIPTとエコーの比較|どちらが早く発見できる?
【結論】 NIPTは妊娠9〜10週から検査可能で、エコーで所見が現れる前に高精度(検出率99%以上)で18トリソミーを検出できます。エコーは形態的な異常を直接確認できますが、検出時期が遅く、検出率にも限界があります。
| 比較項目 | NIPT | 胎児エコー |
|---|---|---|
| 検査可能時期 | 妊娠9〜10週から (当院では6週から対応) |
妊娠中期(18週以降)が多い 一部は11週から |
| 18トリソミー検出率 | 99%以上 | 所見による(50〜80%程度) |
| 検査方法 | 採血のみ(流産リスクなし) | 超音波検査 |
| 確定診断 | スクリーニング検査 (陽性時は確定検査が必要) |
形態異常の確認 (染色体検査は別途必要) |
| 特徴 | 早期に高精度で検出可能 | 形態異常を直接確認できる |

🩺 院長コラム【なぜ私はNIPTを推奨するのか】
このページを見られたみなさんは、エコーで見られる特徴的な異常所見の出現する時期が、NIPTよりだいぶ遅いことがわかると思います。
18トリソミーにみられる代表的なエコー所見を網羅的に述べてみましたが、エコーで所見が見つかるのは妊娠中期以降が多く、しかも検出率には限界があります。一方、NIPTは妊娠9〜10週から検査可能で、検出率は99%以上です。
18トリソミーなどの染色体異常はNIPTなどの出生前診断で出産前に検査することができるため、妊娠初期の段階で検査を受けて、出産に向けて準備を進めることが可能です。エコー所見が出るのを待つよりも、早期にNIPTを受けることをお勧めします。
8. ミネルバクリニックのサポート体制
東京の「ミネルバクリニック」では、年齢制限なし・妊娠9週目からNIPTを実施しています。妊娠6~8週は早期NIPTとして臨床研究で受け入れています。染色体に関するプロフェッショナルである臨床遺伝専門医が在籍しており、大学病院クラスの環境でNIPTを受けていただくことができます。
🏥 院内で確定検査まで対応
2025年6月より産婦人科を併設し、羊水検査・絨毛検査も院内で実施可能に。転院の必要がなく、心理的負担を軽減できます。
💰 互助会で費用面も安心
互助会(8,000円)に加入いただくと、陽性時の確定検査(羊水検査)費用を全額カバー。上限なしで安心です。
遺伝カウンセリング体制も整っているため、出産に対する不安を抱える方の悩みを親身に受け止め、緩和・解消に導くことができます。18トリソミーなどの染色体異常の検査を検討されている方は、この機会に是非「ミネルバクリニック」までお気軽にご相談ください。
よくある質問(FAQ)
🏥 一人で悩まないでください
18トリソミーについて心配なこと、エコー所見について不安なこと、
どんなことでもお気軽にご相談ください。
臨床遺伝専門医があなたとご家族に寄り添います。
参考文献
- [1] Cereda A, Carey JC. The trisomy 18 syndrome. Orphanet J Rare Dis. 2012;7:81. [PubMed]
- [2] Bronsteen R, et al. Second-trimester sonography and trisomy 18: the significance of isolated choroid plexus cysts after an examination that includes the fetal hands. J Ultrasound Med. 2004;23(2):241-245. [PubMed]
- [3] Nyberg DA, et al. Chromosomal abnormalities in fetuses with omphalocele. Significance of omphalocele contents. J Ultrasound Med. 1989;8(6):299-308. [PubMed]
- [4] DeVore GR. Second trimester ultrasonography may identify 77 to 97% of fetuses with trisomy 18. J Ultrasound Med. 2000;19(8):565-576. [PubMed]
- [5] Breathnach FM, et al. First- and second-trimester screening: detection of aneuploidies other than Down syndrome. Obstet Gynecol. 2007;110(3):651-657. [PubMed]
- [6] Gil MM, et al. Analysis of cell-free DNA in maternal blood in screening for fetal aneuploidies: updated meta-analysis. Ultrasound Obstet Gynecol. 2017;50(3):302-314. [PubMed]
- [7] Yeo L, Romero R. Fetal Intelligent Navigation Echocardiography (FINE): a novel method for rapid, simple, and automatic examination of the fetal heart. Ultrasound Obstet Gynecol. 2013;42(3):268-284. [PubMed]
- [8] Nicolaides KH, et al. Ultrasonographic screening for fetal trisomies at 11 to 14 weeks of gestation. Br J Obstet Gynaecol. 1999;106(7):687-693. [PubMed]
- [9] Snijders RJ, et al. UK multicentre project on assessment of risk of trisomy 21 by maternal age and fetal nuchal-translucency thickness at 10-14 weeks of gestation. Lancet. 1998;352(9125):343-346. [PubMed]
- [10] Imataka G, et al. Choroid plexus cysts detected by fetal ultrasonography. Pediatr Int. 2000;42(2):203-206. [PubMed]
- [11] Awwad J, et al. Ear length: a potential sonographic marker for Down syndrome. Int J Gynaecol Obstet. 1994;44(3):233-238. [PubMed]
- [12] American College of Obstetricians and Gynecologists. Screening for fetal chromosomal abnormalities. ACOG Practice Bulletin No. 226. Obstet Gynecol. 2020;136(4):e48-e69. [ACOG]
- [13] 厚生労働省. 出生前検査に関する情報提供. [厚生労働省]
- [14] 日本産科婦人科学会. 出生前に行われる遺伝学的検査および診断に関する見解. [日本産科婦人科学会]