目次
- 1 【医師監修】ダウン症はエコーでわからない?特徴的な写真22選と指摘されない確率
- 1.1 1. ダウン症(21トリソミー)とは
- 1.2 2. エコーでダウン症が指摘されない確率と理由
- 1.3 3. 妊娠週数別:ダウン症の特徴が見えるタイミング
- 1.4 4. ダウン症のエコー所見22選|画像と詳細解説
- 1.4.1 1. 項部透過像(NT肥厚)
- 1.4.2 2. 単一臍帯動脈(SUA)
- 1.4.3 3. 鼻骨低形成・欠損
- 1.4.4 4. 心奇形(心内膜床欠損など)
- 1.4.5 5. 十二指腸閉鎖(Double Bubble Sign)
- 1.4.6 6. 四肢短縮(大腿骨・上腕骨)
- 1.4.7 7. 脈絡叢嚢胞(CPC)
- 1.4.8 8. 口唇裂・口蓋裂
- 1.4.9 9. 巨舌症(大きな舌)
- 1.4.10 10. 小耳症
- 1.4.11 11. 嚢胞性ヒグローマ
- 1.4.12 12. 肺低形成
- 1.4.13 13. 胎児胸水
- 1.4.14 14. 食道閉鎖
- 1.4.15 15. 高輝度腸管像
- 1.4.16 16. 臍帯ヘルニア
- 1.4.17 17. 停留精巣
- 1.4.18 18. 非免疫性胎児水腫
- 1.4.19 19. 軽度脳室拡大
- 1.4.20 20. 心腔内輝点(EIF)
- 1.4.21 21. 腎盂拡大(じんうえんかくたい)
- 1.4.22 22. サンダルギャップ
- 1.5 5. 4Dエコーならダウン症がわかる?
- 1.6 6. エコー検査とNIPTの比較|確実な検査を求める方へ
- 1.7 よくある質問(FAQ)
- 1.8 参考文献
【医師監修】ダウン症はエコーでわからない?
特徴的な写真22選と指摘されない確率
Q. ダウン症はエコー検査で確実にわかりますか?
A. いいえ、エコー検査だけではダウン症を確実に診断することはできません。
ミネルバクリニックでNIPT陽性後に確定した方の9割以上はエコーで異常を指摘されませんでした。エコーはあくまで「形態(かたち)」を見る検査であり、「染色体そのもの」を診断するものではないためです。
- ➤エコーの限界:NIPT陽性確定者の90%以上がエコーで「順調」と言われている現実
- ➤指摘されない理由:妊婦健診は「発育確認」が主目的であり、微細な異常を探す検査ではない
- ➤特徴的な所見22選:NT肥厚、鼻骨低形成に加え、単一臍帯動脈やサンダルギャップ等
- ➤妊娠週数別の変化:12週のNTから中期以降の心奇形・消化器異常まで時期で異なる
- ➤より確実な検査:NIPTなら妊娠6週から検出率99%以上で検査可能
\ エコーだけの判断に不安がある方へ /
1. ダウン症(21トリソミー)とは
ダウン症候群(21トリソミー)とは、通常2本1組である第21番染色体が3本存在することで、身体的・知的発達に様々な特徴が現れる先天性の疾患です。染色体異常の中では最も頻度が高く、約700〜800人に1人の割合で発生します。
💡 医学用語解説:染色体(せんしょくたい)
人間の設計図(遺伝情報)が詰まった構造物です。通常は23対(計46本)ありますが、そのうちの特定の番号が1本多い状態を「トリソミー」と呼びます。
ダウン症の赤ちゃんには、心臓や消化器の疾患、特有の顔貌などの「形態的特徴」を伴うことが多いため、エコー検査が重要なスクリーニング手段となります。しかし、そのすべてがエコーで判別できるわけではありません。
2. エコーでダウン症が指摘されない確率と理由
【結論】 エコーだけでダウン症を否定することは不可能です。ミネルバクリニックのデータでは、NIPT陽性後にダウン症が確定した方の9割以上が、妊婦健診のエコーで「異常なし」とされていました。
なぜこれほどまでに「見逃し」が起こるのでしょうか。それには医学的な理由があります。
- ➤目的の違い:通常の健診エコーは「生存・発育」の確認であり、微細な「異常探し」ではない
- ➤ソフトマーカーの不確実性:ダウン症特有の所見(ソフトマーカー)は健常児にも見られることが多い
- ➤時期の制約:はっきりした奇形が現れるのは妊娠中期以降が多く、初期では判断が難しい
- ➤母体年齢の盲点:ダウン症児の8割は35歳未満のママから生まれており、油断が生じやすい
🩺 院長コラム【「順調ですね」の裏にある真実】
「健診でずっと順調と言われていたのに…」と涙ながらにお話しされる患者様を多く見てきました。エコーはあくまで画像診断であり、染色体検査の代わりにはなりません。「指摘がない=異常がない」というわけではないことを、まずは正しく知ってください。
3. 妊娠週数別:ダウン症の特徴が見えるタイミング
ダウン症のエコー所見は、妊娠週数によって見えるものが大きく変わります。いつ、何に注目すべきかを解説します。
| 妊娠週数 | 注目されるエコー所見 | 発見確率(胎児ドック) |
|---|---|---|
| 11〜13週(初期) | NT(首のむくみ)、鼻骨の有無、静脈管血流 | 約50〜70% |
| 18〜22週(中期) | 心奇形、鼻骨短縮、単一臍帯動脈、十二指腸閉鎖 | 約60〜80% |
| 23週以降(後期) | 発育遅延、手足の短縮、羊水過多 | 約70〜80% |
4. ダウン症のエコー所見22選|画像と詳細解説
胎児ドックなどの精密検査で確認される、具体的な22の所見を解説します。これらは複数が合わさることでダウン症の疑いが強まりますが、単独では確定診断にはなりません。
💡 医学用語解説:ソフトマーカー
エコーで確認できる微細な特徴のこと。染色体異常がない胎児にも見られることがありますが、染色体異常がある場合に高い頻度で出現する「手がかり」となる所見です。
1. 項部透過像(NT肥厚)
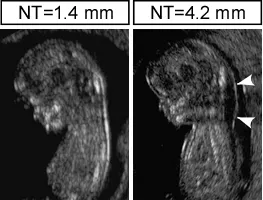
妊娠11〜13週に見られる赤ちゃんの首の後ろのむくみです。一般的に3mm以上で染色体異常のリスクが高まるとされます。
2. 単一臍帯動脈(SUA)
通常、へその緒には2本の動脈と1本の静脈がありますが、動脈が1本しかない状態を指します。ダウン症を含む染色体異常や、心臓・腎臓の奇形を合併するリスクが上昇します。
3. 鼻骨低形成・欠損
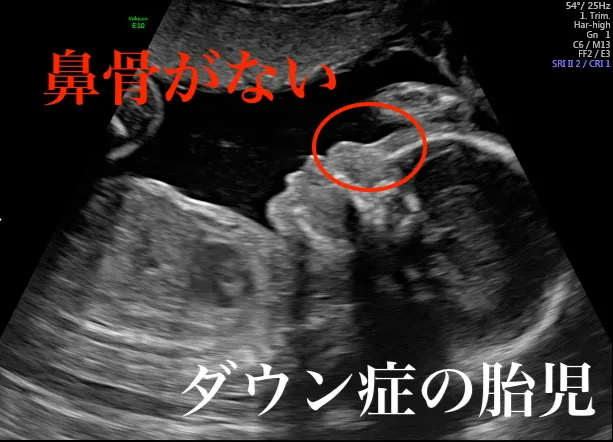
ダウン症児は顔立ちが平坦で鼻が低いため、エコーで鼻の骨が確認できなかったり、短かったりすることがあります。中期以降により鮮明に判別されます。
4. 心奇形(心内膜床欠損など)
ダウン症児の約50%に心臓の奇形が見られます。特に心内膜床欠損症(房室中隔欠損)は、ダウン症に非常に特徴的な合併症です。
5. 十二指腸閉鎖(Double Bubble Sign)
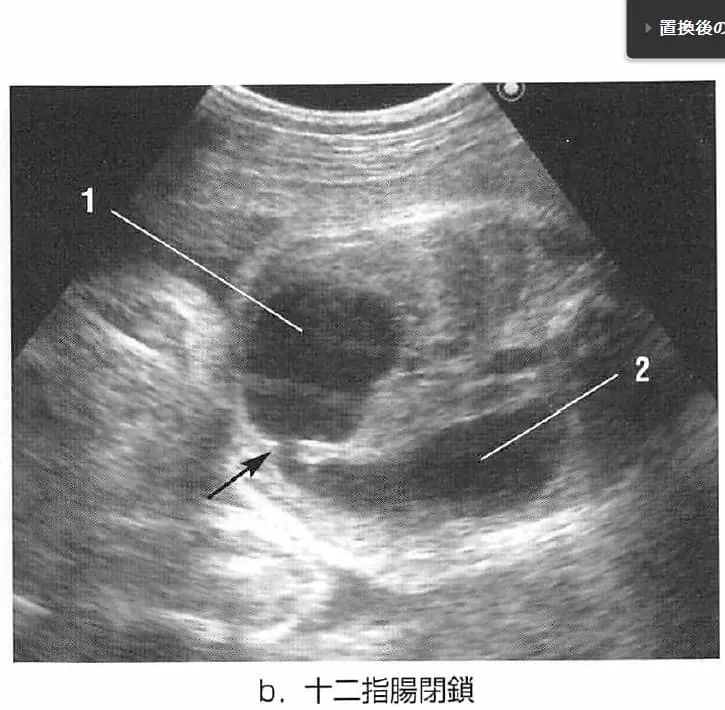
腸の一部が塞がっている状態で、胃と十二指腸に空気がたまり2つの泡(ダブルバブル)のように見えます。ダウン症児の約30%にみられる強力なサインです。
6. 四肢短縮(大腿骨・上腕骨)
腕や足の骨が週数の基準値よりも短い傾向があります。中期以降、特に大腿骨(FL)の長さが注目されます。
7. 脈絡叢嚢胞(CPC)
脳内の脈絡叢という場所にできる小さな水たまりです。18トリソミーでより多く見られますが、21トリソミーでも約2倍リスクが高まるとされます。
8. 口唇裂・口蓋裂
唇や上あごが割れている状態です。ダウン症の約2%に合併すると報告されており、精密な顔面エコーで確認されます。
9. 巨舌症(大きな舌)
舌が口に収まらず、外に出ていることがエコーで確認されます。14〜26週頃から評価が可能になります。
10. 小耳症
耳の形が小さかったり、位置が低かったりする状態です。外耳の長さが基準の0.8倍以下の場合はリスクが高まります。
11. 嚢胞性ヒグローマ
首の周りにできるリンパ管の腫れです。NTよりも深刻な浮腫であり、約4割がダウン症などの染色体異常と関連しています。
12. 肺低形成
肺の成長が不十分な状態です。妊娠後期に見つかることが多く、染色体異常を伴う重篤な症状の一つです。
13. 胎児胸水
胸の中に水がたまる状態で、胎児水腫の初期症状として現れることがあります。心奇形との関連が強い所見です。
14. 食道閉鎖
食道が途切れている先天異常です。胃が見えにくい、あるいは羊水過多などの間接的なサインから疑われます。
15. 高輝度腸管像
エコーで腸が骨と同じくらい白く(明るく)見える現象です。ダウン症児の約1/4に見られる重要なソフトマーカーです。
16. 臍帯ヘルニア
おへそから臓器が飛び出している状態です。ダウン症だけでなく、他の染色体異常でも非常に頻度の高い形態異常です。
17. 停留精巣
男児において、精巣が陰嚢の中に降りてこない状態です。エコーで陰嚢内が空であることから判別されます。
18. 非免疫性胎児水腫
全身にむくみが広がり、非常に重篤な状態です。18週までに見られる水腫はダウン症との関連が深いとされています。
19. 軽度脳室拡大
脳内の隙間(側脳室)が通常(10mm以下)よりも広がっている状態です。ダウン症児の約5%に認められます。
20. 心腔内輝点(EIF)
心臓の中に白く光る点が見えるものです。日本人(アジア人)では10人に1人と頻度が高く、これ単独での心配は少ない所見です。
21. 腎盂拡大(じんうえんかくたい)
腎臓の尿がたまる部分が広がっている状態です。ダウン症の胎児によく見られるハイリスク所見の一つです。
22. サンダルギャップ
足の親指と人差し指の間が広く開いている状態です。サンダルの鼻緒が当たる部分のように見えることから名付けられた身体的特徴です。
🩺 院長コラム【エコーで見つかること、見つからないこと】
これだけ多くの所見があっても、「エコー所見がない=ダウン症ではない」という証明にはなりません。形態異常の有無と染色体異常の有無は別の話です。不安を確実に解消したい場合は、染色体そのものを調べる検査をお勧めします。
5. 4Dエコーならダウン症がわかる?
【結論】 4Dエコーは立体動画のため「リアルな表情」は見えますが、診断の精度を飛躍的に高めるものではありません。内臓の異常(心奇形など)を見るには、従来の2Dエコーの方が適しています。
4Dエコーのメリット
- ➤顔の立体的な特徴(平坦さ、鼻の低さ)が見やすい
- ➤指の形状(短指、斜指)を確認しやすい
- ➤赤ちゃんの表情がわかるので家族が安心できる
4Dエコーの限界
- ➤染色体異常の確定診断はできない
- ➤内臓の微細な構造は2Dエコーに劣る
- ➤羊水量や胎児の向きで見え方が左右される
6. エコー検査とNIPTの比較|確実な検査を求める方へ
より早期に、高い精度で安心を得たい方にはNIPT(新型出生前診断)が最適です。エコーとの主な違いは以下の通りです。
| 項目 | エコー検査(胎児ドック) | NIPT |
|---|---|---|
| 検査時期 | 妊娠11週以降 | 妊娠6週〜 |
| ダウン症検出率 | 約50〜80% | 99.9%以上 |
| 検査方法 | 超音波でかたちを観察 | 採血のみ(リスクなし) |
| わかること | 形態異常・奇形 | 染色体異常(遺伝情報) |
- ➤世界最新の次世代NIPT技術(COATE法)を独占採用
- ➤妊娠6週から検査可能(臨床研究として)
- ➤臨床遺伝専門医による直接カウンセリング
- ➤陽性時の確定検査(羊水検査・絨毛検査)も院内で完結
よくある質問(FAQ)
🏥 まとめとご案内
ダウン症のエコー所見は、あくまでスクリーニングの「ヒント」に過ぎません。
ネットの情報で不安を募らせるよりも、専門的な知識を持つ医師のカウンセリングを受けてみませんか?
ミネルバクリニックでは、臨床遺伝専門医があなたのご不安に直接向き合います。
参考文献
- [1] Nicolaides KH. Nuchal translucency and other first-trimester sonographic markers of chromosomal abnormalities. Am J Obstet Gynecol. [PubMed]
- [2] Bromley B, et al. The genetic sonogram: a method of risk assessment for Down syndrome in the second trimester. J Ultrasound Med. [PubMed]
- [3] The Fetal Medicine Foundation. First trimester screening for trisomy 21. [Official Site]
- [4] American College of Obstetricians and Gynecologists (ACOG). Screening for Fetal Chromosomal Abnormalities. [ACOG Guidance]
- [5] Persico N, et al. Nasal bone in fetuses with trisomy 21 at 11-13 weeks of gestation. Ultrasound Obstet Gynecol. [PubMed]