目次
20代NIPT陽性事例と出生前診断の選択・受ける割合
【ミネルバクリニック専門医解説】
20代で出生前診断を受けるべきかお悩みの方は多いでしょう。
ミネルバクリニックでは、20代でNIPT(新型出生前診断)を受けて陽性になり、羊水検査でも陽性確認されて中絶した症例があります。出生前診断を受けなければわからなかった症例なので、検査はやってみないとわからないなと実感しました。
この記事では20代のNIPT症例を提示しながら、専門医として考えたことなどをお伝えします。
1. 20代で出生前診断を受けるべきか
20代はまだ若いですが、ミネルバクリニックとしては出生前診断を受けるべきだと考えています。ダウン症の8割は35歳未満が出産しているからです。
20代はリスクが低いため、母体血清マーカー検査(クワトロテスト)なども勧められず、出生前診断の情報がほとんどないのではないでしょうか。しかし20代なら健康な赤ちゃんが必ず生まれる、というわけでもありません。
出生前診断を気軽に受けられる施設が増えましたが、専門医として、一例一例丁寧に向き合わないと患者さんが抱えている悩みにアプローチできないと考えます。
出生前診断は遺伝カウンセリング抜きで、採血だけで簡単に行うものではありません。
2. 35歳未満が出生前診断を受ける割合は2.4%
女性から見た出生前検査、2020年11月20日 第2回NIPT等の出生前検査に関する専門委員会、出産ジャーナリスト 河合 蘭によると、35歳未満のNIPT(新型出生前診断)を受けた割合は、2.4%となっています。
35歳未満のデータしかありませんが、そのうちの大半が30代前半、20代はさらに少ないと考えられます。
20代のダウン症・染色体異常の確率と推移
20代で出生前診断を検討する際、「実際にどのくらいの確率で病気が見つかるのか」という客観的な数字を知っておくことは大切です。
英国の統計データ(Morris JK et al.)に基づき、20歳から30歳までの1歳刻みのダウン症(21トリソミー)確率をまとめました。
| 母体年齢 | ダウン症候群の確率(出生時) |
|---|---|
| 20歳 | 1/1,527 |
| 21歳 | 1/1,515 |
| 22歳 | 1/1,488 |
| 23歳 | 1/1,449 |
| 24歳 | 1/1,399 |
| 25歳 | 1/1,333 |
| 26歳 | 1/1,266 |
| 27歳 | 1/1,186 |
| 28歳 | 1/1,105 |
| 29歳 | 1/1,018 |
| 30歳 | 1/946 |
表を見ると分かるように、35歳(高齢出産の定義とされる年齢)と比較すると、20代の確率は数値的には非常に低く見えます。
これが、一般的な産婦人科診療において20代に積極的に出生前診断が提案されない理由の一つです。
「確率は低い」ですが「ゼロ」ではありません
統計データはあくまで集団全体を見たときの数字です。確率が1/1000であったとしても、当事者となるご家族にとっては「0か100か」の結果となります。
ミネルバクリニックに来院される20代の妊婦様も、この「数字の低さ」と「個人の不安」は別物であるということを敏感に感じ取っていらっしゃいます。
「確率が低いから安心する」のか、「確率は低くても白黒はっきりさせて安心したい」のか。ここをご自身の価値観と照らし合わせることが、後悔のない選択につながります。
3. 出生前診断の種類
出生前診断には、非確定的検査と確定的検査の2種類があります。それぞれにメリット・デメリットがあるので特徴を見ていきましょう。
非確定的検査とは
非確定的検査とは、この検査だけで結果を確定させることができない検査となります。
検査によっては母体の年齢によって精度が変わってしまい、偽陰性・偽陽性の可能性が高まるケースもあります。
仮に非確定的検査で陽性だった場合に、結果を確定させるためには確定的検査を受ける必要があります。
非確定的検査と呼ばれるものは、以下のとおりです。
NIPT(新型出生前診断)
母体の採血のみで実施することができる非確定的検査です。母体にも赤ちゃんにもリスクなく受けることができ、検査精度も非常に高いため近年受ける方が増えています。
妊娠9週から受検することができ、ダウン症候群(21トリソミー)や18トリソミー(エドワーズ症候群)、13トリソミー(パトウ症候群)、微細欠失症候群やそのほかの遺伝子異常による疾患を検出することができます。
検査内容は認証施設か非認証施設かで異なるため、事前に確認してから受けましょう。
なお、NIPTでのダウン症の検出感度は99%以上ですが、施設や検査方法によって違いがあります。
コンバインド検査
母体の採血とエコーで胎児の首の後ろのむくみ(NT:Nuchal Translucency)を測定することで行います。コンバインド検査も、母体や赤ちゃんに感染症や早産・流産のリスクなく受けることができます。
💊 用語サプリ:NT(ヌーカル・トランスルーセンシー)
胎児の首の後ろに見られる「むくみ」のこと。厚みがある場合、染色体異常や心疾患の可能性の手がかりとなります。
受検のタイミングは妊娠11~13週目とNIPTよりも遅く、検査対象はダウン症候群と18トリソミーとなります。ダウン症検出感度は83%です。
母体血清マーカー(クアトロテストなど)
母体の採血のみで実施することができます。他の非確定的検査と同様、感染症や早産・流産のリスクはありません。
妊娠15~17週目で受けられるようになるため、他の検査よりもタイミングは少し遅めです。
母体血清マーカーは、ダウン症候群と18トリソミーに加えて開放性神経管障害の可能性を知ることができます。ダウン症の検出感度は80%です。
確定的検査
確定的検査とは、病気を診断するために受ける検査です。非確定的検査の結果を持って確定的検査を受けて陽性だった場合、ほとんど陽性と見て間違いないという結果となります。
確定的検査は受けられるタイミングが妊娠初期〜中期に差し掛かってしまい、少し遅めと考えておいたほうがよいでしょう。
また、どちらも母体のお腹に針を刺して検査を行う方法となるため、0.3〜1%程度の流産のリスクがあります。その他、早産や感染症のリスクもあります。
絨毛検査
お腹から針を刺して胎盤の細胞(絨毛)を採取し、検査を行います。
検査を受ける時期は妊娠11~14週目となります。絨毛検査を実施している医療機関は少ないので、ほとんどの方が羊水検査を受けることになるようです。
ダウン症の検出感度はほぼ100%です。
羊水検査
お腹から針を刺して羊水を採取し、検査を行います。羊水には脱落した赤ちゃんの細胞が含まれているため、赤ちゃんのDNAを調べることが可能です。
羊水検査ができるのは妊娠15~16週目となるため、検査を受けられるタイミングとしては妊娠中期に差し掛かります。
ダウン症の検出感度はほぼ100%と言われています。
4. 20代が出生前診断を受ける際に注意すべきこと
出生前診断の中でも、最もNIPTを受けた人が多いということがわかっています。(*1)
ただし、注意したい点として年齢が若いほどNIPTの「偽陽性」の可能性が高まるというデータが出ていることです。
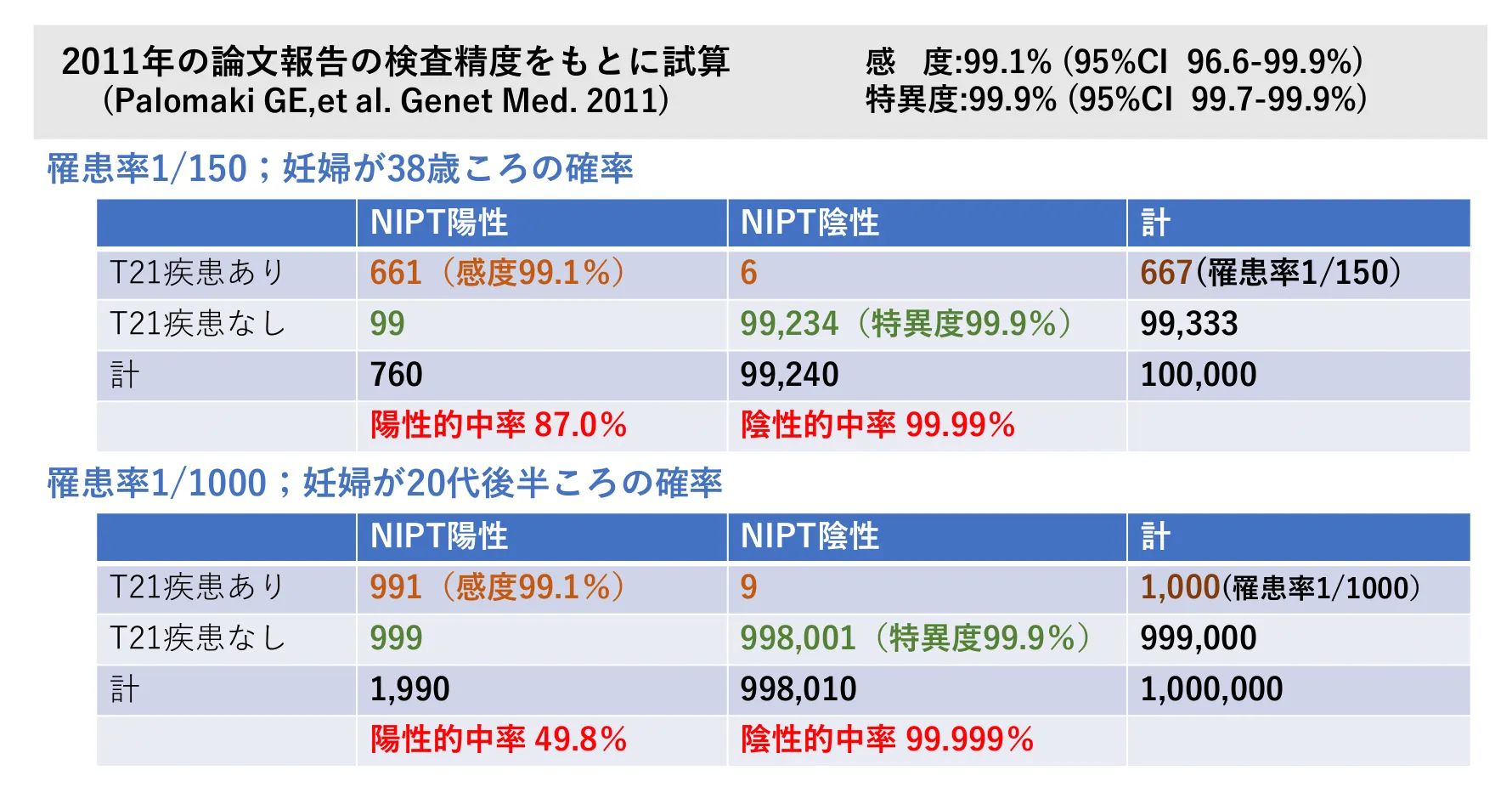
📖 用語サプリ:陽性的中率・偽陽性
陽性的中率とは、「検査で陽性と出た時に、本当に病気である確率」のことです。
偽陽性(ぎようせい)とは、「陽性と判定されたけれど、実際には赤ちゃんに異常がない」状態のこと。
若い人はもともと病気の頻度が低いため、この「偽陽性」の割合が高くなります。
20代の方はNIPTで陽性だったからといって陽性が確定してしまうわけではないことを理解することが重要です。
過去にはNIPTの結果だけで確定的検査を受けず、実は健康な赤ちゃんを中絶してしまう妊婦さんがいました。このようなことは決してあってはなりません。
5. 20代のNIPT受検症例①:18トリソミー(エドワーズ症候群)
ここからは実際に、ミネルバクリニックでNIPTを受けた方の症例をお伝えしていきます。
不安で仕方がない
産婦人科医が何も説明してくれないので、と不安になってミネルバクリニックに来院された28歳女性。
カルテに医師が「NT?」(胎児の首の後ろのむくみ)と書いたのを見逃しませんでしたが、医師は何も説明してくれませんでした。その割に翌週来るようにとだけ告げたそうです。そして1週間後、NTはなくなっていたようで、何の説明もせずに「気になることはない」とだけ医師は言いました。
彼女は自分なりに”NTって何?”とネットサーフィンして調べました。妊娠12週未満だったので、NTを評価するようなタイミングではなく、それも説明したのですが、不安が増す一方でミネルバクリニックに来院されました。
大学病院に「ちまたの産婦人科でNT肥厚を指摘された」と血相変えて電話してくる患者さんはNIPTが始まるずっと前からいらっしゃいました。わたしたち遺伝専門医の立場からお伝えすると、その背後にいる、超音波検査の技術が低いにも関わらず断定的にものを言う産婦人科医に迷惑していました。ほとんどの場合、大学で測りなおすと問題ないレベルだったからです。
そういうこともお伝えし、当時、NIPTを始めたばかりで私自身があまりNIPTの経験がなかったことも相まって、「世界のガイドライン上も35歳未満は推奨されていない」とお伝えしてしまったのですが…
患者さんの不安が本当に強くて、検査をしないと不安で仕方がない、生まれるまでこんな状態のまま過ごせない、とご夫婦ともに強い決意を示しておられたので「じゃあ出してみる?」と検査をすることにしました。
NIPT検査結果は陽性
結果として、18トリソミー陽性でした。
18トリソミーとは、第18番染色体が本来2本のところ3本に増えてしまうことにより起こる染色体異常です。彼女の年齢からすると、陽性的中率(PPV)は30%と低いので、「はずれが7割、つまり殆どってことだから、ちゃんと落ち着いて羊水検査受けてきてね。」と伝えました。実は彼女は結果を聞きに来た時、わたしの顔を見た瞬間に「いやー」と言って泣き出してしまったんです。勘のいい方なんですよね。不安にさせないようにニコニコしていたつもりなのですが。わたしも割と感がいいのですが、勘のいい女性っているんですよね。本当に。
絨毛検査の時期は過ぎていたので、羊水検査をしました。NIPTで陽性になってもNIPTは非確定検査といって確定的な診断に至らない検査ですので、陽性になれば確定的検査(絨毛検査か羊水検査)を受ける必要があります。
羊水検査の染色体検査結果も18トリソミー陽性
羊水検査もちゃんと受けて、18トリソミーが確定した彼女は、「18トリソミーの子供は育てられない」と赤ちゃんとサヨナラすることを選んだそうです。
初めての妊娠がこのような結末となり、妊娠するのが本当に怖くなってしまったそうです。次に同じことが続く可能性はゼロに近いので安心するようにと伝えましたが…そんな言葉でご本人の受けた衝撃を緩和することがどれくらいできるのかなと自分の力不足をすごく感じました。
この症例で考えたこと
初めての妊娠で、しかも28歳で18トリソミー。年齢からすると確率は1/8000くらいでしょう。確率が低いということと当たらないということは違うんだなと実感させられた症例でした。
また、産婦人科医にもふつふつと怒りが湧きました。なんで説明しないのかな?と。なぜあんなに患者さんを不安にさせるのかな?と。
若いからって大丈夫ってことはないわけだし、実際こういう症例に接していると「妊婦の不安をあおることで出生前診断に駆り立てている」とか非難する人たちに言いたいです。
不安をあおるのではなく、不安を解消したいから検査するんじゃないですか。
安心して産みたいからこそ出生前診断を受けようとするんです。
法律学者が新聞に、「ほっといたらほとんど流産死産するのに早期に検査に駆り立てることに何の意味があるのか」くらいに述べていたのも見たことがありますが。流産死産が女性の心にどれほどの悲しみをもたらすのかをご存じないのだと思います。
生まれたお子さんが病気を抱えていて、生後短期間で亡くなってしまうと、その後立ち直れず苦しみ続ける人もいます。がんの専門医としてそういう症例も診療したことがあります。
法律学者たちは生身の人間の苦しむ姿を見たことがないから、無責任なことを言うのだとわたしは思っています。実際にわたしも36週6日で一卵性双生児の一人を死産してしまい、その後もずっと双子用ベビーカーはまともに見ることができません。
苦しい思いをしたから、苦しい思いをすることから患者さんたちを守りたいとわたしは思います。
生まれたお子さんが病気で苦しそうにし続け、なおかつ亡くなってしまったとき。ご両親は計り知れない衝撃を受けます。その衝撃は出生前診断の時点ならずっと小さいのではないでしょうか。もちろん流産したことを一生苦痛に思い続けてしまう女性もいるのですが。やはり、そういった精神的苦痛の緩和もしつつ出生前診断をしていかないといけないな、と心から思った症例でした。
6. 20代のNIPT受検症例②:前の妊娠が軟骨無形成症で人工妊娠中絶に至った
続いて、ミネルバクリニックに来院された2人目の20代の方の症例をお伝えします。
20代前半初めての妊娠
初めての妊娠、それは突然やってきました。20週で妊婦検診に行ったら、突然「赤ちゃんは軟骨無形成症の疑いがあります」と言われて某研究センターを紹介されました。
彼女はこのお子さんのとき、胎児ドックを都内有名病院(クリニック)で受けていました。その上さらに20代では珍しく、クワトロテスト(母体血清マーカー検査)も受けてたんです。クワトロテストの結果は「陰性」でした。
軟骨無形成症とは?
軟骨無形成症とは、手や足が短いタイプの低身長をもたらす疾患です。骨は軟骨が骨化していくことで伸びていくので、軟骨がないとのびていきません。
軟骨無形成症は骨系統疾患と言われる骨の病気たちの中で最も多い疾患で、1~3万人に1人くらいの頻度でおこるとされています。
程度は軽度なものから重度なものまで様々ですが、代表的な症状には低身長、上肢下肢といった四肢が短い、額が飛び出ている、鼻の付け根がくぼんでいる、顔面の中央部の形成が悪い(ダウン症などでも見られます)、顎が飛び出ている、頭が大きい、などの症状があります。
軟骨無形成症はいつからわかる?
軟骨無形成などの骨系統疾患(骨に系統的つまり全体的に異常が出る疾患をこういいます)は20週近くにならないとわかりません。
妊娠初期の赤ちゃんは、頭が大きく、体幹も小さく、手足は短くバランスが悪いからです。ヒトとしてのバランスが取れた体型になってくるのが20週くらいなので、骨系統疾患は妊娠20週くらいになって診断がやっとつくか、見逃されて22週以降、つまり人工妊娠中絶ができない時期になり見つかる、または生まれてから見つかる、という経緯のいずれかをたどります。
こういう事情なので彼女は妊娠中に胎児ドックを受けていたのですが、その時には見つからなかったんです。「正常です」と胎児ドックと母体血清マーカー検査(クワトロテスト)で安心を得た矢先に突然、「赤ちゃんに異常があるので某センターを受診するように」と言われてどれだけ驚いたことでしょう。筆舌に尽くしがたいですよね。
初めての妊娠のその後
某センターを受診して、赤ちゃんのレントゲン写真で診断は確定しました。そしてあわただしく人工妊娠中絶することになりました。
診断がついて中絶まで1週間くらいしかなく、気持ちの整理をする時間はほとんど持てませんでした。
とはいえ、中絶できるのは法律で21週までと決まっています。22週になると中絶できなくなるため、すぐに決断し、中絶のための入院予約などの手続きに進まなければなりません。
中期中絶の体験は本当に壮絶です。出産とまったく変わりませんから。
20代前半で初めて妊娠し、まさか自分たちにそんなことが起こるなんて考えたこともなかったでしょう。ご夫婦ともに20代前半で病気の赤ちゃんが生まれるなんて、想像したこともありません。
気持ちの整理をする時間も全くなく、何を考える余裕も全くなく、ただただ、「早くしないと」とせかされて妊娠21週というぎりぎりで中期中絶に至るしかなかったそうです。
2回目の妊娠でNIPT
それから2年近く経って、やっと「妊娠してもいいかな」という気持ちになり、彼女は妊娠しました。前の妊娠の時にネットで調べつづけ、「出生前診断」があることを知りました。次に妊娠したら絶対NIPTを受けよう、とその時から思っていたそうです。当時、ミネルバクリニックではスーパーNIPTジーンプラスが最も広範に調べられるNIPTでした。
「軟骨無形成症はわかるようにならないのですか?」という質問を受けました。軟骨無形成症などは新生突然変異(de novo)といって、ご両親に疾患がなく、配偶子(精子、卵子)の形成過程で遺伝子の書き換え(変異)が起こることでなってしまう病気です。
📖 用語サプリ:新生突然変異(デノボ)
両親の遺伝子には異常がなく、赤ちゃんの遺伝子に初めて変化が起こることです。
「遺伝しない」ため、誰にでも起こる可能性があります。軟骨無形成症などもこの一種です。
当時、ミネルバクリニックではデノボ(新生突然変異)の検査は契約ができていなくて。
すみません、鋭意努力しているのですが、世界では一部検査できるようになっていますが、なかなか契約まで至れておりません、とお答えしました。
NIPTの結果
このご夫妻のNIPTの結果は陰性でした。とても安心したご様子でした。軟骨無形成症は検査されていなくても、その当時の一番広範なNIPT検査をして、「一番広い安心」を手に入れたご夫婦は、それから落ち着いて妊娠期間を過ごし、待望の赤ちゃんを迎えました。
この症例で考えたこと
このご夫妻から、「日本でもちゃんと検査できるようになってほしい」と言われたことは臨床遺伝専門医のわたしにとってとても重い事でした。
こういうご夫妻の妊娠出産のトラウマを癒すためには、やはりデノボの検査が必要だなと痛感しました。本人たちにとっては「もらい事故みたいなものなんだから」というのは何の慰めにもなりません。
「なぜ自分たちが?」という疑問が強くなるだけです。
また、デノボ疾患は男性側の高齢に関係していることが多いのですが、若くてもゼロではないので怖いなと改めて思いました。デノボ(赤ちゃんの新生突然変異)の検査は必要だな、と強く考え、一生懸命出せる検査会社を探してそれから半年くらいかかって契約にこぎつけました。
2020年7月より「デノボ」という商品名で取り扱っています。
ネットの情報だけで悩んでいませんか?
個別の状況やリスクについては、記事を読むよりも
臨床遺伝専門医と直接お話しするのが最も確実な解決策です。
※オンライン診療も対応可能です
NIPT(新型出生前診断)の未来
NIPTはダウン症(21トリソミー)の診断から始まり、その対象疾患を18トリソミー(エドワーズ症候群)、13トリソミー(パトウ症候群)へ、性染色体の異常、微小欠失症候群などにも拡大してきました。
今ではデノボ疾患の検査、そして常染色体劣性の重い遺伝病の検査にも拡大されています。
近未来にはDuchene型筋ジストロフィーなどの神経筋疾患なども、母体にいる間にNIPTで診断できるようになっていくでしょう。
海外ではすでにDuchene型筋ジストロフィーのNIPTは母親がキャリア(保因者)であることがはっきりしている場合に限り始まっています。
胎児のwhole exome(ホールエクソーム解析)といってゲノムの中の遺伝子のさらにエクソン部分(翻訳されてタンパクになり体の設計図として実際に働く部分)だけを全部はかれるようにもなっていますが臨床応用できる段階ではありません。
染色体の本数の異常(異数性)検査から、遺伝子レベルの質的異常を検査できるようにはすでになっていて、これからさらにどんどん対象疾患は拡大する一方です。
希少常染色体優性遺伝性疾患患者であるわたしにとっても、時代がすすめば自分が生まれてこれない可能性を秘めており、複雑な思いを抱えながら、出生前診断に向き合っています。
筆者の思い

知る権利。
知らないでいる権利。
母体の権利。
物言わぬ胎児の権利。
わたしは昔、Duchene型筋ジストロフィーの20歳オーバーの患者さんを在宅でみていたんですよね。人工呼吸器につながれていましたが、うまいことカフ圧を調節してしゃべれたんです。なので、いろんな思いを聞かせてもらいました。
その家庭はお父さんが出て行ってしまった。
病的遺伝子による重篤な疾患のお子さんをもつと本人も家族も人生変わりますよね。
出生前にわかって事前に準備をすることができるならしたいのではないでしょうか?知ることは悪いことではない、そう思います。
そして、人生に賭けはいらない。妊娠出産が賭けの時代が終焉を告げるようにと願っています。私自身も36週6日で一卵性双生児の一人を死産してしまったのでとてもつらかったです。
不安なまま妊婦生活を送り、賭けのように出産する時代に終焉をと、妊娠出産で辛い思いをした一人として真摯に願います。
ミネルバクリニック院長 仲田 洋美
よくある質問(FAQ)
参考文献