目次
妊娠糖尿病とは?原因や症状、母胎に与える影響からなりやすい人の特徴と対策までを解説
妊娠糖尿病とは、妊娠をきっかけに糖尿病症状が出現する病気のことです。多くの場合は、出産後に改善・消失する一方で、適切に血糖コントロールを行なわなければ母子への健康被害を及ぼすことがわかっています。
そこでこの記事では、妊娠糖尿病に関する以下の内容をお伝えします。
- ・妊娠糖尿病の原因と症状、合併症やリスク
- ・なりやすい人の特徴
- ・治療・悪化予防の方法
妊娠糖尿病は妊娠する以上、誰にでも発症する可能性のある病気です。大切なのは、発症予防や発症後に早期発見・早期治療に移行できることです。
この記事を参考に、妊娠糖尿病に関する正しい知識を学び、適切な行動が取れるようになりましょう。
妊娠糖尿病とは?
妊娠糖尿病とは妊娠期に発症する妊娠期特有の病気の一つです。妊娠中に発症した場合、母子への影響を考えて早期発見・早期治療が必要になります。
そこでこの章では以下の内容を解説します。
- ・妊娠糖尿病とは?
- ・妊娠糖尿病の原因
- ・妊娠糖尿病の症状
妊娠糖尿病についての基礎知識を学び、適切なセルフケアができるようになるキッカケにしましょう。
妊娠糖尿病とは?
妊娠糖尿病とは、糖尿病の既往がなく妊娠をキッカケに高血糖になる耐糖能異常症のことです。
公益社団法人 日本産科婦人科学会は妊娠糖尿病について以下のように定義しています。
妊娠糖尿病とは、妊娠中にはじめて発見される糖代謝異常です。なお、妊娠前から既に糖尿病と診断されている場合や、妊娠中に“明らかな糖尿病”と診断された場合は妊娠糖尿病には含めませんが、これらは妊娠糖尿病より重度の状態ですので、血糖をより厳密に管理する必要があります。また妊娠前に糖尿病と診断されている場合は、血糖を十分に管理し、糖尿病の合併症(網膜症や腎症)がある場合、その状態の評価を行った上で計画的に妊娠することが、健康な赤ちゃんを産むために非常に大切です。
耐糖能異常症という名前の通り血糖値のコントロールが難しくなります。しかし、出産後は徐々に改善していくためご安心ください。
※引用資料:公益社団法人 日本産科婦人科学会/妊娠糖尿病とは
妊娠糖尿病の原因
妊娠糖尿病の原因は、妊娠後に胎盤から分泌されるインスリン拮抗ホルモンが血糖値を下げるインスリンと張り合い、血糖値が上昇することです。インスリンの働きが持続的に阻害されることで、糖尿病と同様の症状が出現するのです。
特に妊娠後期は胎盤の成長が著しくインスリン分泌が抑えられるため、糖尿病症状が強くなる傾向にあります。
妊娠糖尿病には、妊娠前から糖尿病になっている「糖尿病合併妊娠」と妊娠中に初めて糖尿病が発症する「糖代謝異常」の2種類があります。いずれにしても血糖コントロールをしなければ様々な症状や胎児への健康被害が生じるため、早期治療が必要でしょう。
※参考資料
国立国際医療研究センター 糖尿病情報センター/妊娠と糖尿病
Accu-Chek /妊娠中の糖代謝異常と母体・胎児への影響
妊娠糖尿病の症状
妊娠糖尿病は自覚症状が乏しく、妊婦健診で初めて気づくケースがほとんどです。
一般的な糖尿病の症状は、以下の通りです。
- ・喉が渇く
- ・多飲・多尿
- ・体がだるい
- ・疲れがとれない
- ・ケガが治りにくい
糖尿病治療のカギは早期発見・早期治療です。これらの自覚症状があれば産婦人科医に相談しましょう。
また、胎盤から出るホルモンが影響しているため妊娠する以上、すべての妊婦に発症のリスクがあることは言うまでもありません。出産後はインスリンの働きを弱めていた胎盤がなくなるため、徐々に改善へ向かうでしょう。
【時期別】妊娠糖尿病の合併症やリスク
妊娠糖尿病は自覚症状が乏しい上に、時期により合併症やリスクが異なる厄介な病気です。
この章では以下の2つの時期別に見た妊娠糖尿病の合併症やリスクについて解説します。
- ・妊娠中のお母さんへの影響
- ・出産後のお母さんへの影響
時期により出現する合併症やリスクについて正しく理解して、適切な対処を行うようにしましょう。
妊娠中のお母さんへの影響
妊娠糖尿病を発症した妊娠中のお母さんへの影響は、以下の通りです。
妊娠糖尿病の症状は乏しい一方で出産に伴うリスクが高まるため、早期発見・早期治療を始めるに越したことはありません。特に早産・流産のように胎児の生命に関わるケースも報告されていることから、糖尿病の恐ろしさがわかるのではないでしょうか。
妊娠糖尿病の発症は珍しいことではありません。そのため「なぜ自分が糖尿病なんかなったのか…」という自責の念にかられる必要はないのです。産婦人科で発見されたら、あなたや胎児を守るためにも、早期に治療を始めましょう。
※参考資料
公益社団法人 日本産科婦人科学会/妊娠糖尿病
出産後のお母さんへの影響
妊娠糖尿病を発症したお母さんは、出産後に糖尿病を発症・継続する可能性が高いと言われています。
通常、分娩後に胎盤を除去するとインスリン拮抗ホルモンが分泌されなくなるため、妊娠糖尿病の症状は徐々に消失します。しかし中には妊娠糖尿病をきっかけに糖尿病を発症するケースもあるのです。
そこで妊娠糖尿病を発症した妊婦は、出産後の定期検診が必要になります。詳しい検診時期については、独立行政法人 国立成育医療研究センター 母性内科のパンフレットをご覧ください。
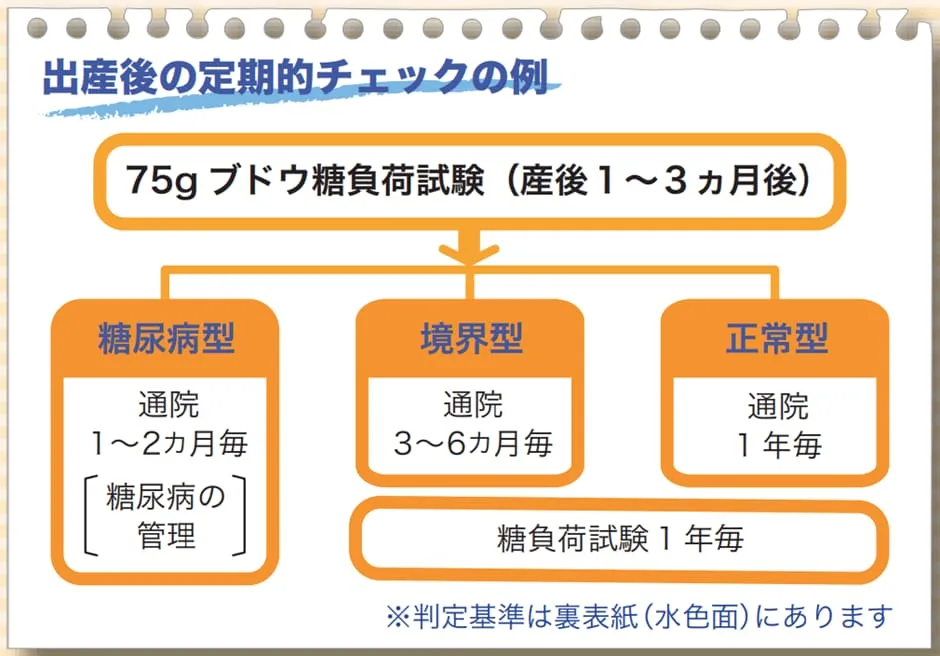
(独立行法人 国立成育医療研究センター 母性内科より画像引用)
出産後の糖尿病の発症リスクを考慮して、継続的に経過観察しなければいけないことを念頭に置いておきましょう。
※参考資料
独立行法人 国立成育医療研究センター 母性内科
妊娠糖尿病になりやすい方の7つの特徴
一般社団法人 日本内分泌学会のデータによると、妊婦全体のうち妊娠糖尿病を発症する妊婦は12.08%であることがわかります。
そして発症の原因の多くは本章でお伝えする5つであると言われています。
- 1.肥満体質や家族に糖尿病の人がいる
- 2.35歳以上で妊娠した
- 3.ストレスを感じやすい性格
- 4.羊水過多症と診断された
- 5.流産や早産・巨大児の出産経験がある
では、なぜ原因になるかを1つずつ解説します。
※参考資料:一般社団法人 日本内分泌学会のデータ
特徴①:肥満体質や家族に糖尿病の人がいる
糖尿病家系の方は妊娠糖尿病の発症率が高い傾向にあることがわかっています。
2型糖尿病(出産後に発症する後天性疾患)の発症は「遺伝因子」と「環境因子」が関係していると言われています。つまり、生活習慣により発症する以外にも親子から遺伝する可能性もあるということです。
また、肥満体質やそれに伴う食生活などが原因で発症するケースもあります。家族に糖尿病もしくは肥満家系であれば要注意です。これらの素因がありそうな方は、妊婦健診で産婦人科医に相談しておくことをおすすめします。
特徴②:35歳以上で妊娠した
年齢が上がるにつれて耐糖能やインスリンの分泌量が低下するため、特に35歳以上での妊娠は妊娠糖尿病の発症リスクが高いと考えられます。
耐糖能とは、血糖値が上がらないようにコントロールする生理学的な機能のことです。耐糖能が低下すると血糖コントロールが難しく、高血糖が続くことになります。また、食後に分泌されるインスリン(追加分泌)の量が減ることも原因の一つです。
その他にも基礎代謝の低下や食の欧米化で血糖値が上がりやすい食生活になっていることも原因として考えられます。
耐糖能は年齢とともに低下するため予防するのは難しい一方で、基礎代謝を上げたり、食生活の改善をしたりするのは今からすぐに始められるでしょう。
特徴③:ストレスを感じやすい性格
血糖値はストレスによっても上昇するため、ストレスを感じやすい性格の人は妊娠糖尿病を発症する可能性が高いと言えます。
人はストレスを感じると交感神経優位となりアドレナリンやグルカゴンの分泌、甲状腺ホルモンが活性化され血糖値が上昇します。また、過度なストレスは副腎から分泌されるコルチゾールの量が増えることも妊娠糖尿病を発症する原因の1つです。
ストレスを感じやすい人は血糖値が上昇しやすく、尿糖や多飲・多尿などの症状として現れます。
日毎からストレスに感じる内容や出来事をあきらかにして、ストレス源に遭遇しないように予防していくことも妊娠糖尿病の予防も大切なのです。
特徴④:羊水過多症と診断された
羊水過多症と診断された妊婦は妊娠糖尿病の可能性があります。
というのも、糖尿病の症状として多尿(おしっこの量が多い)が挙げられ、妊娠後期の羊水の大部分は胎児の尿だからです。
つまり、お母さんが妊娠糖尿病になっている、もしくは合併しそうな状況だと胎児の尿量も増加して羊水が多くなるということになります。
羊水過多になると以下のリスクが高まります。
- ・早期子宮収縮
- ・前期破水
- ・胎位異常または胎児死亡
- ・母体の呼吸障害
この他にも胎児からの液体成分の漏出により、無脳症や髄膜瘤などのリスクも高まると言われています。羊水過多と診断をされたらリスクを最小限にできるように、早期に治療を始めましょう。
※参考資料:公益社団法人 日本産婦人科医会
特徴⑤:流産や早産・巨大児の出産経験がある
第一子で流産や早産・巨大児の出産経験がある方は、妊娠糖尿病を発症する可能性があるため注意が必要です。
特に巨大児の出産率は、妊娠糖尿病の妊婦の方がそうではない妊婦に比べて1.44倍であるというデータもあります。巨大児は出産時に難産になることが多く、母体が命の危険に晒されるハイリスク出産になる可能性もあるのです。
※参考資料:国立研究開発法人 国立がん研究センター/横断的解析:巨大児出産歴と糖尿病有病率、糖尿病発症率の関連について
妊娠糖尿病の3つの治療方法!悪化の予防が大切

妊娠糖尿病と診断されたとしても適切な治療を継続的に行えば、母子への健康被害を予防できます。
そこで妊娠糖尿病の以下の3つの治療法について紹介します。
- ・食事療法
- ・運動療法
- ・薬物療法
あなた自身やお腹の赤ちゃんを合併症から守るためにも、妊娠糖尿病の正しい知識を学びましょう。
治療①:食事療法
妊娠糖尿病と診断された場合、最初に勧められるのは食事療法です。
薬物療法だと胎児へ薬が影響してしまう可能性を否定できる一方で、食事療法なら副作用なく始められるからです。また、糖尿病の主な原因は食事・運動習慣にあるため、まずはこれらを改善することが最優先事項になります。
食事療法では血糖コントロールをしつつ、お母さんの健康を維持・胎児の発育に必要な栄養素やエネルギーを摂取することが求められます。
適切なエネルギー摂取量については、国立がん研究センターの表が参考になるのでご覧ください。

また、食後の血糖値が高い傾向にある方は、分割食や間食を挟むなど1回量を減らして回数を増やすと空腹を避けつつ必要以上の食事をしなくて済みます。
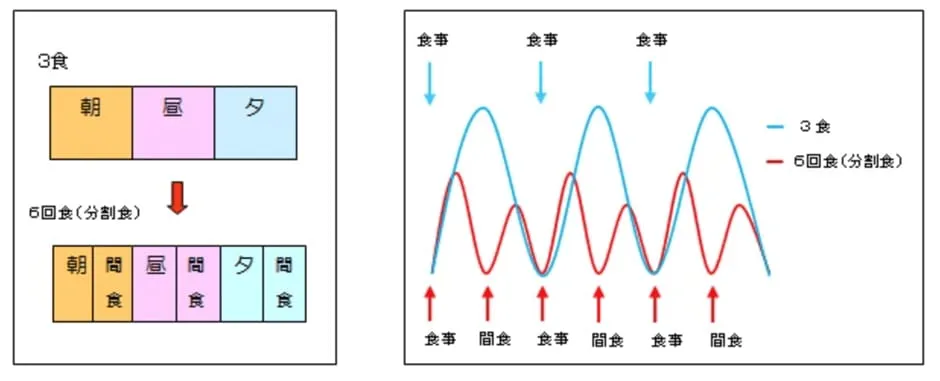
食事制限をするのではなく、食事方法を工夫して血糖値をコントロールできるようになりましょう。
※参考資料:国立研究開発法人 国立成育医療研究センター/妊娠と妊娠糖尿病
治療②:運動療法
生活習慣を改善するという観点から、運動療法も妊娠糖尿病の治療法の1つです。
運動療法を行うメリットは、以下の通りです。
- ・基礎代謝を上げて太りにくい体づくり
- ・体内でのインスリンの効果を高める
- ・筋力や持久力の向上
- ・肩こりや腰痛の予防
- ・気分転換やストレス発散
運動療法は非妊娠期の糖尿病においても重要な治療法の一つで、血糖値を上げにくい体づくりができます。ただし、妊婦が運動療法を始める場合は、胎児への影響も考えて必ず産婦人科医に相談してから始めましょう。
国立成育医療研究センターは、妊婦の運動について以下の注意点を挙げています。
具体的な運動療法として、食前後30分間を避けてウォーキングやヨガなど30分程度の有酸素運動が良いでしょう。怪我をしないためにも準備運動で体を慣らすことが大切です。
※引用資料:国立研究開発法人 国立成育医療研究センター/妊娠と妊娠糖尿病
治療③:薬物療法
食事・運動療法を始めても効果が見込めない場合、薬物療法が導入されるケースもあります。
妊娠糖尿病に対する薬物療法(血糖値を下げるインスリン投薬)は原則、皮下注射で行います。
非妊娠期であれば内服治療でも可能ですが、妊婦の場合は内服した薬の成分が胎盤を通じて胎児に届けられます。そのため、胎児への健康被害(低血糖など)を考慮して皮下注射による治療法が選択されるのです。
また妊婦と年齢が若い方が導入するため手技も問題なく行え、インスリン注射の方が確実投与で血糖コントロールの効果が高いことも理由の一つです。
インスリン注射をすると低血糖になるのが不安という方もいます。低血糖症状は人ぞれぞれですが、冷や汗や手の震え、動機などがあります。
対処法は(可能であれば)血糖測定をして低血糖(70mg/dl)であることを確認し、ブドウ糖(グルコースサプライを2個(約10グラム、約40カロリー)もしくは糖分約10gを摂取することです。
導入の際はインスリン注射の手技に加えて低血糖などのトラブルの対処法についても説明してもらえるので、ご安心ください。
※参考資料:国立研究開発法人 国立成育医療研究センター/妊娠と妊娠糖尿病
妊娠糖尿病の妊婦が出産後に注意すべきこと
妊娠糖尿病と診断された方は、出産後に以下の内容に注意しましょう。
- ・出産後も定期健診を受ける
- ・妊娠中同様に血糖値の評価をする
- ・低血糖症状の出現に注意する
妊娠糖尿病を発症した方は、産後早期(3〜6ヶ月)の検査で糖尿病になる確率は「5.4%」、全体で耐糖能異常症が「25%」、産後1年以内に糖尿病になる方は「2.6〜38%」、産後5〜16年で「17〜63%」というデータがあります。
つまり、妊娠糖尿病が原因で糖尿病や何らかの耐糖能異常症が発症するリスクが十分あるということです。
そこで、出産後も定期健診にて糖尿病の継続的なスクリーニング検査が必要になるでしょう。また、妊娠糖尿病を発症した人は、肥満やメタボリックシンドロームになる可能性も高いため、食生活や運動習慣が乱れないよう出産後も意識しておかなければいけません。
※参考資料:日本糖尿病・妊娠学会/糖尿病と妊娠に関するQ&A
妊娠糖尿病のQ&A
妊娠糖尿病と診断されて一通りの説明を受けたとしても、家に帰ると次々に疑問や不安が出てきます。
もっと聞いておけば良かったと後悔した方のために、この章では妊娠糖尿病に関するよくあるQ&Aを紹介します。
- Q1:出産後も治療継続が必要ですか?
- Q2:妊娠中の体重増加量の目安
- Q3:妊娠糖尿病と診断されても自然分娩ができますか?
- Q4:妊娠糖尿病は胎児にどのような影響を与えますか?
1人で悩んでいる方の不安の解消になれば幸いです。
Q1:出産後も治療継続が必要ですか?
治療継続になる場合もあります。
ただし、妊娠糖尿病と診断された方の多くは、出産後に血糖値が落ち着いてインスリン注射などの治療が不要になります。
出産後も糖尿病や耐糖能異常症について定期健診でスクリーニング検査をしてもらいましょう。また妊娠糖尿病になった方は、肥満やメタボリックシンドロームになる可能性が高いため、適度な食事・運動療法を継続することをおすすめします。
Q2:妊娠中の体重増加量の目安
妊娠中の体重増加の目安は、以下の通りです。
| 妊娠前のBMI | 妊娠中の体重増加 |
|---|---|
| 18.5〜25 | 7〜12kg |
| 25以上 | 4〜6kg |
| 18.5未満 | 9〜12kg |
ただし、妊娠中の状況により多少変わってくるため、産婦人科医の指示を守るようにしましょう。
※参考資料:日本糖尿病・妊娠学会/糖尿病と妊娠に関するQ&A
Q3:妊娠糖尿病と診断されても自然分娩ができますか?
妊娠糖尿病であっても基本的には自然分娩(経膣分娩)が可能です。
ただし、巨大児により産道の通過が難しい、糖尿病網膜症や腎症などの合併症の増悪が予測されるなどの可能性がある時に帝王切開に変更することもあります。
帝王切開はお母さんや胎児の命が危険に晒されるなど、出産によるリスクが高いと産婦人科医が判断した際に適応になります。
※参考資料:おおこうち内科クリニック/妊娠糖尿病Q&A
Q4:妊娠糖尿病は胎児にどのような影響を与えますか?
妊娠糖尿病による胎児への影響は、以下の通りです。
特に巨大児の肩甲難症は、母子の安全を考慮して帝王切開が選択されます。
また、将来的に胎児が以下の症状を合併する可能性があります。
- ・肥満
- ・メタボリックシンドローム
- ・糖尿病
出産時点で妊娠糖尿病の影響がない場合でも、これらの発症リスクは十分に考えられるのです。特に糖尿病は、腎症や網膜症など命に関わる合併症もあります。そのため、胎児を守るためにも妊娠糖尿病の早期発見・早期治療ができるようにしましょう。
※参考資料
公益社団法人 日本産科婦人科学会/妊娠糖尿病
国立国際医療研究センター 糖尿病情報センター/妊娠と糖尿病
まとめ: 妊娠糖尿病は早期発見・治療が鍵となる

以上、妊娠糖尿病の原因や症状、治療方法などについて詳しく解説しました。
重要なことを以下にまとめます。
妊娠糖尿病を発症後、血糖コントロールが不良だと母子への重篤な健康被害が生じることがわかっています。発症するリスクは誰にでもあります。大切なことは早期に発症したことに気づき、治療開始することです。
治療により適切に対処できれば、健康被害や出産後の糖尿病の発症を予防できます。また早産や流産、胎児死亡など出産自体ができない最悪の状況を回避できるでしょう。
この記事で解説した食事・運動療法なら今すぐ始められます。あなたや赤ちゃんの命を守るためにも、ご活用いただけると幸いです。