目次
凍結胚移植で障害児になる?
ダウン症リスクの真実を臨床遺伝専門医が解説
📍 クイックナビゲーション
Q. 凍結胚移植だとダウン症や障害児のリスクは上がりますか?
A. いいえ、凍結胚移植で染色体異常(ダウン症など)のリスクが上がることはありません。
むしろ「ヘルシー・サバイバー効果」により、凍結・融解に耐えた強い胚のみが移植されるため、先天異常リスクは新鮮胚移植より低いという研究報告もあります。ただし、母体の妊娠高血圧症候群や巨大児のリスクには注意が必要です。
-
➤
染色体異常リスク → 凍結胚移植でダウン症リスクは上昇しない(母体年齢が主因) -
➤
ヘルシー・サバイバー効果 → 凍結・融解に耐えた強い胚のみが移植される -
➤
母体リスク → 妊娠高血圧症候群・巨大児のリスクは新鮮胚より高い傾向 -
➤
PGT-A後もNIPT必要 → PGT-Aは100%ではないため、NIPTでダブルチェックを推奨 -
➤
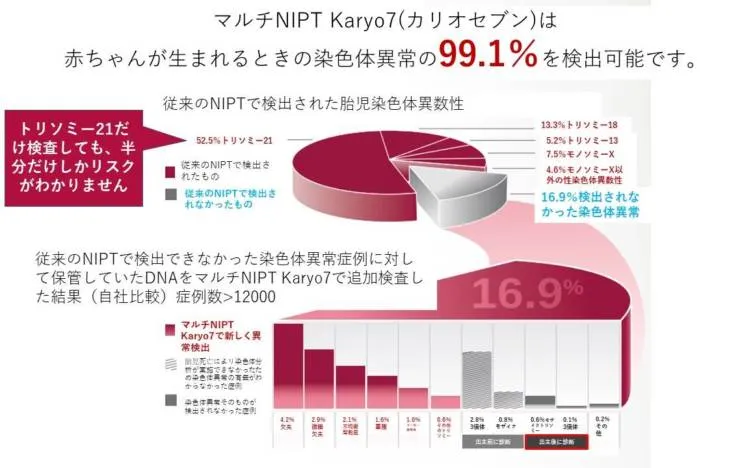
体外受精後こそNIPT → NIPTで妊娠10週から高精度(検出率99%以上)で検査可能
1. 凍結胚移植で障害児になる?結論から
【結論】 凍結胚移植だからといって、ダウン症などの染色体異常リスクが上がることはありません。染色体異常の主な原因は「母体(卵子)の年齢」であり、胚を凍結するかどうかは関係しないのです。
「体外受精で凍結胚移植を勧められたけど、障害のある子が生まれやすいの?」「凍結すると赤ちゃんに影響があるのでは?」そんな不安を抱えてこのページをご覧になっている方も多いのではないでしょうか。
その心配は自然なことです。大切な赤ちゃんのことですから、少しでもリスクを減らしたいと思うのは当然のことです。でも、ご安心ください。医学的なエビデンスは「凍結胚移植で障害児リスクが上がる」ということを示していません。
-
•
染色体異常(ダウン症など):凍結胚移植で上昇しない(母体年齢が主因)
-
•
先天異常全体:むしろ新鮮胚移植より低いという研究報告あり
-
•
出生体重:凍結胚移植児は新鮮胚移植児よりやや重い傾向
-
•
注意すべき点:妊娠高血圧症候群・巨大児のリスクは凍結胚で高い傾向
💡 用語解説:染色体異常とは?
染色体異常とは、通常46本ある染色体の数や構造に変化が生じた状態です。代表的なものにダウン症候群(21トリソミー)、18トリソミー、13トリソミーがあります。染色体異常の発生は主に卵子・精子が作られる過程で起こるため、胚を凍結するかどうかとは関係ありません。
2. 凍結胚移植と新鮮胚移植の違い
【結論】 凍結胚移植と新鮮胚移植では、染色体異常のリスクに差はありません。むしろ凍結胚移植には「ヘルシー・サバイバー効果」や「子宮内膜の準備が整う」などのメリットがあります。
体外受精では、「採卵した周期にそのまま移植する新鮮胚移植」と、「胚を一度凍結保存してから別の周期に移植する凍結胚移植」の2つの方法があります。
凍結胚移植と新鮮胚移植の比較
| 項目 | 新鮮胚移植 | 凍結胚移植 |
|---|---|---|
| 移植時期 | 採卵から3〜5日後 | 採卵の翌周期以降 |
| 子宮内膜の状態 | ホルモン刺激の影響あり | 自然な状態で準備可能 |
| 染色体異常リスク | 母体年齢に依存 | 母体年齢に依存(同等) |
| 先天異常リスク | やや高い傾向 | やや低い傾向 |
| 出生体重 | やや軽い傾向 | やや重い傾向 |
| 妊娠高血圧症候群 | 低い | やや高い傾向 |
| OHSS(卵巣過剰刺激症候群) | リスクあり | 回避できる |
💡 用語解説:OHSS(卵巣過剰刺激症候群)とは?
排卵誘発剤の使用により卵巣が過剰に反応し、卵巣が腫れたり、お腹や胸に水がたまったりする状態です。重症化すると入院が必要になることも。凍結胚移植では採卵周期と移植周期を分けるため、OHSSのリスクを大幅に減らせます。
3. ヘルシー・サバイバー効果とは
【結論】 ヘルシー・サバイバー効果とは、凍結・融解という過酷なプロセスに耐えた「強い胚」だけが移植されるという現象です。これにより、凍結胚移植では先天異常のリスクがむしろ低くなる可能性が示唆されています。
「凍結するとダメージを受けるのでは?」と心配される方もいらっしゃいますが、実は逆の考え方もできます。
-
①
凍結・融解は「自然淘汰」のプロセス
弱い胚は凍結・融解の過程で生存できず、結果として強い胚だけが残る -
②
細胞の修復能力が高い胚が選択される
凍結・融解のストレスに耐えられる胚は、細胞の回復力が高いと考えられる -
③
研究データが裏付け
複数の大規模研究で、凍結胚移植児の先天異常率は新鮮胚移植児と同等かやや低いと報告 -
④
染色体異常には影響しない
染色体異常は卵子・精子形成時にすでに決まっているため、凍結の影響を受けない

🩺 院長コラム【凍結胚移植への不安にお答えします】
「凍結すると胚にダメージがあるのでは?」というご質問をよくいただきます。実は、現代のガラス化法(急速凍結法)は非常に優れた技術で、胚の生存率は95%以上に達しています。
むしろ私が注目しているのは「ヘルシー・サバイバー効果」です。凍結・融解という厳しいプロセスを乗り越えた胚は、いわば「選ばれた胚」。自然妊娠でも、受精卵の多くは着床前に自然淘汰されます。凍結・融解は、この自然のスクリーニングを人工的に行っているとも考えられるのです。
ただし、これは染色体異常を防ぐものではありません。染色体の数や構造は、卵子と精子が出会う前にすでに決まっています。だからこそ、体外受精後こそNIPTによる確認が重要なのです。
4. 凍結胚移植特有のリスク(母体側)
【結論】 凍結胚移植では胎児の染色体異常リスクは上がりませんが、母体の妊娠高血圧症候群や巨大児のリスクがやや高くなる傾向があります。これは黄体からの自然なホルモン分泌がないことが原因と考えられています。
凍結胚移植のメリットを理解した上で、知っておくべきリスクについてもお伝えします。正しい知識を持つことで、適切な妊婦健診と管理につなげることができます。
⚠️ 妊娠高血圧症候群
- •
凍結胚移植で約1.3〜2倍のリスク上昇
- •
黄体ホルモン不足が原因の一つ
- •
定期的な血圧測定が重要
⚠️ 巨大児(4,000g以上)
- •
凍結胚移植で約1.5倍のリスク上昇
- •
エピジェネティクスの変化が関与
- •
適切な体重管理が必要
💡 用語解説:エピジェネティクスとは?
DNA配列は変わらないのに、遺伝子の「働き方」が変わる現象です。環境要因(ホルモン環境など)によって遺伝子のスイッチが切り替わり、胎児の成長パターンに影響を与えることがあります。凍結胚移植では、子宮内のホルモン環境が自然妊娠とは異なるため、エピジェネティクスの変化が起こりやすいと考えられています。
なぜ凍結胚移植で母体リスクが高くなるのか
新鮮胚移植では、排卵後に形成される黄体から自然にホルモン(プロゲステロンなど)が分泌されます。一方、凍結胚移植(特にホルモン補充周期)では、黄体が形成されないため自然なホルモン分泌がありません。
💡 黄体欠如の影響
黄体からは、プロゲステロン以外にも血管新生因子やリラキシンなどの物質が分泌されています。これらは胎盤の血管形成や血圧調節に関わっており、黄体がないとこれらの作用が弱くなる可能性があります。これが妊娠高血圧症候群のリスク上昇につながると考えられています。
体外受精後の妊娠管理が気になりませんか?
凍結胚移植後のリスク管理も含め、
臨床遺伝専門医と直接お話しすることで正確な情報と安心を得られます。
※オンライン診療も対応可能です
5. PGT-Aを受けていてもNIPTが必要な理由
【結論】 PGT-A(着床前遺伝学的検査)で「正常」と判定された胚でも、染色体異常児が生まれる可能性はゼロではありません。PGT-Aには技術的な限界があるため、妊娠後のNIPTによるダブルチェックをお勧めします。
「PGT-Aで正常胚を選んで移植したから大丈夫」と思われている方も多いでしょう。確かにPGT-Aは優れた技術ですが、100%の精度ではないことを知っておいてください。
💡 用語解説:PGT-A(着床前遺伝学的検査)とは?
体外受精で得られた胚盤胞から数個の細胞を採取し、染色体の数の異常(トリソミーやモノソミー)を調べる検査です。正常な染色体を持つ胚を選んで移植することで、流産率の低下や妊娠率の向上が期待できます。ただし、検査するのは胎盤になる部分の細胞であり、赤ちゃん本体の細胞ではありません。
PGT-Aの限界と偽陰性のリスク
| 限界・リスク | 内容 | NIPTで対応可能か |
|---|---|---|
| 胎盤モザイク(CPM) | 検査した細胞と赤ちゃん本体の染色体が異なる | ○ 対応可能 |
| 技術的エラー | 採取した細胞数が少ない、DNA増幅の問題 | ○ 対応可能 |
| 低頻度モザイク | 異常細胞の割合が低く検出困難 | ○ 対応可能 |
| 検出限界以下の異常 | 微細欠失・重複など | ○ COATE法で対応 |
| デノボ変異(新生突然変異) | PGT-Aでは検出対象外 | ○ ダイヤモンドプランで対応 |
-
✓
PGT-Aの偽陰性率は約1〜2%と報告されている
-
✓
NIPTは胎児由来のDNAを直接検査するため、より正確
-
✓
ダブルチェックにより、見逃しリスクを最小化できる
-
✓
採血のみで検査可能、胎児へのリスクなし
⚠️ 重要なお知らせ:出生前診断は基本的に、自立して生活することに支障が出るレベルの重篤な疾患のみが対象となります。軽微な遺伝的変異や、生活に大きな影響を与えない状態は、一般的に出生前診断の対象外です。検査の適応についてご不明な点がございましたら、臨床遺伝専門医にご相談ください。
6. 体外受精後こそNIPTを受けるべき理由
【結論】 体外受精で妊娠された方は、母体年齢が高い傾向にあり、染色体異常のリスクも相対的に高くなります。NIPTは採血のみで高精度な検査が可能であり、体外受精後の妊娠こそ積極的に受けていただきたい検査です。
体外受精を経て妊娠された方には、様々な思いがあることでしょう。長い治療を乗り越えてようやく授かった命だからこそ、できる限りの準備をしておきたいと思うのは自然なことです。
-
✓
母体年齢が高い傾向:体外受精を受ける方の平均年齢は高く、染色体異常リスクも相対的に上昇
-
✓
貴重な妊娠:長い治療期間を経た妊娠だからこそ、できる限りの情報を得ておきたい
-
✓
非侵襲的検査:採血のみで胎児へのリスクなく検査可能
-
✓
早期検査:妊娠10週から検査可能(当院では6週から対応)
-
✓
高精度:ダウン症の検出率99%以上
母体年齢と染色体異常リスク
| 母体年齢 | ダウン症の確率 | 全染色体異常の確率 |
|---|---|---|
| 25歳 | 約1/1,250 | 約1/476 |
| 30歳 | 約1/952 | 約1/385 |
| 35歳 | 約1/385 | 約1/192 |
| 38歳 | 約1/175 | 約1/105 |
| 40歳 | 約1/106 | 約1/66 |
| 42歳 | 約1/64 | 約1/39 |
(父親由来の遺伝子変異が子へ伝わるイメージ)
父親の年齢も重要:デノボ変異のリスク
染色体の数の異常(トリソミーなど)は主に母体年齢と関係しますが、デノボ変異(新生突然変異)は父親の年齢と関係します。体外受精を受けるカップルは、パートナーの年齢も高い傾向にあるため、デノボ変異のリスクも考慮する必要があります。
💡 用語解説:デノボ変異(新生突然変異)とは?
両親には見られない、新しく生じた遺伝子変異のことです。父親の精子形成時に起こることが多く、父親の年齢が上がるほどリスクが高くなります。当院のダイヤモンドプランでは、56遺伝子のデノボ変異(症候性自閉症の原因を含む)を検査可能です。

🩺 院長コラム【体外受精後のNIPTで「安心」を】
体外受精で妊娠された方から「PGT-Aで正常胚を移植したのに、NIPTも必要ですか?」というご質問をよくいただきます。答えは「はい、お勧めします」です。
PGT-Aは胚盤胞の外側(将来の胎盤になる部分)から採取した細胞を検査するものです。一方、NIPTは胎児由来のDNAを直接検査します。検査対象が異なるため、両方を受けることで「ダブルチェック」となり、見逃しのリスクを最小限にできます。
特に当院のダイヤモンドプランでは、PGT-Aでは検出できない微細欠失や56遺伝子のデノボ変異も検査可能です。長い治療を乗り越えて授かった大切な命だからこそ、できる限りの準備をしていただきたいのです。
7. ミネルバクリニックのサポート体制
ミネルバクリニックでは、臨床遺伝専門医の専門性を活かした診療体制を整えています。体外受精後の妊娠管理から、NIPTの実施、万が一の陽性時のフォローまで、一貫してサポートいたします。
🔬 高精度なNIPT技術
スーパーNIPT(偽陰性ゼロ)とCOATE法(微細欠失・56遺伝子の陽性的中率>99.9%)を採用。米国4大遺伝子検査会社が検査を担当しています。
🏥 院内で確定検査まで対応
2025年6月より産婦人科を併設し、羊水検査・絨毛検査も院内で実施可能に。転院の必要がなく、心理的負担を軽減できます。
👩⚕️ 臨床遺伝専門医が常駐
臨床遺伝専門医が検査前後の遺伝カウンセリングを担当。結果の説明から今後の選択肢まで、専門家が寄り添います。検査費用には遺伝カウンセリング料金(33,000円相当)が含まれており、陽性時は何度でもカウンセリングを受けられます。
💰 互助会で費用面も安心
互助会(8,000円)に加入いただくと、陽性時の確定検査(羊水検査)費用を全額カバー。上限なしで安心です。
検査プランの比較
| プラン | 検査内容 | 特徴 |
|---|---|---|
| スーパーNIPT (ライト/スタンダード) |
13/18/21トリソミー 性染色体異数性 |
偽陰性ゼロの実績 |
| NEWプレミアムプラン (COATE法) |
6種トリソミー 4種性染色体異数性 12領域微細欠失 |
微細欠失の陽性的中率>99.9% |
| ダイヤモンドプラン (COATE法) |
NEWプレミアム内容 +56遺伝子のデノボ変異 |
ダウン症・ヌーナン症候群・ディジョージ症候群をすべて網羅 |
💡 トリプルリスクヘッジとは
当院では金銭的・時間的・心理的の3つのリスクに対応しています。
金銭的:互助会で羊水検査費用を全額カバー(上限なし)
時間的:院内で確定検査まで対応、結果は多くの内容で3日以内
心理的:転院不要、臨床遺伝専門医による継続的サポート
NIPT施設選びで失敗しないために
体外受精を経て妊娠された方は、不妊治療クリニックでの経験から「医療機関選び」の重要性をよくご存知のことと思います。NIPTも同様に、どの施設で受けるかが非常に重要です。
-
□
臨床遺伝専門医が在籍しているか:結果の解釈や今後の選択肢について専門的な説明が受けられる
-
□
陽性時のフォロー体制があるか:確定検査への対応、継続的なカウンセリング
-
□
検査会社の実績と精度:どの検査会社を使用しているか、精度データが公開されているか
-
□
費用の透明性:遺伝カウンセリング料金が含まれているか、追加費用の有無
当院では、NIPTを受けた方へのサポート体制を整えていますが、他院で陽性となった方のご相談も可能です。ただし、当院で検査を受けられた方を優先してサポートさせていただきますので、ご了承ください。
よくある質問(FAQ)
🏥 一人で悩まないでください
体外受精後の妊娠について心配なこと、NIPTを受けるかどうか迷っていること、
どんなことでもお気軽にご相談ください。
臨床遺伝専門医があなたとご家族に寄り添います。
参考文献
- [1] Maheshwari A, et al. Is frozen embryo transfer better for mothers and babies? Can cumulative meta-analysis provide a definitive answer? Hum Reprod Update. 2018;24(1):35-58. [PubMed]
- [2] Wennerholm UB, et al. Perinatal outcomes of children born after frozen-thawed embryo transfer: a Nordic cohort study from the CoNARTaS group. Hum Reprod. 2013;28(9):2545-2553. [PubMed]
- [3] Zhao J, et al. Birth defects in children conceived by in vitro fertilization and intracytoplasmic sperm injection: a meta-analysis. Fertil Steril. 2020;114(4):782-796. [PubMed]
- [4] Ginström Ernstad E, et al. Neonatal and maternal outcome after frozen embryo transfer: increased risks in programmed cycles. Am J Obstet Gynecol. 2019;221(2):126.e1-126.e18. [PubMed]
- [5] Korosec S, et al. Independent predictors of time-to-live birth in women treated for unexplained infertility. Reprod Biomed Online. 2017;35(4):470-476. [PubMed]
- [6] Practice Committee of the American Society for Reproductive Medicine. The role of preimplantation genetic testing for aneuploidy (PGT-A): a committee opinion. Fertil Steril. 2024;121(3):351-357. [ASRM]
- [7] Munné S, et al. Clinical outcomes after the transfer of blastocysts characterized as mosaic by high resolution Next Generation Sequencing. Fertil Steril. 2017;107(3):e3. [PubMed]
- [8] Gil MM, et al. Analysis of cell-free DNA in maternal blood in screening for fetal aneuploidies: updated meta-analysis. Ultrasound Obstet Gynecol. 2017;50(3):302-314. [PubMed]
- [9] Hook EB. Rates of chromosome abnormalities at different maternal ages. Obstet Gynecol. 1981;58(3):282-285. [PubMed]
- [10] Kong A, et al. Rate of de novo mutations and the importance of father’s age to disease risk. Nature. 2012;488(7412):471-475. [PubMed]
- [11] International Society for Prenatal Diagnosis (ISPD). Position Statement on PGT-A. [ISPD]
- [12] American College of Obstetricians and Gynecologists (ACOG). Practice Bulletin No. 226: Screening for Fetal Chromosomal Abnormalities. Obstet Gynecol. 2020;136(4):e48-e69. [ACOG]