目次
子宮外妊娠とは子宮内膜以外で受精卵が着床する妊娠のことです。そして、気づかずに妊娠継続をしていると、急激な腹痛や命の危険に晒されることもあります。
そして妊活をする以上、誰しも子宮外妊娠になる可能性は十分あります。
そこでこの記事では、子宮外妊娠について以下の内容を解説します。
- ・症状やリスク
- ・検査や診断治療
妊娠が疑われ、下腹部に違和感や痛みを感じている方は、最後まで読むことで受診の必要性について考えられるようになります。
ぜひ最後までご覧ください。
子宮外妊娠(異所性妊娠)とは?
子宮外妊娠とは、受精卵が子宮内膜以外で着床する妊娠のことです。別名「異所性妊娠」と言われ、正常な場所で着床(正常妊娠)できていないことが呼び名からも分かります。
子宮外妊娠になる場所は、以下の通りです。
- ・卵管
- ・卵巣
- ・子宮頸管
- ・腹腔
- ・帝王切開創部の筋層内
また、それぞれの部位に妊娠する確率は、以下の通りです。
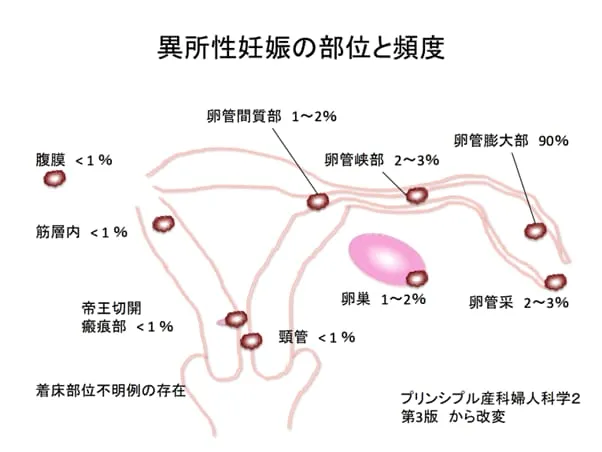
(公益社団法人 日本産科婦人科学会/異所性妊娠より画像引用)
子宮外妊娠の約95%が「卵管妊娠」です。卵管でも妊娠が成立しているため、妊娠検査薬で陽性となり、妊婦健診まで子宮外妊娠と気づかないケースも少なくありません。
では、次に子宮外妊娠の「原因」「いつわかるのか」「喫煙習慣の関係」について見ていきましょう。
※参考資料:公益社団法人 日本産科婦人科学会/異所性妊娠
子宮外妊娠の原因
子宮外妊娠の原因は、以下の通りです。
- ・卵管の炎症による癒着・狭窄
- ・卵巣・卵管・子宮内膜の手術
- ・子宮外妊娠の処置後(子宮外妊娠の経験がある)
- ・帝王切開後
- ・不妊治療(体外受精による胚移植)
- ・喫煙習慣
- ・高齢妊娠…etc
卵管や卵巣などの炎症は性感染症や手術が原因で起こります。炎症による癒着や狭窄があると、受精卵は子宮内膜に着床できません。
特に性感染症は厄介で、妊娠前に気づくのが難しい傾向にあります。その理由として、例えば女性のクラミジア感染症は自覚症状が乏しいからです。
また、帝王切開や卵管形成術などの手術をする以上、癒着や炎症のリスクが伴います。そのため、術後は確実な経過観察を行うとともに、担当医に「妊娠ができるか」の相談ができると良いですね。
子宮外妊娠いつわかるのか
子宮外妊娠と分かる時期は、妊娠5〜6週目です。
正常妊娠なら妊娠5〜6週になると、子宮内に胎嚢(着床後に赤ちゃんや胎盤を包む幕のこと)が確認できるからです。つまり、子宮外妊娠だと妊娠5〜6週になっても子宮内に胎嚢が確認できません。
ただし、子宮外といっても着床して妊娠が成立していることから、つわりや下腹部痛などの妊娠初期症状を感じることもあります。また、hCGホルモン(ヒト絨毛生ゴナドトロピン)が分泌されることから、子宮外妊娠4週目以降は妊娠検査薬で陽性になります。
このことから妊娠超初期で子宮外妊娠に気が付くのは、非常に難しいでしょう。そのため、妊娠初期に少しでも違和感を感じたなら、産婦人科へ早めの受診をおすすめします。
子宮外妊娠と喫煙習慣の関係
子宮外妊娠になりやすい人の特徴として、喫煙習慣があげられます。
そして、喫煙習慣は妊娠前から予防できるため、子宮外妊娠のリスクを少しでも下げたいとお考えなら、今日から禁煙・減煙することをおすすめします。
非喫煙者に比べて、喫煙者の子宮外妊娠が発症する確率は、1日1〜5本の喫煙で「約1.6倍」、1日20本以上で「約3.5倍」とも言われています。喫煙は血管収縮を引き起こし、卵巣や卵管の機能低下(受精卵を運ぶ力が弱くなる)の原因になるからです。
また女性だけでなく、男性の喫煙習慣も子宮外妊娠に影響します。というのも、タバコに含まれるニコチンは精子の運動率を低下させるため、子宮内膜に到達するための体力のない受精卵になってしまう可能性があるからです。
このように男女ともに喫煙習慣は子宮外妊娠の確率を高める危険因子であるため、夫婦で禁煙することが望ましいでしょう。
※参考資料:厚生労働省 e-ヘルスネット/喫煙による健康影響
子宮外妊娠の疑いがある症状とリスク

子宮外妊娠の特有の症状は少なく、気づきにくいことが難点です。しかし、気づかずに妊娠継続をしているとあなたの命が危険に晒されるため、早めに気づいて対処することが求められます。
そこでこの章では、子宮外妊娠の症状やリスクについて詳しく解説します。
子宮外妊娠の疑いがある症状|いつから痛みを感じる?
子宮外妊娠は自覚症状に乏しいことが特徴です。
正常妊娠と同じように場所は違っても妊娠が成立していることに変わりはないからです。
そのため、つわりや下腹部痛などの妊娠初期症状を感じることも少なくありません。また、不正性器出血を月経(生理)の出血と勘違いしてしまうケースもあります。
子宮外妊娠が発覚するケースは、以下の2つです。
- ・妊婦健診のエコー検査
- ・非常に強い腹痛などの自覚症状
妊娠検査薬で陽性がでると、妊娠5〜6週目に産婦人科を受診する運びになります。その際、エコー検査で子宮内に胎嚢があることや胎児心拍を確認します。子宮外妊娠であれば妊娠反応があるにも関わらず、子宮内でこれらが確認できません。
また妊娠自体に気づいておらず、子宮外妊娠を継続してしまうと、卵管流産や卵管破裂を起こして、強い腹痛が現れることもあります。下腹部に違和感や重だるい痛み、激痛を感じた際はすぐに産婦人科を受診しましょう。
子宮外妊娠のリスク|放っておいたら危険
子宮外妊娠を放っておくと最悪の場合、大量出血によるショック状態に陥る可能性があります。
なぜなら、受精卵は正常妊娠と同じように成熟して、徐々に大きくなるからです。
卵管はとても細い管であり、成熟した受精卵が圧迫することで卵管破裂を起こすリスクがあります。大量出血を伴う卵管破裂は、ショック状態を引き起こし、命の危険もあるでしょう。
また、卵管破裂による腹膜炎が起こり、急性腹症(急激にお腹が痛くなること)になります。腹膜炎になると緊急手術が必要であり、手術による痛みや合併症、長期間の入院生活を余儀なくされます。
これらの理由から、子宮外妊娠は早めに気づき対処することが重要なのです。
子宮外妊娠の診断で行う3つの検査
子宮外妊娠の診断には、以下の3つの検査が行われます。
- 検査①:妊娠検査
- 検査②:hCG検査
- 検査③:エコー検査(超音波検査)
どんな検査をされるのか不安に感じている方がいれば、この章で検査のイメージを持ち、安心して受診できるようになりましょう。
では、詳しく解説します。
検査①:hCG検査
hCG検査とは、血液検査または尿検査でhCGホルモン(ヒト絨毛生ゴナドトロピン)の分泌を確認する検査です。
hCGホルモンは妊娠が成立すると赤ちゃんから分泌されるホルモンで、妊娠5〜6週目にピークを迎えます。正常妊娠もしくは子宮外妊娠であっても着床した以上、妊娠が成立しているため、hCGホルモンが分泌されます。
つまり、血液もしくは尿検査でhCGホルモンの分泌を確認できれば、着床したことが確定するのです。ただし子宮外妊娠以外にも、すでに流産している場合もhCGホルモンが分泌されることがあるため、安心できません。
検査②:エコー検査(超音波検査)
エコー検査(超音波検査)とは、超音波で赤ちゃんや生殖器の形を見る検査のことです。一般的には、妊娠4〜5週目に胎嚢が、妊娠5〜6週目に胎児心拍が確認できます。
子宮外妊娠の診断では、受精卵の着床場所が正常であるかを確認します。正常妊娠なら子宮内膜で胎嚢が確認できるはずですが、子宮外妊娠だと卵巣や卵管・子宮頸管などで胎嚢が成熟しています。
検査方法は、お腹に潤滑油を塗って超音波プローブ(超音波の出る機械)を当てて観察します。針を刺すなどの痛みを伴う処置はありませんので、ご安心ください。検査時間も5〜10分程度であるため、身体的な負担も少ないでしょう。
検査③:触診・内診
妊娠6〜7週目になり、hCGホルモンが分泌されているにも関わらず子宮内膜に胎嚢が認められないなら、触診・内診が行われます。
子宮外妊娠なら触診にて着床部位に圧痛を感じる場合があり、診断の重要な手がかりになります。また、圧痛場所を探ることで着床部位の特定に役立てることも可能です。
触診や内診は、女性器に直接指を入れて行うため、精神的な苦痛や羞恥心が伴います。これらに十分配慮した上で検査は行われますが、不安が強いなら事前に医師に相談しておくことをおすすめします。
子宮外妊娠の3つの治療

子宮外妊娠により胎児が成長し続けていなければ、基本的には自然排出(自然治癒)になります。中には子宮外妊娠になっていたことすら気づかず終わっているケースもあります。
また、妊娠が継続していたとしても早期発見・早期治療ができれば、母親の死亡率や命が危険に晒される確率は格段に下がるでしょう。
そこでこの章では、子宮外妊娠の以下の3つの治療法について詳しく解説します。
- 治療①:待機療法
- 治療②:手術療法:外科的切除(手術による治療)
- 治療③:薬物療法:メトトレキサート(MTX療法)
あなたに必要な治療が行われているか確認するためにも、参考にしていただけると幸いです。
治療①:待機療法
症状が落ち着いているなら待機療法になります。
具体的には、以下の状況であれば症状が落ち着いていると判断されます。
- ・妊娠初期・子宮外妊娠による症状の自覚がない
- ・hCGホルモンの分泌量が1000IU/ml以下
- ・胎児心拍が確認できない
上記の場合、胎児が成長できず流産している可能性もあります。妊娠超初期の流産なら胎嚢は消失するため、特別な処置がいりません。
ただし、症状が安定しているからと言って子宮外妊娠のリスクがゼロになった訳ではありません。胎嚢の部位が確認できていないことも稀にあるため、かかりつけ医で定期的に観察してもらうことが必要でしょう。
治療②:手術療法:外科的切除
卵管やその他妊娠部位の破裂のリスクが高く、緊急を要する場合、外科的切除術が行われます。
通常、体への負担や術後回復を考慮して腹腔鏡下手術が行われます。しかし、生殖器の手術の既往やその他癒着・炎症などが強く疑われるなら、開腹手術になります。焼却または超音波メスによる卵管切開術や胎芽の除去術になるでしょう。
また、すでに卵管破裂をしているなら卵管切開術が行われます。手術後も妊娠を望むのであれば、あなたの状態に合わせて卵管温存術も検討されます。
ただし、卵管破裂をした部位や程度により温存できないこともあるため、命と卵管の温存を天秤にかけて、手術方法が選択されるでしょう。
治療③:薬物療法:メトトレキサート(MTX療法)
メトトレキサート(MTX療法)という薬物療法で治療をする場合があります。
抗リウマチ薬であるメトトレキサートを筋肉もしくは局所(腹腔鏡下)に注射することで、人工的に妊娠を中断させます。
従来であれば外科的治療により卵管や子宮頸管の切除術で、妊娠率の低下・喪失となるケースは少なくありませんでした。
一方でMTX療法なら手術療法よりも治療が長期化することや、骨髄抑制などの副作用が強いデメリットはあるものの、卵管の温存ができるメリットがあります。つまり、卵管を温存することで次回以降の妊娠もできるということです。
子宮外妊娠の状況や症状の程度などを見て、医師と相談の上、あなたに最適な治療を選べるようになると良いですね。
※参考資料
公益社団法人 日本産婦人科医会/異所性妊娠
聖隷三方原病院産婦人科 望月修 他4名/未破裂卵管妊娠 に対するMTX療 法の
治療成績 P106
医療用医薬品/メトトレキセート
子宮外妊娠になった人でも自然妊娠はできる?

今回、子宮外妊娠になったとしても次回以降は自然妊娠で赤ちゃんを出産できます。ただし、今回の妊娠は継続不可能であるため、諦めなければいけません。
また、今回子宮外妊娠になった原因を取り除いていないと、再発する可能性は十分考えられます。再発リスクは「約10%程度」と言われており、決して低くはありません。
そのため、妊活を始める前にかかりつけ医に相談して、卵管造影検査や触診など子宮外妊娠のリスクについて評価してもらうことをおすすめします。
また、卵管切除術を行った方でも体外受精による妊娠も考えられるため、最後まで妊娠を諦めず挑戦できることも知っておきましょう。
子宮外妊娠に関するよくある3つの質問
この章では、子宮外妊娠に関するよくある以下の3つの質問にお答えします。
- 質問①:子宮外妊娠でも出産できますか?
- 質問②:妊娠検査薬で陽性が出ても子宮外妊娠の可能性はあるか?
- 質問③:子宮外妊娠の予防方法はありますか?
では、1つずつ解説します。
質問①:子宮外妊娠でも出産できますか?
残念ですが、子宮外妊娠なら妊娠継続はできません。
胎児が成熟できる環境がないこと、卵管破裂などお母さんが命の危険に晒されるリスクが高くなることから、妊娠継続は現状考えられません。
ただし、次回以降であれば、自然妊娠(正常妊娠)・出産することもできます。
そのためにもまずは、今回子宮外妊娠になった原因の取り除き、次回以降の妊娠を万全の状態で迎えられるように、医師と相談しておくことが大切です。
質問②:妊娠検査薬で陽性が出ても子宮外妊娠の可能性はあるか?
妊娠検査薬で陽性でも子宮外妊娠の可能性は十分あります。
というのも、妊娠検査薬が検知するのは妊娠後に分泌されるhCGホルモン(ヒト絨毛生ゴナドトロピン)だからです。そして、正常妊娠(子宮内膜で着床する)・子宮外妊娠であっても着床して妊娠成立したことに変わりがないからです。
そのため、妊娠を疑った方は必ず産婦人科を受診して、子宮外妊娠についての確認をしてもらいましょう。
子宮外妊娠の診断ができるのは、妊娠5〜7週目以降であり、エコー検査で「胎嚢の場所」や「胎児心拍」が確認できるようになっているからです。妊娠週数が不明なら、子宮外妊娠のリスクも考慮して、早めの受診をしておいて損はないでしょう。
質問③:子宮外妊娠の予防方法はありますか?
子宮外妊娠の予防法は、原因によって異なります。
例えば、性感染症による卵管や子宮頸管の炎症・狭窄・癒着なら抗生物質の投与にて治療できます。喫煙習慣が原因なら受動喫煙も含めて夫婦で禁煙が必要になるでしょう。
この他にも、高齢妊娠は子宮外妊娠の発生率を高めることが分かっているため、計画的かつ早めの妊活をすることが求められます。
いずれにしても、子宮外妊娠になる原因は個々で違うため、まずは産婦人科医に相談して原因の特定をしてもらう必要がありそうです。
まとめ: 子宮外妊娠を疑ったらすぐに受診が必要

以上、子宮外妊娠に関する基礎知識について詳しく解説しました。
子宮外妊娠とは、卵管や卵巣、子宮頸管など子宮内膜以外の部分で受精卵が着床・成熟する妊娠のことです。別名「異所性妊娠」とも呼ばれ、自覚症状に乏しいため早期発見が難しいのが特徴です。
しかし、気づかずに妊娠継続をすると、卵管破裂による命の危険に晒されたり、卵管切除術により次回以降の妊娠率の低下・喪失を招いたりするリスクもありましたね。
そのため、妊娠検査薬で陽性反応があれば、迷わず産婦人科を受診しましょう。早期発見・早期治療が、あなた自身の体や今後の妊娠の可能性を守ることに繋がります。
この記事が、子宮外妊娠を疑っている方の不安解消になれば幸いです。