目次
近年、マイクロサテライト不安定性(MSI-H)/ミスマッチ修復欠損(Mismatch Repair Deficient;dMMR)の高い腫瘍を持つ患者は、免疫療法が有効であることが報告されており、MSIは腫瘍発見の指標となる遺伝子の不安定性として使用することができる。しかし、多くの研究により、MSI腫瘍の患者では、免疫療法、予後、化学療法の感受性などの点で、多くの異質な現象があることがわかっている。
MSI-H/dMMR関連腫瘍とは?
以下、MSI-H/dMMR関連腫瘍について個別に説明する。
リンチ症候群
Lathamら[30]は、リンチ症候群(LS)患者にはdMMRが多いことを報告しており、MSI-HまたはdMMRの腫瘍を有する患者は、MSI関連検査によってリンチ症候群を予測することができる。また、NCCNガイドラインでは、リンチ症候群に対して、MMR遺伝子(hMLH1、hMSH2、hMSH6、hPMS2)とEpCAM遺伝子を含む遺伝子検査を推奨している。
リンチ症候群の患者をスクリーニングする方法として、MMR IHCスクリーニングとMSI検出スクリーニングがある。
IHC検査の結果、hMLH1が陰性であっても、hMLH1に変異がないことを直接示すことはできず、リンチ症候群を除外するためには、hMLH1プロモーターにメチル化やBRAF(v-RAF murine sarcoma viral oncogene homologB1)変異があるかどうかを検査する必要がある。
しかし、hMSH2が疑われる患者ではEpCAM(Epithelial cell adhesion molecule)遺伝子を検査する必要がある。EpCAM遺伝子の変異によって引き起こされるhMSH2のハイパーメチル化によるリンチ症候群LSは、IHC検出ではMMRタンパク質の発現が失われるが、hMSH2の変異分析は陰性となる。EpCAM免疫染色が陰性の場合のみ、EpCAMの異常はhMSH2の変異を示している。
リンチ症候群のスクリーニングプロセス
MSI検出する場合
検査方法はこちらをご覧ください。
MSIーL, MSSの場合:MSI陰性としてリンチ症候群は除外(rule out)
MHS-Hの場合:MSI陽性としてリンチ症候群疑い →→→ 遺伝が雨滴診断(遺伝子検査)へ
MMRを免疫染色で検出する場合(MMR-IHC)
検査方法はこちらをご覧ください。
- MMR-IHC陽性の場合
- EpCAM免疫染色陽性 →→→ リンチ症候群除外
- EpCAM免疫染色陰性 →→→ hMSH2欠損 →→→ リンチ症候群疑い
- MMR-IHC発現欠損の場合
- hMLH1 →→→ BRAF V600Eの変異 あり →→→ リンチ症候群除外
BRAF V600Eの変異 なし →→→ リンチ症候群疑い - hPMS2 →→→ リンチ症候群疑い
- hMSH2 →→→ リンチ症候群疑い
- MSH6 →→→ リンチ症候群疑い
MMR免疫組織化学法は、hMLH1、hPMS2、hMSH2、hMSH6の4つのMMRタンパクが欠損しているかどうか、また、hMLH1タンパク陰性にBRAF V600E変異が存在するかどうか、hMLH1陽性タンパク質にEpCAM変異が存在するかどうかを検出し、MMRの機能的欠陥があるかどうかを判断するものである。MSI検出は、ヌクレオチドマーカーを検出することでMSI部位の安定性を判定するもので、2つの不安定な遺伝子座はMSI-H、1つの不安定な遺伝子座はMSI-L、MSSは0つの遺伝子座の不安定性と定義された。
- MMRミスマッチ修復
- MSI-Hマイクロサテライト高不安定性
- MSI-Lマイクロサテライト低不安定性
- MSSマイクロサテライト安定性
大腸がん
MSIは大腸がん(CRC)と密接に関連しており、いくつかの研究ではCRCに関連するMS遺伝子座が見つかっている。
- ・Saeterdalらは、高レベルのマイクロサテライト不安定性大腸がん患者の間では、MSS腫瘍と比較して、腫瘍には高密度の細胞傷害性T細胞が浸潤していることを明らかにした。
- ・Nouri Nojadehらの研究では、NR-21、BAT-26、BAT-25マーカーがCRCのMSIステータスの判定に重要な役割を果たしていることが確認された。
MSI分析試薬の正確性
5つの準シングレットマーカー(NR-21、BAT-25、MONO-27、NR-24、BAT-26)を有するPromega社のMSI分析試薬は、現時点では正常なDNAと照合することなく、MSI-H CRCを正確に識別することが可能である。
BRAFの変異
BRAFの変異は、初期疾患のMMR機能に影響を与え、CRCにも重要な影響を与える。
- ・Fujiyoshiらの研究報告によると、MSI-H大腸がんの予後は良好であり、BRAF変異が初期疾患と関連していたことが重要な理由であるが、MSSおよびMSI-L CRCの予後は不良であった。
- ・逆に、Goldsteinらは、BRAF変異は進行・転移性CRC患者において、BRAF 変異がMSI-Hと関連しているが、BRAF変異は悪い要因であると報告している。
ライフスタイル
Carrらの論文によると、ライフスタイルは大腸癌の分子病理学的タイプに影響を与え、喫煙はMSI-H大腸癌のリスク増加と関連していると報告している。アルコールに関しては8件の研究(3件のコホート、5件のケースコントロール)が、MSIの状態に応じてアルコール摂取量とCRCとの関連を調査していたが、これらの研究では、アルコール摂取量を、「飲酒者」、「中・高摂取者」、「1日あたりのグラム数」または「1週間あたりの飲酒量」などの異なるグループに分類していた。このように曝露カテゴリーの定義に不均一性があるため、結果のメタアナリシスは行われなかった。全体として、ほとんどの研究では、アルコール摂取量の増加とMSI-HまたはMSS CRCとの間に有意な関連性は認められなかった。
CRCの予後と補助療法のための重要な分子マーカーとしてのMSI
MSI(+)患者は診断が早期、腫瘍の悪性度が高い
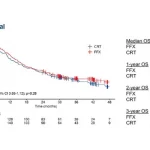
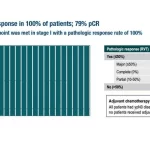
MSIは、CRCの予後と補助療法のための重要な分子マーカーとして用いることができる。National Cancer Database(NCDB)を利用して、この患者集団におけるMSIと病理学的完全奏効(pCR)との関連性を調査した研究報告では、2010年から2015年の間にMSI検査を受け、化学放射線療法後に手術を行う確定治療を受けた局所進行直腸がん患者5086人を分析した。4450人のMSI陰性(-)患者と636人のMSI陽性(+)患者であった。全患者ともに最終的な化学放射線療法(中央値50.4Gy)から4カ月以内に切除された。MSI(+)患者は診断が早く、腫瘍の悪性度が高かった(P < 0.05)。全体のpCR率は8.6%で、うちMSI(-)では8.9%、MSI(+)では5.9%であった(P = 0.01)。T期が低いこととともに、MSI(+)症例は多変量解析でpCR率の低下と有意に関連していた(オッズ比0.65、95%信頼区間0.43-0.96)。pCRを達成した患者の5年生存率は93%であったのに対し、達成しなかった場合は73%であった(P < 0.001)。
MSI-HのCRC患者に5-FUのアジュバント療法を行った場合、無病生存率は有意に低かった
MSIは、CRCのリンパ節や遠隔転移に対して、期間によって異なる影響を与え、患者の予後にも影響を与えます。I期およびII期のMSI大腸がん患者は予後が良く、5年生存率が高く、再発率や悪化率が低いことが示唆されているが、III期のMSI大腸がん患者は逆の結果となった研究報告もある。
ステージIIおよびIII(米国がん合同委員会、AJCC病期分類)の原発性CRC患者125名を対象に、中央値で31カ月間(2006年1月から2009年12月まで)前向きに追跡調査を行った。すべての患者が評価され、手術を受け、臨床的に追跡された。腫瘍サンプルは、細胞病理学的検証とMSIグレーディングのために入手された。125名の患者のうち、21名(20%)が高MSI(MSI-H)、101名(80%)がMSI-LまたはMSS(低頻度MSIまたは安定したMSI)であった。MSSのCRC患者は、MSI-HのCRC患者に比べて、再発する可能性が高かった(P=0.03、OR=3.2、CI 95% 1-10.2)。多変量および単変量のCox回帰分析では、無病生存率、疾患特異的生存率、全生存率に関して、MSI-H群とMSS群の間に差を示すことはできませんでした。しかし、MSI-HのCRC患者に5-FUのアジュバント療法を行った場合、無病生存率は有意に低かった(P=0.03)。
MSI-H大腸癌患者の腫瘍のほとんどは右側に発生
Arakawa らは、MSI-H大腸癌患者の腫瘍のほとんどは右側に発生することを示唆している。
胃がん
マイクロサテライト不安定性が胃癌にも見られることが報告されている。hMLH1とhMSH2をIHCとMSI分析システムに使用することで、MSI関連の胃がん患者を検出することができます。
小腸腺癌は、リンチ症候群の胃癌の中で最も多いタイプです。
特殊な胃がんであるMSI食道胃接合部腺がん(EGJ)が、遺伝子の不安定性と密接に関係していることもわかっていて、Siewertタイプ1(腫瘍中心の位置がEGJから1cm以上離れた食道側の腺癌)の腫瘍はMSIとは関係なく、Siewertタイプ2(腫瘍の中心がEGJの食道側1cm,胃側2cm以内に癌の中心がある腺癌)およびSiewertタイプ3(腫瘍の中心が胃側に2cm以上5cm以内の腺癌)の腫瘍はMSIと関係があることが示唆されている。
手術が可能なMSI-H胃癌患者の生存期間は、MSI-LまたはMSS患者の生存期間よりも短い。米国臨床腫瘍学会の消化器癌シンポジウムでは、MSIが切除可能な原発胃癌の予後指標として使用できることが報告された。今後、臨床試験では、MSIによるマイクロサテライト不安定性が高い胃癌の治療に免疫抑制剤であるチェックポイント阻害剤(ICI)を層別化因子として使用するかどうかを検討する必要があります。
ICI治療のメカニズムについては、MSI-H患者ではCD8陽性T細胞分子マーカー、PD-L1遺伝子、IFNγ(インターフェロン-γ)遺伝子の発現が多いためではと考えられている。
胆管がん
肝吸虫と関係のない少数の胆管がん患者において、MSI-Hが検出されることを明らかにした。そして彼らは、MSI-Hを持つ患者のほとんどが、非典型的な組織形態を持つ若い患者である。また、胆管がんのMSI-H/dMMR患者は、抗PD-1/PD-L1治療の予後が良好であることも示唆された。
膵臓管腺癌
MSI-Hは少数の膵管がん(PDAC)患者で検出されることを示した。MSIは、膵臓の髄様癌と腺房細胞癌で検出されます。dMMR/MSIを有するPDAC患者は有意に良好な予後を示すことを明らかにした.
乳がん
MSI-H患者の乳がんの予後は悪い。現在のところ、最も明確な予後因子はBRCA1である。BRCA1の発現は、クロマチン内のサテライトDNAのサイレンシング機構に影響を与え、BRCA1の変異によってサテライトDNAが損傷を受け、その結果、正常な細胞複製プロセスが阻害されることが明らかとなっている。BRCA1の変異は、DNAの修復機能を損傷するため、マイクロサテライトの不安定性と異常な細胞を引き起こす。
前立腺がん
前立腺がんの分析では、リンチ症候群関連遺伝子などの生殖細胞系列病的変異のある前立腺がん患者において、MSI-H/dMMR表現型が検出されることがある。現象としては一般的ではないが、治療上の意義があり、MSI-H/dMMRの膀胱がん患者は、抗PD-1/PD-L1治療の予後が良好である。
膀胱がん
MSI-Hと診断される膀胱がん患者の数は少ないが、これらの患者は、抗PD-1/PD-L1治療の恩恵を受ける。
卵巣がん
MSI患者ではCD8+、PD-1+、TILSの数が増加することが知られており、MSSと比較して、卵巣淡明細胞癌 (CCOC)患者は、免疫療法の恩恵を受ける可能性が高い。
子宮内膜がん
初期の子宮内膜がん(EC)の予後はMSIと相関しないが、MSIの中・進行期の子宮内膜がんが予後不良と関連することが示されている。
甲状腺がん
甲状腺がん、特に濾胞性甲状腺がん(FTC)患者において、MSI-Hが検出されると報告されていて、FTCのMSI-H患者は生存期間が延長しています。
白血病
慢性骨髄性白血病患者ではMSIが検出され、慢性骨髄性白血病とマイクロサテライト不安定性の間には一定の関係があると推測された。また、MSI-H/dMMRの慢性骨髄性白血病患者は、抗PD-1/PD-L1治療の予後が良好であることが示唆されている。