目次
不妊治療を進めていくなかで、体外受精を検討される方もいるのではないでしょうか。実際に体外受精を行う前に、どのようなリスクがあるのか知っておきたいですよね。体外受精には、卵巣過剰刺激症候群(OHSS)と呼ばれる疾患や子宮外妊娠、多胎妊娠による合併症などさまざまなリスクがあります。そこで今回は、体外受精の母体へのリスクと子どもへのリスクや合併症、先天性異常についてを詳しく解説します。
体外受精とは
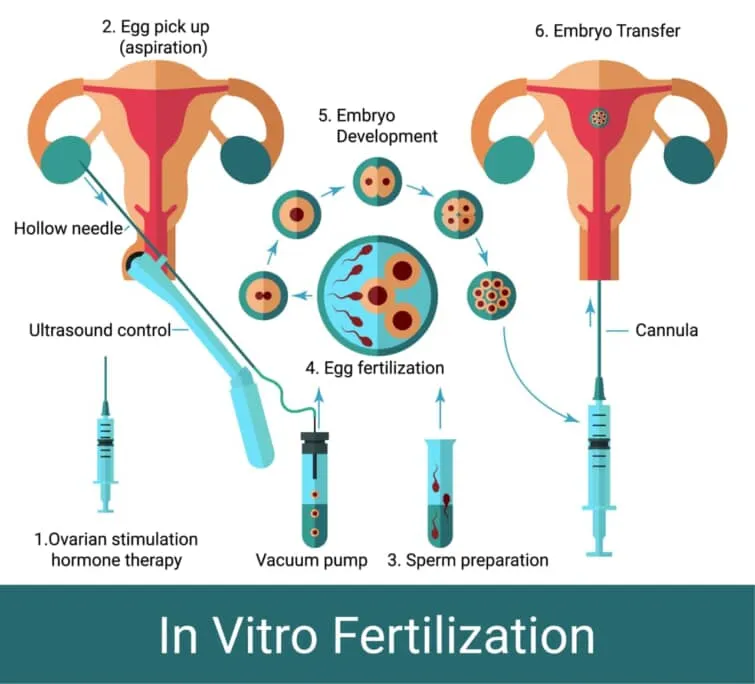
体外受精とは、卵子を母体から取り出して受精を行い、一定期間の培養後に受精卵を子宮に戻す不妊治療法です。体外受精の対象となるのは、卵管通過障害やピックアップ障害などの卵管性不妊、卵子や精子の問題による受精障害、男性不妊、自然性行や人工授精を繰り返しても妊娠ができなかった場合などです。他にも、高齢出産や原因不明不妊、子宮内膜症、重症排卵障害、多嚢胞性卵巣症候群(PCOS)にも適応されます。
体外に取り出した卵子の受精方法は、以下の4種類に分けられます。
- コンベンショナルIVF:採取した卵子に複数の精子をふりかけ自然受精させる
- レスキューICSI:まずコンベンショナルIVFを施行し、自然受精しなかった卵子にだけ精子を注入し顕微授精(ICSI)をする
- 顕微授精(ICSI): 採取した卵子に精子を注入する方法。事前に受精障害が予測されるときに行う
- スピリットICSI:採取した複数の卵子をコンベンショナルIVFと顕微授精に分け、同日に受精を行う
体外受精の成功率
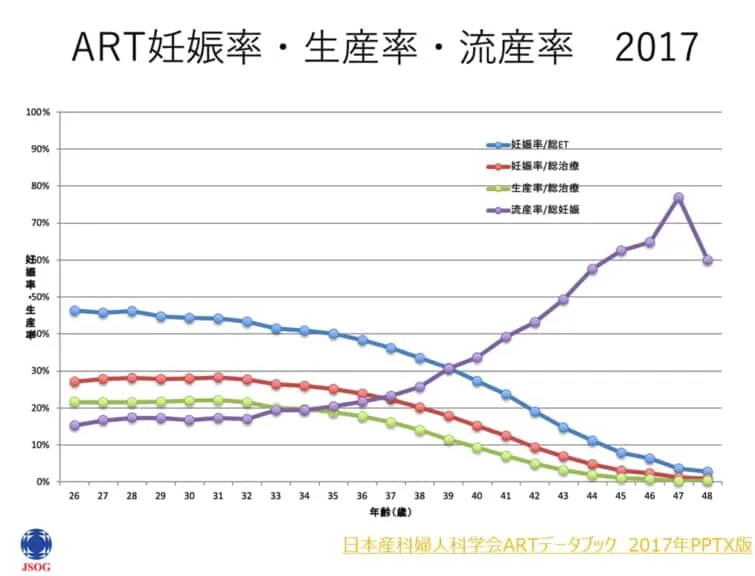
体外受精を検討されている方にとって、成功率は大変気になるでしょう。上記は、2017年に日本産婦人科学会が公表した生殖補助医療(ART)データブックにあるグラフです。
グラフの青い線は、体外受精の成功率を年齢別に示しています。年齢が26歳だと妊娠率は約48%です。年齢が高くなると妊娠率は低くなりますが、35歳での妊娠率は40%を保持しています。40歳を過ぎると妊娠率は30%を下回り、45歳以上では10%を切ります。
次に、他の不妊治療法も含めた生殖補助医療全体の成功率と比べてみましょう。グラフの赤い線は、生殖補助医療全体の成功率を示しています。年齢が26歳の場合の成功率は約28%です。38歳までの妊娠率は20%台を推移し、42歳以上で10%を下回ります。このことから、体外受精は他の不妊治療法と比較すると最も成功率が高いといえます。
体外受精の母体へのリスク
体外受精の母体へのリスクには、以下の3つがあります。
- 卵巣過剰刺激症候群(OHSS)
- 採卵時のリスク
- 子宮外妊娠
卵巣が腫大し、お腹や胸に水がたまる卵巣過剰刺激症候群、採卵時の出血や臓器の損傷、子宮外妊娠などが体外受精の母体へのリスクとして考えられます。では、それぞれについて詳しく見ていきましょう。
卵巣過剰刺激症候群(OHSS)
卵巣過剰刺激症候群とは、卵巣の中の卵(卵胞)が過剰に刺激されることによって卵巣が腫大し、お腹や胸に水がたまるなどの症状が起こることです。「お腹がはる」「吐き気がする」「急に体重が増えた」「尿量が少なくなる」などの自覚症状があります。重症になると、腎不全や血栓症などさまざまな合併症も起きます。
通常は、不妊治療における排卵誘発剤による卵胞への過剰刺激が原因で引き起こされます。一般排卵誘発治療においても起こることがありますが、排卵誘発剤として広く用いられているhCG製剤投与後に発症しやすいです。また、やせ型で若い方、多囊胞性卵巣症候群(PCOS)の場合、卵巣過剰刺激症候群や多胎妊娠の既往がある場合などにも発症しやすいといわれています。
卵巣過剰刺激症候群の発症率は、ナドトロピン製剤を用いた排卵誘発治療や生殖補助医療における調節卵巣刺激症例で5 %程度です。
採卵時のリスク
採卵時は超音波下で慎重に卵胞を刺しますが、以下のようなリスクが伴います。
卵巣などからの出血
卵巣の近くには、卵巣動脈、子宮動脈など太い血管が走っています。採卵時にこれらに傷がつくと、腹腔内で出血が起こることがあります。多くはすぐに治まりますが、手術で開腹して止血する重症例もゼロではありません。
臓器損傷
採卵針で卵巣の周りにある腸管や膀胱などの臓器を損傷することがあります。特に骨盤内癒着のために卵巣が通常の位置にない場合は、無理に採卵すると臓器損傷につながりやすいです。
感染症
採卵時に腟内の細菌が腹腔内に入ることで、骨盤内感染症による発熱や腹痛などの症状が認められることがあります。リスクが高いのはチョコレート膿腫や卵管水腫、過去に骨盤腹膜炎を起こしたことがある場合です。
麻酔による副作用
採卵時には必要に応じて、局所麻酔や静脈麻酔を行います。麻酔によってアレルギー反応を引き起きしたり、ひどい場合には血圧低下や重症喘息発作を起こしたりします。
子宮外妊娠
子宮外妊娠とは受精卵が子宮内膜以外に着床し、胎芽や胎児の発育が進んでしまうことです。体外受精において、子宮膣内に胚を戻しても子宮外妊娠が起こる可能性があります。
自然妊娠における子宮外妊娠の割合は、日本産婦人科学会による資料によると1~2%です。体外受精における子宮外妊娠の割合は倫理委員会・登録・調査小委員会による2018年度報告書によると、新鮮胚(卵)を用いた場合で1.28%(妊娠総数10,641件中137件)です。このことから、体外受精と自然妊娠で子宮外妊娠の割合には大きな差はないことがわかります。
子宮外妊娠でも順調に妊娠が継続している場合、hCGというホルモンの値を確認し、値が低い場合は自然に流産するのを待ちます。hCGの値が高い場合は、子宮外妊娠している部位を除去するための手術適応です。最近では卵管を残す温存手術が増えているため、将来的に妊娠する可能性もあります。
体外受精の子どもへのリスク

体外受精による子どもへのリスクには、以下の2つがあります。
- 多胎妊娠による合併症リスク
- 先天異常のリスク
体外受精は自然妊娠と比較すると多胎妊娠が多いため、それによる合併症のリスクも高まります。また、胎児が先天異常児である可能性もありますが、自然妊娠と比べて高リスクとは断言できないのが現状です。では、それぞれについて詳しく見ていきましょう。
多胎妊娠による合併症リスク
自然妊娠に比べて、体外受精では多胎妊娠の確率が高いとされています。日本産婦人科学会・倫理委員会による2018年度の統計によると、体外受精の多胎妊娠率は3.0%です。
体外受精による多胎妊娠は、妊娠率を高めるために複数個の受精卵を子宮に移植し、着床することによって生じます。
そのため、日本産婦人科学会は2018年に「生殖補助医療における多胎妊娠防止に関する見解」を改定し、生殖医療において、子宮に戻す胚を原則1個としています。ただし、35歳以上または2回以上妊娠不成立であった場合は2個です。
多胎妊娠は、妊娠高血圧腎症や妊娠糖尿病、分娩後出血、早産および発育不全のリスクを上昇させるなどの合併症を伴います。また、胎位が異常となる可能性もあり、第1子の娩出後に子宮が収縮して胎盤が剥離した場合は子宮に残る胎児のリスク上昇を避けられません。子宮の肥大により分娩後に子宮が収縮せず、弛緩出血の原因となることもあります。
多胎妊娠の場合は早産率が高く、多くの胎児は低出生体重児や未熟児です。子宮内胎児死亡の確率も高まり、母体の合併症が重篤化すれば、妊娠の継続が困難な場合もあります。母体においても胎児においても、多胎妊娠の場合は単胎妊娠と比べると、さまざまな合併症の可能性が約10倍高くなります。
先天異常のリスク
自然妊娠で生まれた子どもと同様に、体外受精によって生まれた子どもにも先天異常のリスクがあります。国際先天異常モニタリングセンター報告によると、先天異常の確率は約1.7〜2%前後といわれています。なお、体外受精や顕微授精などの生殖補助医療と自然妊娠の先天異常のリスクを比べた場合、生殖補助医療における先天異常のリスクが高いとはいえないのが通説です。厳密にいえば、現在まだ結論が出ておらず議論が進められています。
起こる可能性のある先天異常には、以下のようなものがあります。
- ダウン症候群(21トリソミー)
- 21番染色体に異常があり、知的障害や小頭症、低身長、特徴的顔貌を引き起こします。
- 致死性四肢短縮症
- 四肢短縮型小人症のことを指し、通常周産期においては亡くなるケースが大半です。
- 心室中隔欠損症
- 心臓の下方に位置し、左右の心室を隔てている心室中隔に穴が空いている疾患です。
まとめ
体外受精の成功率は他の不妊治療法と比べると高いといえますが、リスクも少なからずあります。母体へのリスクには卵巣過剰刺激症候群、子どもへのリスクには多胎妊娠による合併症などが挙げられます。体外受精を検討している場合は、まずはリスクについての知識を持つことが大切です。そのうえで医師と相談し、夫婦や家族間でしっかり話し合って納得してから体外受精に臨みましょう。
東京の「ミネルバクリニック」は臨床遺伝専門医が在籍するNIPT実施施設であり、たくさんの妊婦さんの悩みや不安と真摯に向き合い、笑顔になれる出産に導いてきました。ミネルバクリニックでは、妊娠9週から受けられる赤ちゃんの健康診断である「NIPT」を業界最新の技術と業界随一の対象疾患の広さで行っております。遺伝のエキスパートである臨床遺伝専門医が出生前診断を提供しておりますので、是非、お気軽にご相談ください。妊娠初期からの出生前診断を受ける医療機関にお悩みの方は、知識・経験・実績とも「第三者から認証されている」臨床遺伝専門医が診療している「ミネルバクリニック」まで是非、ご相談ください。