目次
高齢出産とは、日本産婦人科学会が「35歳以上の初産婦」としています。しかし、経産婦でも2人目・3人目を妊娠出産するときに、高齢ならではの問題を抱えています。この記事では35歳以上の妊娠・出産のリスクや、初産婦と経産婦との違いについて紹介をしていきます。
高齢出産は35歳から。第二子・第三子でもリスクは同じ
厚生労働省の「平成29年(2017年)人口動態統計月報年計(概数)」によると、日本の女性が第一子を産む出産平均年齢は約31歳となり、第二子を妊娠するのがアラフォーといわれる36歳から44歳の間になるのは当たり前になっています。
日本では経産婦の年齢の定義はされていませんが、世界産科婦人科連合(FIGO)では40歳以上の経産婦の出産のことも高齢出産と定義付けています。このページで紹介している高齢出産とは、初産、経産に関わらず35歳以上の出産だと捉えて下さい。
1991年まで高齢出産の定義は30歳以上でした。しかし、男女雇用機会均等法によって女性の社会進出が進み、2000年には初産の女性の1割が30歳以上と晩産化が進んだことから、高齢出産の年齢を35歳に引き上げました。
高齢出産のリスク
では、高齢出産にはどのようなリスクがあるのでしょうか。具体的な例をみていきましょう。
妊娠率の低下
35歳を超えると卵子の老化により、妊娠率が低くなります。不妊の原因は必ずしも女性側だけにあるわけではありませんが、母体が高齢になるほど、自然妊娠の可能性は低くなります。 妊娠率が低いということは、不妊治療を実施しても子どもを持てる可能性が低くなってしまうということです。
以下は不妊治療を実施した際の年齢別妊娠率です。加齢に伴って妊娠率が下がっていくことが分かります。
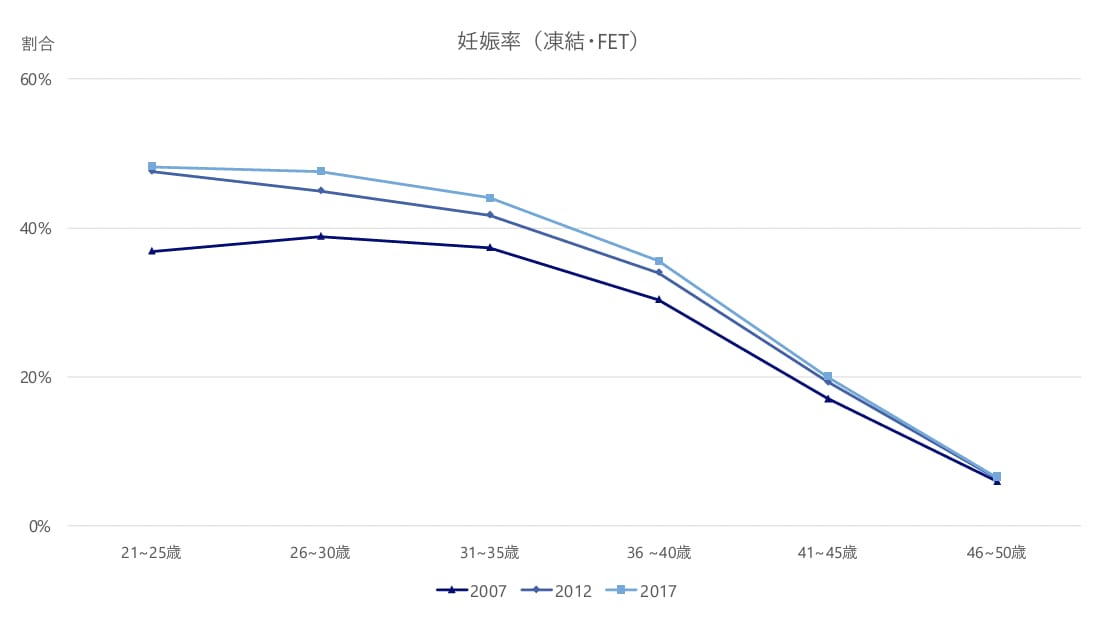
引用:厚生労働省 | 不妊治療の実態に関する調査研究 最終報告書
流産のリスクが高まる
母体が35歳以上になると流産の可能性も高まるといわれています。これは流産を引き起こす原因が卵母細胞の低質下や子宮機能、ホルモン機能の変化によるものだからです。
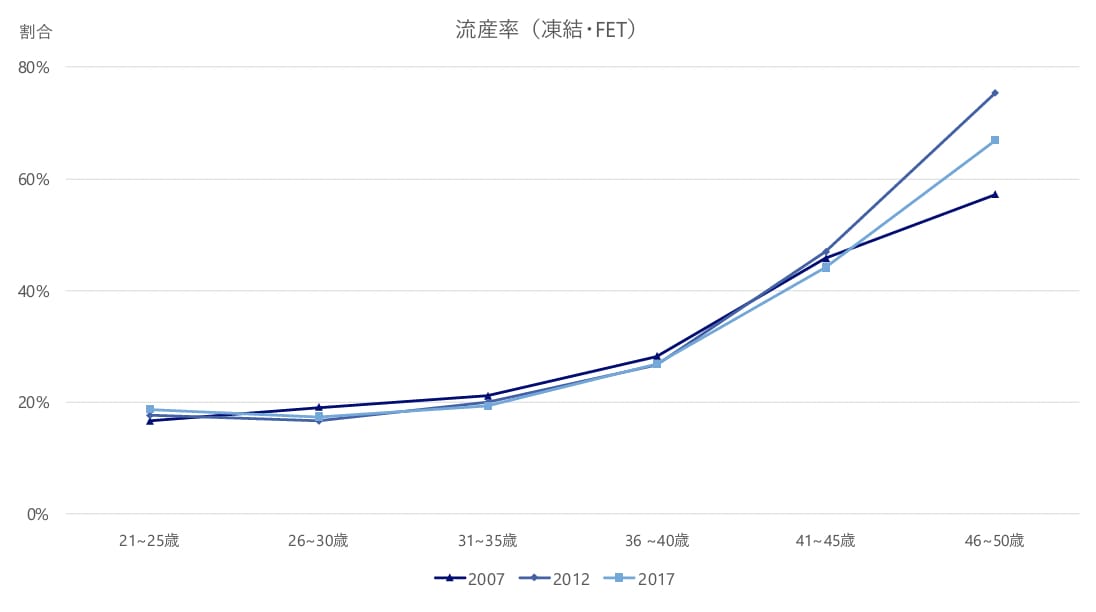
引用:厚生労働省 | 不妊治療の実態に関する調査研究 最終報告書
上記は厚生労働省が不妊治療を実施している妊婦さんの流産率を統計したデータです。35歳までは大きな差はないものの、35歳以降その確率が急激に上がっていることがわかります。
染色体異常が発生するリスクが高まる
35歳以上になると、ダウン症(21トリソミー)など胎児の染色体異常が発生するリスクが高まります。これは卵子の老化と加齢によってDNA障害が積み重なってしまうからです。35歳以上の全ての女性に起こる可能性があります。35歳未満の女性から生まれた赤ちゃんが先天異常を持っている割合は1.7%なのに対し、35〜39歳だと2.8%、40歳以上だと2.9%と、35歳を境に増加します。
また、特に赤ちゃんが心臓に障害を持つ割合は、母体の年齢が上がると共に上昇します。2人目以降の妊婦さんが出生前診断を受ける割合が増える理由も「ダウン症など障害がある子どもが生まれたら、自分たちはいいとしても、上の子にも負担がかかってしまうのでは」という心配があること、2人目以降は母体年齢が35歳、40歳になり、染色体異常のある子どもを出産する確率が上がるからなのでしょう。
こうして2人目・3人目を産むお母さんたちは、同じ35歳以上の初産の妊婦さんと比べても、出生前診断を強く希望する傾向にあります。卵子は加齢に伴って外的影響を受ける期間が長くなります。同時に、染色体も外からの要因に左右されてしまうことから胎児が染色体異常になる確率が上がってしまうのです。
卵子は体が年齢を重ねていくのと同じように年を取ります。そのため劣化していくのは自然の摂理なのです。これは初産婦でも経産婦でも同じです。
妊娠高血圧症候群のリスクが高まる
妊娠高血圧症候群は、母体の血圧が上昇するだけでなく、脳出血や肝機能障害を引き起こして命を脅かすこともある病気です。また胎内の赤ちゃんが酸素を得られず、死んでしまうこともあります。
罹患率は20人に1人と決して低くなく、もともと血圧が高かったり、肥満や糖尿病・腎臓病の持病を持っているとさらに発症の割合が高くなります。また母体が40歳以上だとそのリスクはさらに高まります。
妊娠糖尿病のリスクが高まる
妊娠糖尿病の有病率は母体の年齢とともに上昇します。既存の糖尿病と妊娠糖尿病の両方の割合は、20~29歳の女性と比較して40歳以上の女性で3~6倍に上昇し、一般産科集団における妊娠糖尿病の発症率は3%であるのに対して40歳以上の女性では7~12%、50歳以上の女性では20%と急激に増加します。
既存の糖尿病は先天異常、周産期死亡、周産期罹病のリスク増加と関連しているのですが、妊娠糖尿病の主要な合併症は巨大児とその後遺症です。
帝王切開のリスクが高まる
高齢出産になるほど帝王切開率が高まります。この原因のひとつに前置胎盤や低置胎盤が挙げられます。胎盤が産道をふさいでしまい赤ちゃんが出てこられなくなってしまうため、帝王切開になるのです。
また、通常の手術よりも出血が多くなり、母体が危険にさらされる可能性もあります。なお、妊娠中に前置胎盤・低置胎盤を指摘されても、週数の経過と共に正常の位置になって、経膣分娩が行えることもあります。
そうかと思えば、順調に妊娠が進んでいても、母体が高齢なことにより陣痛が来ず、陣痛誘発剤を使っても子宮口がなかなか開かないことも起こり得ます。そうなると帝王切開の処置がとられます。このように、お産の直前になって経膣分娩から帝王切開へ変更になることもあるので、高齢出産の場合には心づもりしておくのがいいでしょう。
妊産婦の死亡率が増加する
厚生労働省が発表した、2010年から2016年の母の年齢階層別の妊産婦死亡率をみると、20代前半に比べ30代後半では2.8倍、40歳以降では4.7倍上昇することが分かっています。
研究によれば、高齢妊婦に多く見られる死因として妊娠中毒症や分娩時出血、血栓・羊水栓塞症が挙げられます。35歳以上の妊娠では、羊水栓塞症のリスクが25~29歳の8倍まで増加したり、産科的ショックのリスクが3倍になったりと、若い妊婦さんにくらべ様々な分娩時の死亡に直結するリスクの増加がみられます。
産後の回復が遅い
体力が衰えてきている35歳以上での出産は、産後の回復も遅い傾向にあります。出産6〜8週目までの産褥期と呼ばれる時期は、とくにトラブルが起きやすい時期です。年齢が上がると、母乳の出が悪くなったり、子宮復古不全になったりしやすいと言われています。体力のない中での育児は産後うつを引き起こしやすいため、抱え込まずに産後ケアなどのサポートを受けましょう。
35歳以上の初産婦と経産婦の違い
20代の頃は張りのあるツヤツヤのお肌が、30代になると張りがなくなってくると感じたことはありませんか?肌の下には結合組織があり、この結合組織が加齢とともにだんだんとかたくなることで、ツヤや弾力が失われてしまいます。
20代にくらべ、30代では子宮の出口に当たる組織(膣・子宮頸管・子宮口)が硬くなって開きにくくなるため、高齢出産の初産婦は若い妊婦さんに比べて難産になりやすくなります。そのため本人や産婦人科医がより安全なお産を望んで帝王切開を選ぶ割合も高くなります。
35歳以上の高齢経産婦だと、初産の女性とは違って一度産道が開いたことがあります。そのため骨盤の骨がすでにお産に適した形に変化しており、高齢初産婦に比べると難産になりにくいのが大きな違いです。
何歳まで出産できるのか?
厳密に何歳までかと聞かれると答えはありません。40歳を超えて出産している方もたくさんいらっしゃいますし、50歳で出産した例もあります。ただし、先述したように加齢による卵子の質が低下しているので妊娠しにくくなっています。不妊治療をして体外受精でも上手くいかない場合が多いので、自然妊娠となるとさらに確率は低くなるでしょう。妊娠出産は、卵子の質以外に体力面などを考えると45歳が限界だと言われています。
男性の高齢出産は何歳からか
以前は、男性に高齢出産はないといわれていましたが、現在ではその考えは覆されています。実は男性にも生殖適齢期があり、高齢になると「精子の数」や「活動力」が衰えていくことがわかっているのです。
WHO(世界保健機関)では「1ミリリットル中に精子が1,500万以上、そのうち活発な動きをする精子が40%以上いること」が自然妊娠に望ましい条件として定められています。しかし、高齢男性は数がこの条件に満たなくなったり、活発に動けない精子の割合も増えたりすることで、妊娠が難しくなってきます。
自然妊娠になると男性も35歳から45歳を境に、子供を望んでから妊娠するまでに時間がかかり、妊娠率も低くなることが報告されています。また、45歳を超えると妊娠率が低く流産率も高くなるといった論文も発表されています。男性の中には、自分は運動もしているし、体力もあるから大丈夫と思っている人もいます。日常の運動習慣は大切ですが、それでもやはり年齢とともに精子は老化していくのです。
見た目の若さや体力と精子の状態は一致しませんので男性も高齢出産で妊娠できる確率が下がっていることを知っておく必要があります。
高齢出産のメリット

高齢出産のリスクについて説明してきましたが、メリットもあります。もちろん、母親や赤ちゃんの健康面においては、早めの出産が望ましいです。しかし、高齢出産だからこそ得られるメリットもあることを知っておいてください。
経済的な安定
高齢出産にあたる35歳以上の女性は社会経験が長いため、経済的にゆとりのある場合が多いと考えられます。出産や子育てはさまざまなお金がかかります。経済的に安定している高齢出産の女性は、金銭的な不安を抱えずに安心して出産や子育てが行えるのは大きなメリットといえます。
キャリアを積んでから妊娠、出産に臨める
高齢出産の女性は長い社会人経験があり、キャリアもしっかり積んだあとに出産、育児を迎えられます。そのため、産休や育休を経てからも、築いたキャリアを活かして職場に復帰することもスムーズに行えます。子育てに専念できるように支援してくれる会社も多くなってきてはいますが、会社や状況によってはサポートが十分ではない場合もあります。
キャリアの浅いうちに出産した場合、挑戦できる仕事の範囲が狭くなってしまう側面もあるでしょう。キャリアアップのために海外転勤などの話があったとしても、子供がいるのならば断らざるを得ないかもしれません。高齢出産は若いうちに仕事に没頭できるというメリットもあります。
精神的に余裕を持って臨める
高齢出産を迎える女性は、それなりに人生経験を積んできた年齢です。楽しいことややりたいこと、辛いこともたくさん経験し、精神的にも成熟しています。子育ては楽しいこともありますが、我慢や自分のことは後回しにしなければならない場面が多々あります。
若いうちは遊びたい、自分のこともしたいという欲求も強いため、子供ができると自分の欲求と子育ての折り合いをつけるのが難しい可能性もあるでしょう。まだ、やりたいことがまだまだたくさんあるという方は、あえて高齢出産を選ぶのも1つの選択肢といえるのではないでしょうか。
年齢を重ねれば、精神的なゆとりも増えていきます。子育てに気持ちの余裕をもって取り組めることは高齢出産の大きなメリットといえるでしょう。
高齢出産でリスクが高まる染色体位異常症とは?
染色体異常症は全ての妊娠にリスクが伴いますが、妊婦さんの年齢・家族歴・染色体異常症の既往歴などで発生確率は異なります。染色体異常症はダウン症候群(21トリソミー)、エドワーズ症候群(18トリソミー)、パトウ症候群(13トリソミー)などが代表として挙げられますが、高齢出産の場合どのくらいの割合で発生するのかをご説明していきます。
ダウン症候群|高齢出産における発生確率
ダウン症候群の発生確率をお母さんの妊娠年齢ごとに比較します。
| 29歳の場合、1000人中1人に発生 35歳の場合、249人中1人に発生 40歳の場合、68人中1人に発生 45歳の場合、16人中1人に発生 |
上記のように、年齢を重ねるごとにリスクが著しく増加することがうかがえます。
エドワーズ症候群|高齢出産における発生確率
エドワーズ症候群の場合、
| 35歳の場合、840人中1人に発生 40歳の場合、230人中1人に発生 |
となっており、エドワーズ症候群のリスクも考慮する必要があります。
パトウ症候群|高齢出産における発生確率
| 35歳の場合、6,500人中1人に発生 40歳の場合、700人中1人に発生 |
このように高齢出産でパトウ症候群の赤ちゃんが生まれる可能性も高くなります。
赤ちゃんが何らかの染色体異常を持って生まれる確率
29歳のお母さんから生まれてくる赤ちゃんが染色体異常を持って生まれてくる確率は417人中1人に発生する程度ですが、45歳の場合、21人中1人に発生するという研究結果も出ています。高齢で出産する場合、生まれてくる赤ちゃんへの準備のためにも出生前診断を受けるとよいでしょう。
高齢で初産・経産婦が妊娠中にやっておくこと

加齢とともに妊娠出産のリスクを減らしたいと思うのは当然です。ここからは高齢出産を控える妊婦さんができることを紹介します。
葉酸を摂取する
生まれつき脳や脊柱に異常が起こる「神経管閉鎖障害」を予防するために妊娠前から葉酸の摂取が推奨されています。妊娠6週末で神経管の閉鎖が完成することから、妊娠成立1ヶ月以上前から葉酸を摂取するのが効果的です。高齢出産による流産などのリスクを下げられるわけではありませんが、意識して摂るようにしましょう。
葉酸については下記の記事に詳しく書いてありますのでご覧ください。
体重管理をしっかりと
初産、経産婦に限らず高齢出産は妊娠高血圧症候群や妊娠糖尿病、微弱陣痛のリスクが高まります。肥満でもリスクが高まるので生活習慣を整え、体重管理をきちんとしておきましょう。妊娠時の食事の注意点としては、以下が挙げられます。
| ・からだづくりの基礎となる主菜は適量を摂取 ・不足しがちなビタミンとミネラルは副菜でカバー ・主食を中心にエネルギーをしっかりと補給 ・牛乳や乳製品などの多様な食品を組み合わせてカルシウムを摂取 |
急激なダイエットは身体への負担が大きいので、肥満度を示す体格指数体格指数(BMI)が25以上でなければ、無理な体重管理は避けましょう。
妊婦健診を受ける
35歳以上でも40歳以上でも出産まで妊婦さんのサポートをしている医療機関はたくさんあります。高齢出産によるリスクを少しでも下げるためにも妊婦健診を受診して、母体と赤ちゃんの状況をチェックしておきましょう。
もし赤ちゃんがさまざまな合併症を患っていたとしても、妊婦健診が早期発見につながり、産後早急に治療が受けられます。他にも知っておきたいリスクを下記の記事に掲載していますので参照してください。
関連記事:妊娠前に知っておくべき高齢出産の3つのリスクと軽減方法
適度な運動を心掛ける
妊娠中の適度な運動は、体重管理やストレス解消、リフレッシュに繋がります。また、年齢とともに代謝が低下していくため、先述の妊娠高血圧症候群や妊娠糖尿病を併発しやすくなります。これらの予防や、妊娠、出産に伴う激しい体力の消耗に対応するためにも、妊娠期からの体力づくりは大切といえるでしょう。
ストレスをためない生活を!
人はストレスをうけると、体内にアドレナリンを分泌させます。そのアドレナリンは自分の体を危険から守る状態にするものなので、自分の体を守る時に重要となる心臓、脳、手足に集中的に血液を送ります。これにより、赤ちゃんに送られるべき血液が送られなくなるという懸念があります。ストレスなく過ごすことは難しいものの、ストレスを発散する機会をもう受けたり、心配事を周りの人と共有したりできるとよいでしょう。
35歳以上で2人目・3人目を妊娠したらNIPTをおすすめします
初産のときは、「たとえどんな障がいがある子供でも、必ず受け止めて育てられる」と頑張る思いが強いのですが、それはご夫婦だけしかいないからであって、上にお子さんがいる状況だとだいぶ状況も変わってきます。
自分たちが産んだ子供に障がいがあって苦労するのは全く問題ないかもしれませんが、上の子は「兄弟姉妹」としてずっと生きていかなければならず、人生に大きな影響を及ぼすこともあります。
上のお子さんのハンディキャップになることはなるだけ避けたいという思いが働くので、初産婦のときにはNIPTなどの出生前診断を希望しなかったご夫婦も、2二人目・3三人目の出産となると、出生前診断を希望される方が増えます。下記の記事に詳しく書いてありますのでご覧ください。
関連記事 高齢出産で後悔する7つのポイント|障害をもって生まれた我が子
まとめ
ここまで高年齢(35歳以上)での妊娠と出産のリスクついて詳しく紹介をしてきました。経産婦であっても35歳以上なら初産婦と同じ問題があります。また、すでに上のお子さんがいる場合「もし下の子が障害をもって生まれてきたら」と考えてしまうこともあるでしょう。
必要以上にナーバスになる必要はありませんが、社会環境やご自分のご家族の状況とあわせて検討する必要があります。少しでも出産後の心配を和らげるためにも、新型出生前診断を受けるという選択肢もあります。
東京の「ミネルバクリニック」は臨床遺伝専門医が在籍するNIPT実施施設であり、たくさんの妊婦さんの悩みや不安と真摯に向き合い、笑顔になれる出産に導いてきました。ミネルバクリニックでは、妊娠9週(ご希望の方は妊娠6週)から受けられる赤ちゃんの健康診断「NIPT」を、業界最新の技術と業界随一の対象疾患の広さで行っております。遺伝のエキスパートである臨床遺伝専門医が出生前診断を提供しておりますので、ぜひ、お気軽にご相談ください。
この記事の著者:仲田洋美(医師)

ミネルバクリニックでは、以下のNIPT検査を提供しています。少子化の時代、より健康なお子さんを持ちたいという思いが高まるのは当然のことと考えています。そのため、当院では世界の先進的特許技術に支えられた高精度な検査を提供してくれる検査会社を遺伝専門医の目で選りすぐりご提供しています。
関連記事:
●NIPTトップページ
●第三世代スーパーNIPT:組織によりDNAメチル化パターンが違うことを利用して正確性を高める世界特許|基本検査/4種類の微小欠失症候群/100種遺伝子の重い劣性遺伝病
●第2世代マルチNIPTカリオセブン:すべての染色体のあらゆる部位を700万塩基のサイズで欠失・重複をチェック/9種類の微小欠失
●第2世代マルチNIPTデノボ:精子の突然変異による重篤な遺伝病44疾患|合計リスクは1/600とダウン症同等に多く、妊娠後期にならないと判らない、ダウン症よりはるかに重篤
●ペアレントコンプリート|母方由来の染色体異数性と父方由来のデノボをセットにしたペアレントの検査
●コンプリートNIPT|第2世代マルチNIPTと第3世代スーパーNIPTジーンプラスをセットにした検査|デノボをセットにしたデノボプラスもございます











