目次
この記事では、ダウン症の出生前診断における鼻骨の重要性について詳しく解説します。超音波検査による鼻骨の観察がどのようにしてダウン症の診断に役立つのか、その科学的根拠と臨床での応用について掘り下げます。
胎児の鼻骨が見えないか、形が小さいという超音波検査の結果は、染色体に異常があるかもしれないというサインです。
● 妊娠初期の鼻骨の欠損
妊娠の初期段階で、胎児の鼻骨が確認できないことは、染色体異常の可能性を示す指標の一つです。超音波検査で胎児の顔の横から見た時、鼻骨は通常、鼻のすぐ下の皮膚よりも明るく映る線として見えます。この線が見えない、または皮膚よりも暗く見える場合は、鼻骨がないか、形成不全であると判断されます。
染色体の数が正常な胎児、13トリソミー、18トリソミー、21トリソミーを持つ胎児での鼻骨の欠損の割合は、それぞれ約2.5%、45%、53%、60%と報告されています。正常な染色体を持つ胎児で鼻骨が見えにくい場合、それは鼻骨が実際に欠けているのではなく、成長の遅れを示している可能性があります。胎児の頭殿長(CRL)が45~54mmの場合、約4.7%の胎児で鼻骨が見えにくく、CRLが74~84mmの胎児では約1%に減少し、胎児が成長するにつれてこの割合は徐々に減少します。
妊娠の妊娠中期における鼻骨の短さや低形成は、さまざまな基準によって評価されます。鼻骨が2.5mm以下であるか、妊娠週数の中央値の2.5%未満、または0.75倍未満である場合に短いか低形成と判断されます。
21トリソミー(ダウン症)の胎児では、妊娠初期よりも妊娠中期における鼻骨欠損の報告された感度は一般的に低くなります。中期においては、トリソミー21を持つ胎児の約30~40%で鼻骨が欠損しており、正常な胎児では欠損は約0.3~0.7%と非常に低いです。また、鼻骨の低形成は、トリソミー21の胎児の約50~60%、正常な胎児では6~7%で認められます。
孤立した鼻骨の欠損または低形成がある場合、トリソミー21の可能性は約6~7倍高まります。
● 胎児に鼻骨欠損または低形成が見られた場合の対応
♣ 母体血清スクリーニングを受けていない場合
孤立した鼻骨欠損または低形成を持つ妊婦に対し、SMFM(母体胎児学会)は、トリソミー21のリスクを評価するカウンセリングと、NIPTが受けられるか、費用の問題でNIPTが受けられない場合はクアトロテストなどの非侵襲的スクリーニングまたは羊水穿刺などの診断検査を検討することを推奨しています。
♣ 母体血清スクリーニングを受けている場合
・ NIPTを受けていない場合
血清スクリーニング結果が陰性で、孤立した鼻骨欠損または低形成がある場合、さらなる染色体異常評価のためのカウンセリングや、NIPTや羊水穿刺などの診断検査の選択肢について患者の希望に応じて話し合うことが推奨されます。
・ NIPTを受けている場合
NIPT結果が陰性で、孤立した鼻骨欠損または低形成がある場合、さらなる染色体異常評価を行わないことが一般に推奨されています。
第1章: ダウン症とは
ダウン症の基礎知識
ダウン症(21トリソミー)は、21番目の染色体が通常の2本ではなく3本存在することによって引き起こされる先天性の疾患です。この染色体異常は、新生児で最も頻度の多い遺伝子疾患の一つであり、人種や性別に関係なく、一定の確率で生じる生命現象の一つとされています[1][2][3][5][7][8][9][10][11][13][14][15][17][18][19][20]。
● 原因
ダウン症の原因は、21番染色体の不分離によるものです。精子や卵子が形成される際の減数分裂の過程で、21番染色体が正常に分離せず、2本とも精子または卵子に含まれてしまうことがあります。この結果、受精卵に21番染色体が3本含まれる状態が生じ、ダウン症が発症します[1][2][3][5][7][8][9][10][11][13][14][15][17][18][19][20]。
● 一般的な特徴
ダウン症の一般的な特徴には、特徴的な顔貌(例:両目の間隔が広い、小さな鼻、大きな舌)、筋肉の低緊張、発達の遅れ、心臓疾患、消化器系の問題、聴覚障害などがあります。また、知的発達に遅れが見られることが多いですが、個人差が大きく、症状の程度は様々です[1][2][3][5][7][8][9][10][11][13][14][15][17][18][19][20]。
● 発症率と遺伝的背景
ダウン症の発症率は、新生児約600〜1000人に1人とされています。母親の年齢が高いほど発症率が高くなる傾向があり、40歳以上の高齢出産では約100人に1人の確率で発症すると報告されています。ダウン症の大部分は遺伝ではなく、新たに発生する染色体異常によるものですが、転座型ダウン症の場合は親からの遺伝が関係することがあります[1][2][3][5][7][8][9][10][11][13][14][15][17][18][19][20]。
ダウン症は、医学的な進歩により平均寿命が延び、多くのダウン症の人々が社会の様々な分野で活躍しています。早期療育や適切な医療介入により、ダウン症の人々の生活の質は大きく向上しています[1][2][3][5][7][8][9][10][11][13][14][15][17][18][19][20]。
- 参考文献・出典
-
Citations:
[1] www.kyoto-u.ac.jp/ja/archive/prev/news_data/h/h1/news6/2013/130923_1
[2] www.taiji.clinic/down_syndrome/
[3] sancha-art.com/column/21trisomy-downs-syndrome
[5] h-navi.jp/column/article/65
[7] studiosora.jp/column/579/
[8] irodori-houkago.com/2020/05/19/post-396/
[9] resou.osaka-u.ac.jp/ja/research/2021/20210614_1
[10] h-navi.jp/column/article/63
[11] genetics.qlife.jp/news/20200501-j006
[13] kagayaki-machi.com/downssyndrometokucho/
[14] junior.litalico.jp/about/hattatsu/down-syndrome/
[15] acceptions.org/downsyndrome/
[17] www.msdmanuals.com/ja-jp/%E3%83%97%E3%83%AD%E3%83%95%E3%82%A7%E3%83%83%E3%82%B7%E3%83%A7%E3%83%8A%E3%83%AB/19-%E5%B0%8F%E5%85%90%E7%A7%91/%E6%9F%93%E8%89%B2%E4%BD%93%E7%95%B0%E5%B8%B8%E3%81%A8%E9%81%BA%E4%BC%9D%E5%AD%90%E7%95%B0%E5%B8%B8/%E3%83%80%E3%82%A6%E3%83%B3%E7%97%87%E5%80%99%E7%BE%A4-21%E3%83%88%E3%83%AA%E3%82%BD%E3%83%9F%E3%83%BC
[18] medicalnote.jp/contents/151105-000027-GFYQSL
[19] www.hospital.japanpost.jp/tokyo/shinryo/shouni/down.html
[20] www.chugaiigaku.jp/upfile/browse/browse2536.pdf
ダウン症の早期診断の重要性
ダウン症の早期診断は、家族が適切な情報を基に意思決定を行い、必要なサポートを受けるために重要です。出生前診断は、妊娠中に胎児の健康状態や染色体異常の有無を知ることで、必要な準備や早期の介入が可能になる点が挙げられます。また、ダウン症の子は成長後に僧帽弁逸脱や逆流が起こりやすいため、定期的な超音波検査が重要であり、早期に診断宣告をする際には、診断を告げるだけではなく、どのようにしたらよいか、すなわち、早期療育へと導入する必要がある[19]。
● 出生前診断の方法
出生前診断には、非侵襲的な方法としてNIPT(新型出生前診断)があります。NIPTは母体の採血のみで行われ、胎児の染色体異常を高い精度で検出することができます。しかし、NIPTは確定診断ではなく、あくまで可能性を診断する非確定的検査であり、陽性結果が出た場合には、羊水検査や絨毛検査などの確定的検査が必要になります[12]。
● 早期診断による家族の選択肢とサポート体制
早期診断により、家族はダウン症の子どもを持つことになる可能性について早期から情報を得ることができ、出生後の治療や療育、社会支援を準備することができます。また、ダウン症の診断が確定した場合、家族は遺伝カウンセリングを受けることができ、専門家からのサポートを受けながら、子どもの将来について考えることができます[17]。
しかし、出生前診断には倫理的な問題もあり、中絶の判断材料となることに対する議論が存在します。このため、医療者は検査についての詳細な説明と、その選択に寄り添ったサポート体制の充実を図ることが課題とされています。
● 結論
ダウン症の早期診断は、家族にとって重要な情報を提供し、適切なサポートを受けるための基盤を作ります。出生前診断は、胎児の染色体異常を検出するための有効な手段ですが、その結果に基づく意思決定には、医療者による適切な情報提供とサポートが不可欠です。
第2章: 出生前診断における鼻骨の役割
鼻骨とダウン症診断
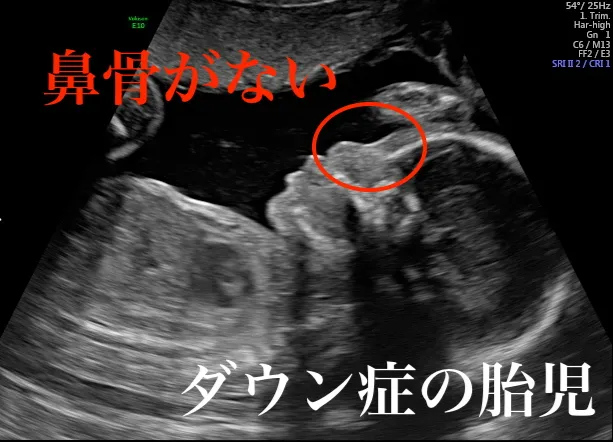
超音波検査における鼻骨の観察は、ダウン症(21トリソミー)のスクリーニングにおいて重要な役割を果たします。鼻骨の非存在または低発育は、ダウン症の胎児によく見られる特徴の一つです。鼻骨が確認できない、または発育が遅れている場合、それはダウン症のリスクが高いことを示唆する可能性があります。
鼻骨の観察は、妊娠初期の超音波検査で行われることが多く、特に妊娠11週から13週6日の間に行われるNT(Nuchal Translucency)スクリーニングの一環として実施されます。鼻骨の存在や発育状態は、胎児の染色体異常のリスク評価に役立ちます。染色体異常のない胎児でも鼻骨が確認できないケースは1.4%程度ありますが、ダウン症の赤ちゃんでは約70%、18トリソミーや13トリソミーでも30~50%の頻度で鼻骨の異常が報告されています[14]。
鼻骨の観察によるスクリーニングは、ダウン症などの染色体異常の確定診断を行うものではありません。あくまでスクリーニング検査であり、鼻骨の異常が見られた場合でも、必ずしもダウン症であるとは限りません。鼻骨の異常が見られた場合、より詳細な検査が推奨されることがあります。これには、NIPT(非侵襲的出生前遺伝学的検査)、羊水検査、絨毛検査などが含まれます。これらの検査により、胎児の染色体異常の有無をより正確に評価することが可能です[14][17]。
鼻骨の観察は、出生前診断における重要なマーカーの一つであり、ダウン症のリスク評価に役立つ情報を提供します。しかし、最終的な診断には、より詳細な遺伝学的検査が必要となります。
出生前診断技術の進歩
出生前診断技術は、医学および医療技術の進歩により大きく進化しています。特に、超音波検査における技術的進歩は、胎児の詳細な観察を可能にし、多くの胎児形態学的異常を出生前に診断することを可能にしています[13][14][15]。鼻骨の観察を含む超音波検査は、胎児の顔面構造の評価において重要な役割を果たしており、特にダウン症候群のスクリーニングにおいて鼻骨の有無や形状が重要な指標となっています[13][14]。
● 鼻骨観察を含む超音波検査の技術的進歩
超音波検査機器の進歩により、胎児の鼻骨を含む顔面構造をより詳細に観察できるようになりました。これにより、ダウン症候群などの染色体異常のリスクを評価する際の精度が向上しています。鼻骨の観察は、妊娠初期の超音波検査において、胎児の染色体異常のスクリーニングにおいて重要なマーカーとされています[13][14]。
● NIPTなどの他の出生前診断技術との組み合わせ
非侵襲的出生前遺伝学的検査(NIPT)は、母体血液中の胎児由来のDNAを分析することで、特定の染色体異常を検出する技術です。NIPTは、特にダウン症候群(トリソミー21)、エドワーズ症候群(トリソミー18)、パトウ症候群(トリソミー13)のスクリーニングに有効であり、高い精度を持っています[1][7][11][16]。
超音波検査とNIPTを組み合わせることで、出生前診断の精度をさらに高めることができます。超音波検査では形態学的な異常を、NIPTでは染色体数的異常を検出するため、両者を組み合わせることで、胎児の状態をより総合的に評価することが可能になります[16][17]。
また、超音波検査による鼻骨の観察は、コンバインド検査としても知られており、超音波検査と母体血清マーカー検査を組み合わせることで、ダウン症候群のリスクを評価します[16]。このように、超音波検査と他の出生前診断技術との組み合わせは、出生前診断の精度を向上させるための重要なアプローチとなっています。
出生前診断技術の進歩は、医療提供者により多くの情報を提供し、妊娠中の胎児の健康状態に関する重要な情報を得ることを可能にしています。しかし、これらの技術の進歩には、倫理的な課題や限界も存在し、適切なカウンセリングと情報提供が不可欠です[17][18]。
- 参考文献・出典
-
[1] www.jsog.or.jp/news/pdf/NIPT_kaiteishishin.pdf
[7] www.hiro-clinic.or.jp/nipt/principles-of-nipt/
[11] fetal-medicine-pooh.jp/fetal_medicine/nipt/
[16] www.genetech.co.jp/type/
[17] www.jstage.jst.go.jp/article/shonijibi/40/3/40_177/_pdf
[18] www.jaog.or.jp/note/%EF%BC%881%EF%BC%89nipt%EF%BC%8C%E5%87%BA%E7%94%9F%E5%89%8D%E6%A4%9C%E6%9F%BB%EF%BC%9A%E5%B0%86%E6%9D%A5%E7%9A%84%E7%99%BA%E5%B1%95vs-%E5%95%8F%E9%A1%8C%E7%82%B9%E3%81%A8%E9%99%90%E7%95%8C/
第3章: 超音波検査による鼻骨評価の実際
鼻骨評価のプロセス
鼻骨評価は、特に出生前診断において重要な役割を果たします。超音波検査を通じて、胎児の鼻骨の有無や形態を評価することで、染色体異常のリスクを推定することが可能です。ここでは、超音波検査時の鼻骨評価の手順とポイント、および評価が困難なケースとその対処法について解説します。
● 超音波検査時の鼻骨評価の手順
1. 検査の準備: 検査を行う前に、患者の状態を確認し、適切な体位を取らせます。通常、背中を下にして仰向けになる体位が採用されます。
2. 超音波装置の設定: 超音波装置を胎児の顔が正面または側面から見えるように調整します。鼻骨の評価には高解像度のプローブが推奨されます。
3. 鼻骨の同定: 胎児の顔の中央部に位置する鼻骨を同定します。鼻骨は、顔の横断面像で鼻の根元にある明瞭な直線状の構造として観察されます。
4. 鼻骨の測定: 鼻骨の長さを測定します。測定は、鼻骨の最も明瞭に見える部分で行い、直線的に測定します。
5. 評価: 測定した鼻骨の長さを、妊娠週数や他の胎児の測定値と比較して評価します。鼻骨の有無や長さが特定の基準を満たさない場合、染色体異常のリスクが高いと考えられます。
● 鼻骨の評価が困難なケースと対処法
– 胎児の位置: 胎児が顔を下に向けている場合や、手や他の体の部分が顔を覆っている場合、鼻骨の評価が困難になることがあります。対処法としては、患者に体位を変えてもらうか、時間をおいて再検査を行います。
– 超音波装置の解像度: 使用している超音波装置の解像度が低いと、鼻骨の詳細な評価が難しくなることがあります。対処法としては、より高解像度の装置を使用することが推奨されます。
– 妊娠週数: 妊娠初期では鼻骨が小さく、評価が困難な場合があります。対処法としては、妊娠週数が進むにつれて再検査を行うことが有効です。
鼻骨評価は、超音波検査における重要な部分であり、正確な評価が求められます。評価が困難な場合には、適切な対処法を用いて再検査を行うことが重要です。
医師とのコミュニケーション
## ダウン症と診断された場合の対応
ダウン症と診断された場合、医師とのコミュニケーションは非常に重要です。ダウン症は染色体異常による状態であり、根本的な治療法は存在しませんが、合併症に対する治療や発達を促すための療育は可能です[2][4][5]。また、言語やコミュニケーションの発達に遅れがあるため、早期からの支援が推奨されます[1][18][19]。
● 医師とのコミュニケーション
医師とのコミュニケーションでは、以下の点に注意してください:
– 診断結果の理解:ダウン症の診断がどのように行われたか、どのような特徴があるかを医師から詳しく説明してもらいましょう[5][7]。
– 合併症の管理:ダウン症には心臓疾患や消化器系の問題など、様々な合併症が伴うことがあります。これらの合併症に対する治療法や管理方法について医師と相談しましょう[2][4]。
– 療育プログラム:発達を促すための療育プログラムについて、医師や専門家と相談し、適切な支援を受けることが重要です[2][4][7]。
● 支援制度と相談窓口
ダウン症の子どもとその家族は、様々な支援制度や相談窓口を利用することができます:
– 教育支援:ダウン症の子どもの学びやコミュニケーションを支援するためのガイドやプログラムが提供されています[17][18]。
– コミュニケーション支援:言語・コミュニケーションの発達を支えるためのアプローチや方法が紹介されています[1][18][19][20]。
– 相談窓口:胎児ホットラインや公益財団法人日本ダウン症協会など、ダウン症に関する相談を受け付ける機関があります[12][15]。
● 家族のサポート
ダウン症の子どもを持つ家族は、以下の点に注意してください:
– 情報収集:ダウン症に関する正確な情報を得ることが重要です。専門家や信頼できる情報源から知識を得ましょう[2][5]。
– コミュニケーションの工夫:ダウン症の子どもとのコミュニケーションには、簡潔でわかりやすい言葉や視覚的なサポートが有効です[11][14][16]。
– 社会的支援の活用:ダウン症の子どもと家族を支援するための社会的リソースやプログラムを活用しましょう[6][15]。
ダウン症と診断された場合、医師や専門家との連携を密にし、適切な支援を受けることで、子どもの発達を促し、家族全員がより良い生活を送ることができます。
- 参考文献・出典
-
[1] www.jstage.jst.go.jp/article/ojjscn/50/2/50_115/_pdf/-char/ja
[2] www.hiro-clinic.or.jp/nipt/complications-and-treatment-down-syndrome/
[3] www.hiro-clinic.or.jp/nipt/ethical-issues/
[4] h-navi.jp/column/article/77
[5] www.msdmanuals.com/ja-jp/%E3%83%9B%E3%83%BC%E3%83%A0/23-%E5%B0%8F%E5%85%90%E3%81%AE%E5%81%A5%E5%BA%B7%E4%B8%8A%E3%81%AE%E5%95%8F%E9%A1%8C/%E6%9F%93%E8%89%B2%E4%BD%93%E7%95%B0%E5%B8%B8%E3%81%A8%E9%81%BA%E4%BC%9D%E5%AD%90%E7%95%B0%E5%B8%B8/%E3%83%80%E3%82%A6%E3%83%B3%E7%97%87%E5%80%99%E7%BE%A4-21%E3%83%88%E3%83%AA%E3%82%BD%E3%83%9F%E3%83%BC
[6] www.hiro-clinic.or.jp/nipt/support-down-syndrome/
[7] junior.litalico.jp/column/article/065/
[8] prenatal.cfa.go.jp/prenatal-testing/inspection-assistance.html
[9] www.msdmanuals.com/ja-jp/%E3%83%97%E3%83%AD%E3%83%95%E3%82%A7%E3%83%83%E3%82%B7%E3%83%A7%E3%83%8A%E3%83%AB/19-%E5%B0%8F%E5%85%90%E7%A7%91/%E6%9F%93%E8%89%B2%E4%BD%93%E7%95%B0%E5%B8%B8%E3%81%A8%E9%81%BA%E4%BC%9D%E5%AD%90%E7%95%B0%E5%B8%B8/%E3%83%80%E3%82%A6%E3%83%B3%E7%97%87%E5%80%99%E7%BE%A4-21%E3%83%88%E3%83%AA%E3%82%BD%E3%83%9F%E3%83%BC
[10] www.hospital.japanpost.jp/tokyo/shinryo/shouni/tokyodowncenter.html
[11] irodori-houkago.com/2020/05/19/post-396/
[12] fetalhotline.fab-support.org
[13] www.pref.shiga.lg.jp/mccs/shinryo/sekegeka/shikkan/107454.html
[14] palette-h.com/column/vol26/
[15] www.jdss.or.jp
[16] jdss.or.jp/wdsd2019/images/baby-comm.pdf
[17] www.shindan.co.jp/books/index.php?cd=226300&kbn=1&menu=10
[18] www.jstage.jst.go.jp/article/ojjscn/50/2/50_115/_article/-char/ja/
[19] www.tenshi.or.jp/column/702e68ba679b23ca9ce39ccbc9ca50b285a1ff3c.pdf
[20] www.youtube.com/watch?v=Y-Fl1f7j1VI
第4章: ダウン症診断における他のマーカー
出生前診断における他の重要なマーカー
出生前診断において、ダウン症(21トリソミー)の診断に用いられる超音波マーカーは、胎児の特定の身体的特徴や構造の測定に基づいています。これらのマーカーは、染色体異常のリスクを評価するための非確定的検査であり、確定診断ではありませんが、異常の可能性を示唆する重要な手がかりとなります。
● NT(Nuchal Translucency)
NTは、胎児の首の後ろにある透明なスペースの厚さを測定するもので、ダウン症の胎児ではこの厚さが通常よりも大きい傾向があります[15][16]。NTの測定は妊娠11週から13週にかけて行われ、胎児のCRL(頭殿長)が45~84mmの時に最も正確な測定が可能です[16]。
● 鼻骨
鼻骨の有無や発達の程度も重要なマーカーです。ダウン症の胎児では鼻骨が見られないか、または小さいことが多いです[16]。
● 三尖弁逆流
心臓の三尖弁における血液の逆流の有無を調べるマーカーで、ダウン症や他の染色体異常の胎児では逆流が見られることがあります[16]。
● 静脈管逆流
静脈管は胎児の肝臓にある短い血管で、ダウン症や他の染色体異常の胎児ではこの血管での血流に逆流が見られることがあります[16]。
● 出生前診断の精度を高めるための統合評価
これらの超音波マーカーは単独で使用されることもありますが、より高い精度でリスク評価を行うためには、これらのマーカーを組み合わせて統合評価を行うことが一般的です。統合評価では、超音波マーカーの測定値に加えて、母体の年齢や他のリスク因子を考慮し、統計的な手法を用いて胎児の染色体異常のリスクを算出します[14]。
統合評価には、母体血清マーカー検査の結果も含めることがあります。母体血清マーカー検査では、妊娠中の母体の血液中にある特定の物質のレベルを測定し、それらのレベルが通常と異なる場合、染色体異常のリスクが高いとされます。
出生前診断の精度を高めるためには、これらのマーカーを総合的に評価し、必要に応じて確定診断のための侵襲的検査(例えば羊水検査や絨毛検査)を行うことが推奨されます[14][20]。確定診断は、胎児の染色体を直接分析することにより、染色体異常の有無を確実に診断することができます。
- 参考文献・出典
-
[14] www.jaog.or.jp/lecture/14-%E5%88%9D%E6%9C%9F%E3%81%AE%E8%B6%85%E9%9F%B3%E6%B3%A2%E3%83%9E%E3%83%BC%E3%82%AB%E3%83%BC%E6%A4%9C%E6%9F%BB/
[16] iris-lc.com/menu/%E8%B6%85%E9%9F%B3%E6%B3%A2%E3%83%9E%E3%83%BC%E3%82%AB%E3%83%BC%E6%A4%9C%E6%9F%BB/
[17] ganjoho.jp/public/dia_tre/inspection/echo.html
ダウン症診断に関する最新の研究
ダウン症診断に関する最新の研究は、出生前診断技術の進化、遺伝子編集技術の応用、およびダウン症の根本的な治療法の開発に焦点を当てています。これらの研究は、ダウン症の早期発見、理解の深化、そして将来的には治療法の開発に貢献することが期待されています。
● 出生前診断技術の進化
出生前診断技術は、妊娠中の胎児に対する染色体異常のスクリーニングがより安全で正確になるよう進化しています。特に、非侵襲的出生前診断(NIPT)は、妊娠中の女性の血液サンプルから胎児の染色体異常を検出する革新的な手法です。この技術は、特にダウン症候群(トリソミー21)、エドワーズ症候群(トリソミー18)、パトー症候群(トリソミー13)の検出に優れています。最新のNIPT技術は、従来のトリソミーの検出に加え、性染色体異常や微細な染色体の編成変化まで検出できるようになりました[3]。
● 遺伝子編集技術の応用
遺伝子編集技術、特にCRISPR-Cas9を用いた研究が、ダウン症の治療法開発に向けた可能性を示しています。例えば、大阪大学の研究チームは、ゲノム編集により神経症状を改善することを目指しています。ダウン症の人では、神経の発達に関するDYRK1A遺伝子が過剰に働いているが、この遺伝子の働きを適切に調節することで、症状の改善が期待されます[14]。
● iPS細胞を用いた研究
iPS細胞技術を用いた研究も、ダウン症の治療法開発に貢献する可能性があります。日本医療研究開発機構(AMED)の支援を受けた研究では、ダウン症患者の細胞から作成したiPS細胞をリプログラミングすることで、トリソミー染色体に偏って染色体が損失する現象が観察されました。この「トリソミーレスキュー」現象は、将来的にダウン症の染色体異常を修正する新たな治療法につながる可能性があります[17]。
● 未来への展望
これらの研究は、ダウン症診断と治療における未来の展望を示しています。出生前診断技術の進化は、より早期に、より正確にダウン症を検出することを可能にし、遺伝子編集技術やiPS細胞技術の応用は、将来的にダウン症の根本的な治療法を開発するための基盤を築いています。これらの進展は、ダウン症のある人々の生活の質の向上に貢献することが期待されています。
第5章: ダウン症の出生前診断を受ける際の心構え
家族のためのサポートとリソース
ダウン症の診断を受けた家族にとって、適切なサポートと情報源の利用は、子どもの成長と発達をサポートする上で非常に重要です。以下に、家族が利用できるサポート体制と情報源、コミュニティについて紹介します。
● 公的支援とサービス
– 療育手帳:知的障害のある方が利用できるサービスや支援を受けるための手帳です。療育手帳を持つことで、医療費の助成や福祉サービスの利用が可能になります[5]。
– 障害者手帳:身体障害者手帳や精神障害者保健福祉手帳など、障害の種類に応じた手帳があり、これによって様々な公的支援を受けることができます[5]。
– 児童手当:知的障害や身体障害がある20歳未満の児童に対して、その保護者に手当が支給されます[5]。
● 医療・療育サポート
– 早期発見と早期療育:ダウン症のある子どもの発達をサポートするために、早期からの療育が推奨されます。地域の保健センターや療育センターで相談し、適切なプログラムに参加することが重要です[5]。
● 情報提供と相談支援
– 日本ダウン症協会:ダウン症のある人たちとその家族の福祉の増進に寄与する事業を行っており、相談支援や情報提供、普及啓発活動などを行っています[12]。
– 胎児ホットライン:出生前検査前後の家族がオンライン上で無料相談できるピアサポートサービスです。妊婦さんやそのご家族が様々な悩みを抱える際に利用できます[11]。
● コミュニティとネットワーク
– 地域の親の会:ダウン症のある子どもを持つ親たちが集まり、情報交換や相互支援を行うグループが各地に存在します。日本ダウン症協会や医療機関などに問い合わせることで、参加できる団体を探すことができます[18]。
– オンラインコミュニティ:インターネット上には、ダウン症のある子どもを持つ家族向けのフォーラムやSNSグループが多数存在します。経験を共有したり、アドバイスを受けたりすることができます。
● まとめ
ダウン症の診断を受けた家族には、公的支援や医療・療育サービス、情報提供と相談支援、コミュニティとネットワークを通じて、多方面からのサポートが提供されています。これらのリソースを活用することで、家族は子どもの成長と発達をサポートし、日々の生活を豊かにすることができます。
倫理的、心理的側面の考慮
● 倫理的側面の考慮
出生前診断は、胎児に遺伝的異常があるかどうかを調べる医療技術ですが、その普及には倫理的な課題が伴います。倫理的な問題には、遺伝情報のプライバシー、偽陽性や偽陰性の結果による影響、選択的な意思決定の問題が含まれます[2]。特に、新型出生前診断(NIPT)は、胎児の染色体異常を簡単に早期に知ることができるメリットがある一方で、「命の選別に拍車がかかる」と危惧されることもあります[9]。これは、障害者を排除せずに共存できる社会を作る必要があるという考えに基づいています。
● 家族の心理的負担
出生前診断の結果が、産まれてくる子どもの染色体異常の可能性を示す場合、家族は重い心理的負担を感じることがあります。特に、中絶可能な週数が近づく中での短い期間で決断が迫られる場合、妊婦本人は障害を抱えた子どもを育てていく不安などから、妊娠を継続するかどうか迷うことがあります[10]。
● 診断結果に対処するためのアドバイスとサポート
出生前診断を受ける際には、医学的な解釈や判断に応じた精密検査や治療法だけでなく、倫理・社会的側面からも配慮し、生活で気をつけることや社会的な支援についても話を進めることが重要です[16]。遺伝カウンセリングでは、遺伝にまつわる病気や悩み、疑問に対し科学的根拠に基づく医学的情報の提供、理解を得ること、そして、自らの力で医療技術や情報を用いて問題解決を得るよう心理面社会面も含めたサポートを行います[16]。
また、健康診断の結果に基づいて、検査項目ごとの詳細な解説と、二次検査の受診までの流れを提供することで、受診者が自身の健康状態を理解し、適切な行動を取ることができるようにサポートすることが推奨されます[17]。
出生前診断の結果に対する適切な対処法としては、以下のアドバイスとサポートが考えられます:
1. 遺伝カウンセリングの活用:遺伝カウンセリングを通じて、医学的情報の提供と心理的サポートを受けることで、倫理的な問題や家族の心理的負担に対処します[16]。
2. 情報の透明性:出生前診断に関する情報を透明にし、検査の可能性と限界、結果の意味、およびそれに基づく選択肢について患者に明確に伝えることが重要です[2]。
3. 社会的支援の提供:検査結果に基づいて、社会的な支援やリソースを提供し、家族が適切な意思決定を行えるように支援します[16]。
4. 心理的サポート:出生前診断には患者やその家族にとって感情的な重荷がかかることがあり、医師はこれに理解を示し、感情的なサポートを提供することが求められます[5]。
5. 医療の公平性:出生前診断へのアクセスが一部の人々に制限されることがあるため、医療の公平性の観点からも倫理的な懸念が生じます。経済的な要因や地理的な制約によって、一部の人が恩恵を受けにくい場合があります[5]。
6. 社会的・文化的視点からの倫理的問題の理解:異なる社会や文化では、倫理的な価値観が異なることがあります。出生前診断においても、これらの多様な視点を理解する必要があります[5]。
- 参考文献・出典
-
[2] sancha-art.com/column/nipt-ethical-considerations/
[5] minerva-clinic.or.jp/nipt/column/ethical-issues-of-prenatal-testing/
[9] dna-am.co.jp/media/470/
[10] www.nurse.or.jp/nursing/rinri/text/case/jirei_11.html
[16] www.hiro-clinic.or.jp/nipt/genetic-counseling/
[17] sekishindo-kenshin.jp/support/advice/









