目次
出生前診断は妊娠初期に行われる検査で、胎児が染色体異常や特定の遺伝的疾患を有しているかどうかを確認するための手段です。
代表的な方法として、非侵襲性のNIPT(Non-Invasive Prenatal Testing)があります。NIPTでは、母体の血液から胎児のDNAや遺伝子の情報を調べ、染色体異常や遺伝子疾患の可能性を評価します。この検査は早期に行え、非常に高い精度を誇ります。
一方で、出生前診断には倫理的な問題が絡んでいます。
染色体異常や疾患の早期発見は治療やケアの提供につながる一方で、その結果に基づく中絶の選択が起こり得ます。倫理的な問題は、医療従事者、患者、そして社会全体に影響を与える可能性があります。個々の価値観や文化的な背景も考慮する必要があります。
本記事の目的は、出生前診断における倫理的問題の理解を深め、医療従事者や患者がより良い意思決定をする際の支援となる情報を提供することです。倫理的な問題に焦点を当て、それに対する異なる視点や立場を探求します。また、医療の進歩や倫理的な側面が絡む新型出生前診断にも触れ、将来の展望についても考察します。
出生前診断の基本
まずは出生前診断の基本について解説していきます。
出生前診断とは何か?
出生前診断は妊娠初期に行われる検査で、胎児が染色体異常や遺伝的な疾患を有しているかどうかを調べるための手段です。この検査にはさまざまな方法がありますが、主な目的は胎児の健康状態を評価し、必要に応じて治療やケアの計画を立てることです。
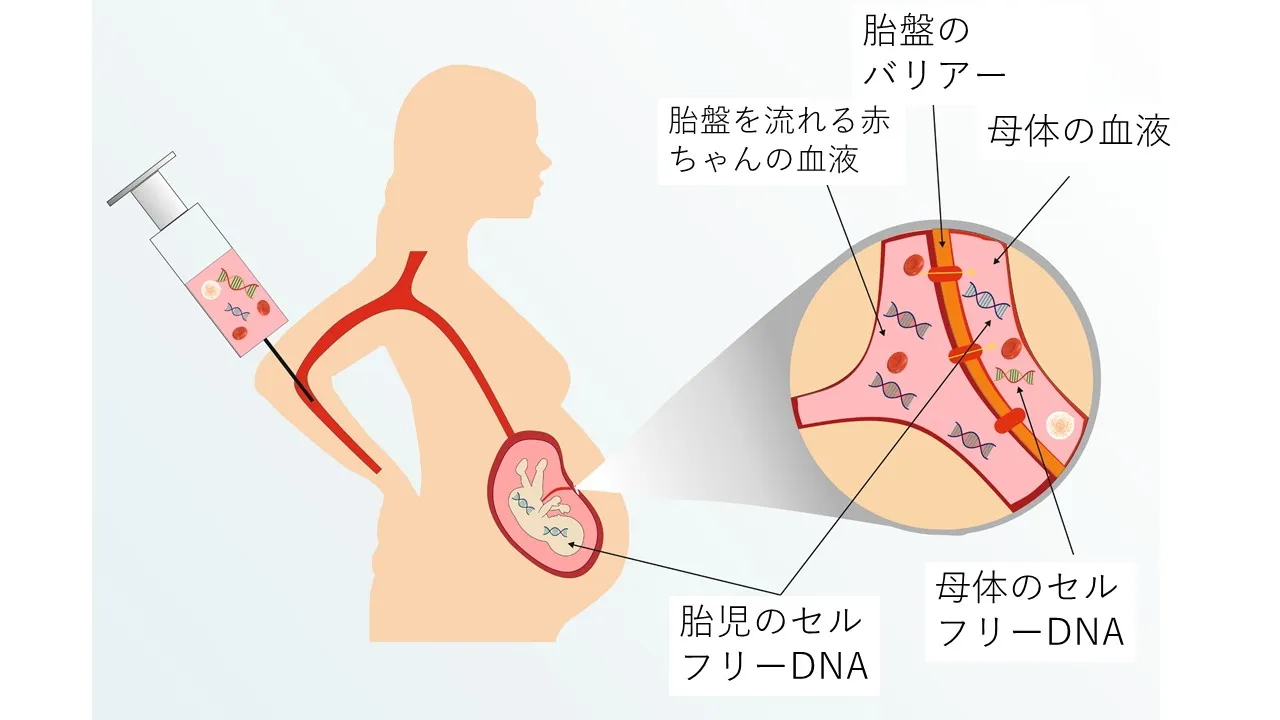
NIPT(Non-Invasive Prenatal Testing)の基本情報
NIPTは、非侵襲的な方法で行われる出生前診断の1つです。
この検査では、母体の血液中に存在する胎児由来のセルフリーDNAを調べることで、染色体異常や特定の遺伝的な疾患のリスクを評価します。
NIPTは通常、妊娠初期(妊娠9〜10週)から受検可能であり、近年はその安全性と非侵襲性から選択されるケースが増えています。
早期診断のメリットとデメリット
では、NIPTによる早期診断にはどのようなメリット、デメリットがあるのでしょうか。
メリット1:早期発見
NIPTなどの早期診断により、染色体異常や遺伝的な疾患が早い段階で発見できるため、治療やサポートの提供が早まります。
メリット2:情報提供
親にとっては、胎児の健康状態に関する詳細な情報を得ることができ、その情報をもとに意思決定が可能です。
デメリット1:偽陽性の可能性
NIPTは高い精度を誇りますが、偽陽性の可能性も存在します。そのため、確定診断のためには追加の検査が必要となることがあります。
デメリット2:偽陰性の可能性
NIPTの良いところは、陰性と出たらほぼ100%陰性ですが、非常にまれながら偽陰性が発生します。
デメリット3:倫理的問題
早期診断結果に基づく中絶の選択が生じる可能性があり、これには倫理的な問題が絡むことがあります。
デメリット4:費用
一部の早期診断は高額な費用がかかることがあり、これがアクセスの障壁となることがあります。
例えばNIPTの場合、認証施設では10〜20万円程度、非認証施設では10万円前後かかるのが一般的です。
倫理的問題とは?
倫理的問題とは、行動や決定において善悪や正義に関する価値観や、道徳的な原則に基づく葛藤や懸念を指します。
これは、特に複雑な医療分野において重要なテーマであり、患者、医療従事者、社会全体が直面するさまざまな状況で発生します。
出生前診断における倫理的な側面
まずは出生前診断での倫理的な側面について解説していきます。
自己決定権と情報開示
出生前診断の結果に基づく意思決定は、患者の自己決定権を尊重することが求められます。しかし、どの程度まで詳細な情報を開示するか、どのようにサポートを提供するかといった点で医療従事者と患者との間で葛藤が生じることがあります。
中絶の倫理
検査結果に基づく中絶の選択が生じる場合、その道徳的な側面が問われます。どのような条件や状況で中絶が許容されるか、個々の信念や文化的背景によって異なる場合があります。
医療の公平性
出生前診断へのアクセスが一部の人々に制限されることがあるため、医療の公平性の観点からも倫理的な懸念が生じます。経済的な要因や地理的な制約によって、一部の人が恩恵を受けにくい場合があります。
社会的・文化的視点からの倫理的問題の理解
異なる社会や文化では、倫理的な価値観が異なることがあります。出生前診断においても、これらの多様な視点を理解する必要があります。
宗教的信念
宗教によっては、胎児に対する道徳的な責任や権利に関する信念が異なります。これが出生前診断における倫理的判断に影響を与えることがあります。
文化的慣習
特定の文化では、異なる価値観や伝統が存在します。出生前診断に関連する倫理的問題は、これらの文化的な背景を考慮しながら理解されるべきです。
このような社会的・文化的な視点からの倫理的問題の理解は、医療提供者が患者とのコミュニケーションを通じて適切なサポートを提供するために重要です。
現行の出生前診断の問題点
出生前診断への新たな視点からの検討が求められる中、出生前診断の在り方に関する社会的な議論が深まっています。
1. 医師の役割と責任
医師は出生前診断において重要な役割と責任を担っています。これには以下が含まれます。
正確な情報提供
医師は患者に対して、出生前診断に関する正確で理解しやすい情報を提供する責任があります。これには検査の目的、方法、リスク、および結果の解釈についての説明が含まれます。
倫理的なガイダンス
医師は患者に対して、出生前診断に伴う倫理的な側面や選択肢について適切なガイダンスを提供する責任があります。患者の信念や価値観を尊重し、中立的かつ非偏向的な情報を提供することが求められます。
患者の選択を尊重
医師は患者が自身の選択を行う権利を尊重し、患者中心のケアを提供する責任があります。これには検査の受診を含むあらゆる医療決定に関して、患者と協力して意思決定を行うことが含まれます。
2. 遺伝カウンセリングの重要性
患者と医師のコミュニケーションは、出生前診断において極めて重要です。
情報共有
医師は患者に対してわかりやすく情報を伝えることで、患者が出生前診断に関する正確な理解を得る手助けをします。
感情的サポート
出生前診断には患者やその家族にとって感情的な重荷がかかることがあります。医師はこれに理解を示し、感情的なサポートを提供することが求められます。
共同意思決定
医師と患者は共同で意思決定を行うべきです。医師は患者の価値観や優先事項を考慮に入れ、最良の医療ケアを提供するために共同で方針を決定する責任があります。
3. ダウン症検査における特定の倫理的問題
特にダウン症検査に関する出生前診断には、以下のような特定の倫理的問題が浮かび上がります。
中絶の倫理的問題
ダウン症の検査結果に基づく中絶の選択は、倫理的な問題を引き起こす可能性があります。
具体的には、ダウン症の人の生まれてくる権利と、ご両親がダウン症のお子さんを家族として迎えて養育する義務、ダウン症のお子さんを育てないと決めて中絶する権利との間のぶつかり合いが挙げられます。
物言えぬ胎児の人権をどう守るべきか、親御さんの自己決定権とどちらを優先すべきかが問題になります。
望まぬお子さんを出産した場合、育児放棄なども考えられますし、ダウン症の場合は50年前に2歳だった平均寿命が現在は60歳にのびていることから、養育義務は親御さんにとって一生続きます。倫理と現実の整合性を取るのは難しい問題なのかもしれません。
人権とダウン症
ダウン症のある人々やその家族は、差別や偏見に対抗する権利を持っています。検査結果に基づく意思決定が、彼らの人権に対する配慮を考慮する必要があります。
社会的影響
ダウン症を出生前診断で積極的に発見すること、これがずっと出生前診断の目的であり続けました。ダウン症に対する社会的なスティグマや差別ゆえに、早期発見が必要だったということです。
古くは欧州白人社会ではダウン症は「蒙古症」と呼ばれました。
つまり、白人なのに黄色人種の蒙古人とよく似た顔貌であることから、差別対象となって来ました。蒙古症という表現そのものが差別用語だとして変更されました。
ダウン症に対してはこのように差別が厳然とあるわけですので、医師はこれらの社会的な影響も考慮し、患者とのコミュニケーションを通じて十分なサポートを提供する必要があります。
出生前診断と母体保護法
出生前診断と母体保護法の関係は非常に複雑です。技術の進歩により新たな法的・倫理的課題が浮上しています。
一方で、母体保護法は妊娠中の女性や胎児の権利を守るために導入されました。出生前診断は妊娠初期に行われ、胎児の染色体異常や遺伝疾患を診断するための手段として役立っていますが、その結果に基づいて中絶が行われることもあります。この点で、母体保護法は妊娠中絶に対する制約や条件を規定しています。
日本では、人工妊娠中絶が実施できるのは妊娠22週までですが、特定の事情がある場合や母体の健康や胎児の異常が認められる場合など、例外的な状況では期限を超えても中絶が認められることがあります。
一方で、特定の障害を有する胎児に対する選択肢を尊重し、母体と胎児の両方を保護するバランスを取ることが求められます。
出生前診断と中絶の統計現状の統計データ
出生前診断を受けて赤ちゃんに疾患があると確定した場合には、9割以上が妊娠中絶を選ぶと(*1)いうことがわかっています。
*1 日本医師会 | 出生前診断
ミネルバクリニックでの症例
それでは、ここで、倫理的な問題に関連する具体的なケーススタディとしてミネルバクリニックの症例を見ていきましょう。
Aさん(30代半ば)
Aさん、30代半ば。夫と子どもと3人暮らし。2人目のお子さん妊娠を機に、ミネルバクリニックでNIPTを受けました。
ご本人は受けたくなかったそうなのですが、医療従事者でもある夫が、障害のあるお子さんなら受け入れないという方針で、この検査を受けないと産ませないということだったので、仕方なく受けました。
結果は陽性でダウン症でした。羊水検査を受けましたが、やはり陽性でした。
Aさんは、もともと、どんなお子さんでも産みたいと思っていたのですが、夫はダウン症のお子さんを育てる気はないと明言しました。Aさん一人で今いるお子さんとこれから生まれてくるダウン症のお子さんの二人を育てる自信はありません。
Aさんは仕方なく中絶を選びましたが、このことはAさんの心に大きなトラウマを残しました。
このように、出生前診断を受けて望まぬ中絶に至ってしまうこともあります。
Bさん(32歳)
Aさんは32歳で、2人目の妊娠を迎えました。
前回の妊娠で受けたミネルバクリニックのNIPTでトリソミー21(ダウン症)が検出され、羊水検査でも確認されました。Aさんは悩んだ末、中絶を選びました。
若さから大丈夫だろうと安心していたものの、NIPTの結果にショックを受けました。しかし、NIPTを受けなかったら、ダウン症のお子さんが生まれていた可能性を考えると、苦しい決断だったけど受けて良かったという思いに変わりました。
中絶はつらい経験でしたが、ダウン症の赤ちゃんから命の大切さや何気ない日常の重要性を学びました。
その後、Aさんは再び妊娠し、今度のNIPTでは陰性。喜びに包まれました。
まとめ
出生前診断を利用する人が増えた一方で、倫理的な問題が懸念されています。出生前診断がなければ人工中絶の件数は下がる一方で、検査がないために救えない命もあります。しかし、現状では、簡単に解決できない問題があるのも事実です。日本だけでなく世界の動きを把握しながら、出生前診断はどうあるべきか考えていきたいものです。
東京の「ミネルバクリニック」では、検査精度99%以上のNIPTを妊娠6週0日目から受けることができます。
染色体や遺伝子に精通した臨床遺伝専門医が在籍するクリニックであり、患者様ひとりひとりに寄り添う丁寧な診療や遺伝カウンセリングを心掛けております。
出生前診断に関する知識が全くない方でも、専門知識を共有できるカウンセリングの場を設けておりますので安心してご来院していただけます。
NIPTを受けることをご検討されている方は、この機会に是非「ミネルバクリニック」までご相談ください。